Содержание
- 1 Остеохондропатия коленного сустава
- 2 Остеохондропатия коленного сустава у детей лечение
- 3 Симптомы и лечение остеохондропатии суставов
- 4 Хондропатия — что это такое и как ее лечить?
- 5 Что такое остеохондропатия, причины возникновения, симптомы и лечение
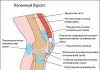
Остеохондропатия коленного сустава
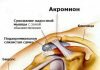
Коленные суставы являются самыми крупными сочленениями в организме человека, они состоят из крупных костей и укреплены мощными мышцами и сухожилиями. Несмотря на сложное строение, колени часто травмируются, так как они претерпевают большую нагрузку и выполняют движения с большой амплитудой.
Травма коленей может осложниться серьезным заболеванием, особенно в детском возрасте, одно из них – остеохондропатия коленного сустава. При такой патологии происходит разрушение кости, ее омертвление. Это состояние требует обязательно медицинского вмешательства, иначе ребенок может стать инвалидом.
Причины остеохондропатии коленного сустава
Остеохондропатия – это заболевание подвижных детей, которое чаще встречается у мальчиков от 6 до 15 лет, так как они чаще травмируются, чем девочки. Из-за травмы возникает отек и гематома, при этом может нарушаться питание какого-либо участка кости. Как следствие, костная ткань начинает постепенно разрушаться и возникает остеохондропатия.
Но как известно, не каждый ребенок, который травмирует колено, страдает от остеохондропатии. Это потому что заболевание возникает обычно у детей с предрасположенностью к патологии, например, у малышей, с проблемами в работе сосудистой системы, у детей с дисплазией тазобедренных суставов. Более подвержены патологии и дети с нарушением в гормональной системе.
Симптомы остеохондропатии коленного сустава
Ранняя диагностика остеохондропатии очень важна, это поможет быстрее вернуть костям здоровое состояние и не допустить в дальнейшем осложнений, таких как артроз суставов, асимметрия конечностей. Поэтому родителям необходимо показать ребенка специалисту при наличии даже одного из следующих симптомов:
- через 2-3 недели после травмы появляется боль в коленном суставе;
- нарушается двигательная активность сочленения, ребенок не может нормально согнуть и разогнуть ногу;
- из-за боли малыш прихрамывает;
- при остеохондропатии коленного сустава в пораженном месте появляется шишка спереди или сбоку.
Многие родители не обращают внимания на боль в коленке у ребенка, ведь все дети периодически падают, и неприятные ощущения проходят сами. Но боль в суставе может говорить о серьезных нарушениях, поэтому, если ребенок постоянно жалуется или прихрамывает, пройти обследование будет не лишним.
Остеохондропатия коленного сустава у детей
Остеохондропатию колена у детей разделяют на 3 вида, в зависимости от того, какая часть кости была поражены заболеванием:
- Болезнь Кенига характеризуется отделением хрящевой пластинки от кости, встречается такая патология довольно часто, в основном у подростков и молодых мужчин до 20 лет.
- Болезнь Осгуда-Шлаттера представляется собой некроз бугристости большеберцовой кости, возникновения патологии связано с микротравмами большеберцовой кости.
- Болезнь Синдинга-Ларсена-Иогансона характеризуется разрушением надколенника, при этом боль появляется непосредственно в области коленного сустава.
Все 3 вида патологии объединяет то, что возникают они чаще всего при травмах, именно поэтому мальчики от остеохондропатии страдают в 5 раз чаще, чем девочки. Особенно увеличивается риск заболеть у детей, которые занимаются активными и тяжелыми видами спорта, поэтому родителям необходимо контролировать состояние детей.
Лечение остеохондропатии коленного сустава у детей
Чтобы правильно диагностировать остеохондропатию коленного сустава у детей, необходимо обязательно обратиться к врачу и пройти обследование. Самолечение при такой патологии может повлечь за собой тяжелые последствия.
Врач осмотрит пациента, проведет опрос и составит анамнез, а для подтверждения диагноза назначит пройти рентгенографию, МРТ, УЗИ, сдать общие анализы крови, при необходимости может быть проведена артрография.
Терапия остеохондропатии зависит от вида и тяжести заболевания, она может быть консервативной и хирургической. Если родители обратись к врачу при первых признаках заболевания, то скорее всего врач назначит консервативную терапию.
Первым делом ребенку запрещается нагружать коленный сустав, ногу иммобилизируют при помощи ортеза или гипсовой повязки, рекомендуют пациенту соблюдать постельный режим, может быть установлено манжетное вытяжение.
Также назначается медикаментозная терапия, для снятия боли и укрепления иммунитета. Физиотерапевтическое лечение и ЛФК назначают после снятия боли, такая терапия помогает укрепить колено и вернуть ему нормальную двигательную активность.
Если консервативное лечение остеохондропатии коленного сустава не приносит результатов, наблюдается укорочение ноги, нестабильность коленного сустава, то врач может назначить хирургическое лечение. Специалист вручную восстанавливает функцию сустава, чтобы ребенок в дальнейшем развивался правильно.
Народные средства при лечении остеохондропатии обычно не применяют, так как активные вещества из компрессов и примочек просто не доходят до кости и противовоспалительного действия не оказывают.
Профилактика и прогноз
Остеохондропатия коленного сустава лечится долго, не менее 1,5 лет, и в большинстве случаев без серьезных последствий для организма ребенка. У детей и подростков кости, мышцы и суставы активно растут и восстанавливаются.
Если остеохондропатию не лечить вовремя, наблюдаются печальные последствия:
- разрушение хрящевой ткани, артроз коленного сустава;
- укорочение больной конечности на 1-2 см;
- как следствие, возникает деформация позвоночника, ребенок страдает от сколиоза;
- у пациента пожизненно сохраняется хромота, если не провести операцию.
Но такие осложнения появляются не всегда, в некоторых случаях заболевание самостоятельно проходит без серьезных осложнений, если ребенок мало двигался в период патологии, но такое встречается очень редко.
Предупредить развитие остеохондропатии достаточно сложно, чтобы снизить риск патологии необходимо соблюдать следующие рекомендации:
- при жалобах ребенка на боль обязательно проходить осмотр у ортопеда;
- укреплять организм ребенка, обеспечивать сбалансированное питание и здоровый образ жизни;
- проводить с ребенком беседы об играх, объяснять ему, чем может быть опасно падение с высоты;
- очень важно регулярно показывать ребенка педиатру, чтобы своевременно обнаружить патологию гормональной или эндокринной системы.
Предупредить травму очень сложно, но родители могут не допустить развития некроза кости, если вовремя отведут ребенка к врачу и проведут курс лечения травмы своевременно.
Автор: Гильмутдинов Марат Рашатович
Детский ортопед и хирург. Проводит диагностику и лечение пяточной шпоры, остеоартроза, сколиоза, кривошеи, косолапости, плоскостопия, плечелопаточного периартроза и других заболеваний опорно-двигательного аппарата, хирургической патологии у детей. Стаж 16 лет / Врач высшей категории
Остеохондропатия коленного сустава у детей лечение
Остеохондропатия коленного сустава и надколенника: лечение фрагментации
- Болезнь Остгуд-Шлаттера
- Болезнь Кёнинга или рассекающий остеохондрит
- Болезнь Синдига-Ларсена-Йогансона
- Методы диагностики
- Методы терапии
Остеохондропатия относится к патологиям детского и подросткового возраста. Она встречается при сильной осевой нагрузке и травмах.
Остеохондропатия — это группа заболеваний, каждое из которых не только поражает определенную часть сустава, но и имеет свою особую клиническую картину. Всех их объединяет то, что лечение на ранних сроках позволяет добиться хороших результатов и предотвратить возникновение рецидива.
Из-за сложности строения коленного сустава нельзя не выделить отдельные виды патологических состояний. Хоть они и объединены по патогенетическому принципу, клиническая картина их значительно отличается.
Остеохондропатия коленного сустава имеет код по МКБ-10 — М92.5, поражение бугристости большеберцовой кости — М92.0, а надколенника — М92.4. Другие виды остеохондропатии имеют код М93.
Болезнь Остгуд-Шлаттера
Остеохондропатии бугристости большеберцовой кости подвержены подростки в возрасте до 15 лет, преимущественно мужского пола, что можно объяснить большей подвижностью и страстью к активным играм.
Главным провоцирующим фактором считаются микротравмы большеберцовой кости, которые часто не диагностируются и тем более не лечатся. Заболевание развивается медленно, первым проявлением является припухлость и отечность в области сустава.
При прогрессировании состояния возникают дискомфорт, болезненные ощущения, нарушается функция сустава (сложно подниматься по лестнице, заниматься спортом).
Болезнь Кёнинга или рассекающий остеохондрит
Данное заболевание характеризуется отслоением хрящевой ткани от кости и даже полным ее отделением. При этом тканевой фрагмент свободно перемещается в полости сустава, препятствуя движению и вызывая болезненные ощущения.
Одним из основных предрасполагающих факторов считается нарушение кровообращения в поврежденном участке. Отторжение хряща занимает длительное время, поэтому связь с предшествующей травмой удается установить крайне редко.
В зависимости от степени тяжести состояния выделяют несколько стадий заболевания:
- Размягчение хрящевой ткани, «выпячивание» поврежденной ткани в суставную полость.
- Прогрессирование симптомов, появление первых признаков заболевания на рентгенограмме.
- В области поражения появляется асептическое расплавление тканей, может возникать частичное отторжение хряща.
- Некротизированная ткань полностью отделяется от кости и свободно «дрейфует» в полости сустава.
Как и любая остеохондропатия, болезнь Кёнинга развивается медленно и симптоматика нарастает постепенно. Первые проявления — это болезненные ощущения во время движения и в покое. Затем нарастает отек коленного сустава и нарушается его функция за счет скопления большого количества внутрисуставной жидкости (из-за воспалительно-дегенеративного процесса).
При четвертой стадии (отделение некротизированной ткани) возможно блокирование сустава. Причиной этого становится так называемая «суставная мышь», которая вклинивается между суставными поверхностями. Она же может стать причиной развития деформирующего артроза.
Болезнь Синдига-Ларсена-Йогансона
Остеохондропатия надколенника также встречается преимущественно у мальчиков в возрасте от 6 до 15 лет. Некроз ткани в этом случае локализуется в области верхнего или нижнего надколенника. Вся клиническая картина мало чем отливается от остальных остеохондропатий:
- Выраженный болевой синдром, интенсивность которого уменьшается в состоянии покоя.
- При пальпации коленной чашечки пациенты жалуются на чувство дискомфорта, боль. Врач отмечает покраснение и отечность этой области («колено прыгуна»).
- Артралгии могут беспокоить больного довольно длительное время — до полугода.
Основной причиной возникновения болезни Синдига-Ларсена-Иогансона считается перенапряжение связочного аппарата коленного сустава, особенно той его части, которая отвечает за распрямление ноги. На рентгеновском снимке отчетливо видно место эррозии в участке воспаления. Так же может возникнуть из-за вражденного фрагментированного надколенника.
Методы диагностики
Эта группа заболеваний имеет схожий патогенез, то и методы диагностики для всех видов остеохондропатий общие. Есть несколько ведущих методик при лечении остеохондропатии коленного сустава у детей и взрослых:
- ультразвуковое исследование позволяет с высокой вероятностью определить любой из видов хондропатий. Это наиболее информативный, при этом абсолютно безболезненный метод, который позволяет оценить состояние рентгеннегативных структур;
- при помощи сцинтиографии благодаря введению в организм радиоактивных изотопов (которые накапливаются в большом количестве в воспаленной ткани) можно получить достоверное изображение. К сожалению, она не используется в педиатрии;
- магнитно-резонансная томография чаще всего используется для визуализации патологии при болезни Кенинга на начальных этапах заболевания.
Так как остеохондропатии не имеют патогномоничной клиничнеской картины или синдромов, то очень важно правильно провести дифференциальную диагностику со схожими заболеваниями.
И если все вышеперечисленные способы относятся к неинвазивным, то при помощи артроскопии можно не только рассмотреть поврежденный участок тканей, то и взять кусочек для гистологического исследования. Она помогает выбрать дальнейшую тактику лечения.
Методы терапии
Все лечение остеохондропатии надколенника (болезнь Левена) можно подразделить на две группы: консервативное и хирургическое. И его выбор зависит от стадии заболевания, наличия сопутствующих патологий и общего состояния пациента.
Под консервативным лечение подразумевается снижение нагрузки на сустав и ограничение подвижности. Этого можно достичь путем фиксации при помощи эластичного бинта или бандажа. Анальгетики помогают уменьшить выраженность болевого синдрома, однако длительное их применение нежелательно.
Также методы физиотерапии эффективны при местном назначении лекарственных препаратов. К ним относятся:
- электрофорез с новокаином, солями кальция или гидрокортизоном;
- аппликации с отваром шалфея, парафина или озокерита;
- компрессы с димексидом можно накладывать исключительно на неповрежденную кожу.
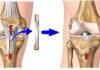
Если при адекватном снижении нагрузки и «изоляции» сустава положительной динамики не наблюдается, то целесообразно подумать о хирургическом вмешательстве.
Вид оперативного вмешательства зависит от стадийности процесса. При помощи артроскопа можно удалить небольшие кусочки поврежденного хряща с последующей хондропластикой.
В современной травматологии все чаще применяется микрофрактуринг хряща. В основе этого метода лечения лежит создание так называемого «суперсгустка крови» путем формирования искусственных микропереломов хрящевой поверхности. Этот процесс позволяет активировать мезенхимальные клетки с последующей их трансформацией в соединительную хрящевую ткань. В области деструкции со временем формируется «заплатка» из рубцовой или волокнистой ткани. К сожалению, их структура не может полностью заменить нормальный здоровый хрящ, а в результате снижения функций может развиться диффузное дегенеративно-дистрофическое поражение ткани.
Для лечения грибка ногтей наши читатели успешно используют Tinedol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Прогноз для выздоровления зависит напрямую от возраста пациента. Если выявить процесс на ранней стадии, то при правильном подходе к лечению можно рассчитывать на полное восстановление тканей и функции сустава. Иногда этот процесс может занимать от 1 года до трех лет.
Симптомы и лечение остеохондропатии суставов
Остеохондропатия представляет собой ряд патологий, которые поражают костные ткани человека. Такие болезни протекают долгое время, нарушают трофику костей и вызывают их асептический некроз. Наиболее часто встречается остеохондропатия коленного сустава. Развивается она в детском и юношеском возрасте.
Характеристика патологии
До настоящего времени неизвестна точная причина развития остеохондропатии. У пациента в той или иной области скелета погибает соединительная ткань. Это заболевание не обладает инфекционной природой, возникает в основном из-за нарушений обменного процесса в организме или плохой работы кровеносной системы.
Патология развивается на протяжении нескольких лет, поражая участки опорно-двигательного аппарата, которые подвергаются повышенным физическим нагрузкам. Образуется она в раннем возрасте, но при своевременном и корректном лечении кости восстанавливаются к концу формирования скелета, примерно к 25 годам. Иногда у пациентов с возрастом появляется последствие перенесенной остеохондропатии — деформирующий артроз.
Течение патологии
Остеохондропатия протекает в четыре этапа, которые отличают друг от друга степенью тяжести и клинической картиной.
К стадиям заболевания относятся:
- Первый этап. Во время него происходит отмирание костной ткани. Длится этот процесс несколько месяцев. Пациент ощущает умеренную боль в пораженном суставе, преимущественно при ощупывании. Некроз сопровождается нарушением функционирования ног.
- Второй этап. В этот период кость подвергается серьезным изменениям. Продолжается такой процесс 6-12 месяцев. При проведении рентгена наблюдается появление затемненных участков кости, отсутствие ее структурного рисунка. Если поражается эпифиз, то его высота становится меньше, расширяется щель сустава.
- Третий этап. Он длится еще больше — до 3 лет. В это время погибшие костные участки рассасываются, замещаются грануляционной тканью и остеокластами. Рентгеновское исследование показывает, что кость становится меньше, происходит фрагментация больных мест ткани.
- Четвертый этап. В этот период происходит восстановление кости, которое продолжается несколько месяцев.
Все стадии остеохондропатии занимают около 2-4 лет. Если игнорировать заболевание, то кость восстанавливается, но присутствует остаточная деформация.
В дальнейшем это может привести к возникновению артроза.
Причины появления
Полная этиология остеохондропатии неизвестна. Но есть несколько факторов, которые способны спровоцировать развитие болезни. Повышают риск появления патологии следующие явления:
- Лишняя масса тела.
- Нарушение гормонального баланса.
- Сбой в процессе обмена веществ.
- Наследственная предрасположенность.
- Чрезмерные физические нагрузки.
- Травмы нижних конечностей.
- Деформирующие процессы ног.
- Ухудшение кровообращения.
Если знать эти факторы, можно предупредить возникновение остеохондропатии. Для этого нужно следить за своим весом, больше двигаться, но не перегружать организм, своевременно устранять проблемы с гормональным фоном и заболевания нижних конечностей.
Симптомы и диагностика
В зависимости от локализации патологического процесса клиническая картина бывает разной. Однако имеется ряд признаков, относящихся ко всем видам недуга. К таким симптомам относят болевой синдром в костной ткани. В первое время его проявление наблюдается только после избыточных нагрузок, в дальнейшем боль приобретает постоянный характер. Также возникает воспаление, покраснение кожных покровов и отечность в пораженном месте.
При остеохондропатии ног у человека меняется походка, наблюдается хромота. Заболевание иногда приводит к кифозу или сколиозу. В запущенных случаях у пациента появляется дефицит минералов в организме, что вызывает повышенную ломкость костей. Из-за этого у человека возникают переломы даже от небольших нагрузок.
Патология способствует нарушению процесса обмена и ухудшению циркуляции крови. Это сказывается на состоянии мышечных тканей – понижается их тонус. Также негативно отображается болезнь на суставах, их двигательная активность ограничивается. Если вовремя начинать лечение остеохондропатии, то все функции будут восстановлены.
Если у ребенка появились жалобы на болезненность в ногах, не стоит откладывать визит к врачу. Понадобится пройти полное обследование костной системы для выявления причины возникших симптомов. Чем раньше остеохондропатия будет обнаружена, тем благоприятнее прогноз.
Для постановки диагноза врач назначит следующие мероприятия:
- Лабораторные исследования крови, мочи.
- Рентген. На снимке будет видно наличие деформирующего процесса кости.
- Ультразвуковое исследование. Оно помогает выявить остеохондропатию коленного сустава, а также определить, в каком состоянии находятся мышцы, кости. Но проведение этой диагностики дает результаты только при большом опыте доктора.
- Магнитно-резонансная томография. Такой способ обследования дает больше информации о состоянии суставов колен. Благодаря ему врачам удается обнаружить остеохондропатию на ранних этапах развития, детально оценить течение патологии. С помощью МРТ можно выявить любую разновидность данного недуга.
- Артроскопия. Ее используют для диагностирования любого типа болезни суставов. Методика обладает высокой эффективностью, позволяет обнаружить патологические процессы как на поздних, так и на ранних стадиях развития. Основной особенностью исследования является то, что оно помогает с наибольшей точностью проверить состояние костей и суставов, что очень важно для назначения терапии.
На основании результатов диагностики доктор поставит диагноз и определится со схемой лечения.
Виды патологии
Рассматриваемое заболевание имеет несколько разновидностей.
Болезнь Пертеса
Болезнью Легга-Кальве-Пертеса называется остеохондропатия тазобедренного сустава. Ее диагностируют у детей примерно до 10 лет.
Причиной нарушения может быть травмирование ног и прочие факторы.
Остеохондропатия головки тазовой (бедренной) кости у взрослых и детей начинается с появления небольшой хромоты. В дальнейшем движения сопровождаются болевыми ощущениями. Затем признаки приобретают все большую выраженность, двигательная способность ног ограничивается.
В ходе осмотра врачи выявляют отмирание мышечных тканей шейки бедра. Иногда пораженная нога у пациента становится короче здоровой на 1-2 см. Это объясняется наличием подвывиха бедра.
Остеохондропатия головки бедренной кости развивается длительное время и заканчивается тем, что сустав восстанавливается. Но если не заниматься лечением, то головка бедра видоизменяется, что в будущем вызывает у человека деформирующий артроз.
Болезнь Кенига
Недуг еще называют рассекающим остеохондритом.
Он характеризуется отмиранием ткани с появлением в ней фрагмента из костей и хрящей. Если не проводить никаких лечебных мероприятий, то новообразование проникнет в полость сустава.
Диагностируется этот тип патологии нечасто. Им страдают юные пациенты. Причем мужской пол подвергается остеохондропатии в несколько раз чаще, чем женский. Во многих случаях выявляют поражение сразу двух коленных суставов.
Болезнь Келлера
Эта разновидность предполагает поражение костей стопы. С диагнозом сталкиваются обычно юные девочки. У человека проявляются болевые ощущения периодического характера. Из-за сильной боли начинается хромота.
В процессе осмотра обнаруживается небольшая отечность и переполнение кровеносных сосудов на тыльной стороне стопы. В дальнейшем пораженные пальцы становятся короче, суставы ограничиваются в движениях. При ощупывании стоп пациент чувствует резкую боль.
Болезнь Осгуда-Шлаттера
Это остеохондропатия бугристости большеберцовой кости. При болезни Осгуда-Шлаттера пораженная зона начинает опухать. Больные чувствуют болезненность, которая становится сильнее, когда они стоят на коленях и взбираются по лестнице. При таком недуге функциональность сустава страдает несильно.
Болезнь Синдинга-Ларсена-Иогансона
Такая остеохондропатия затрагивает надколенник. Она вызывает болевой синдром в области коленного сустава. Обнаруживается недуг с помощью рентгеновского исследования.
Страдают им одинаково оба пола в возрасте 10-15 лет. Приводит к развитию этого вида остеохондропатии излишняя нагрузка мышц надколенника.
Болезнь Шинца
Патология поражает сустав пяточной кости: нарушается процесс окостенения в бугре этой области. Подвергаться заболеванию может как одна стопа, так и сразу обе.
Возникает недуг в детском или подростковом возрасте. Выявляют ее в основном у пациентов женского пола.
Частичные поражения суставов
Их возникновение наблюдается чаще у мужского пола в возрасте от 10 до 25 лет. Доктора часто обнаруживают частичные остеохондропатии в суставных поверхностях колена. Ткань отмирает на выпуклой поверхности. С развитием болезни пораженный участок отделяется от сустава и преобразуется во внутрисуставное тело.
Методы лечения
Главная цель терапии остеохондропатии – восстановление структуры костной ткани и предупреждение ограничения двигательной способности суставов.
Для этого требуется нормализовать кровообращение, стабилизировать процесс обмена.
Пациенту нужно предпринять все меры, чтобы разгрузить больной сустав, обеспечить его неподвижность. Для этого необходим строгий постельный режим и проведение физиотерапевтических процедур. К последним относят следующие методики:
- Аппликации с парафином или лечебной грязью.
- Электромагнитное воздействие.
- Электрофорез.
- Ультразвук.
- Массаж ног.
- Гидротерапия.
Помимо физиотерапевтических процедур пациентам рекомендуется проводить лечебную гимнастику для здоровых частей тела. Также помогают организму справиться с остеохондропатией дыхательные упражнения.
Консервативное лечение проводится и с применением различных лекарственных средств. Они назначаются для устранения симптомов патологии, а именно для снятия болезненности, отечности, воспалительных процессов. Также медикаменты помогают в нормализации обмена веществ и кровообращения.
Врачи рекомендуют прием таких средств как:
- Нестероидные противовоспалительные препараты.
- Витаминно-минеральные комплексы.
- Хондропротекторы.
- Лекарства, направленные на улучшение кровообращения.
- Обезболивающие медикаменты.
Оперативное вмешательство назначается в тех случаях, когда у больного обнаруживается выраженное нарушение структуры костей и осанки.
Показанием к операции также является отрыв костной ткани, который нужно устранить.
В противном случае у пациента возникнет воспалительный процесс, и сустав будет заблокирован. Не всегда терапия ограничивается одной операцией. Второй раз хирургическое лечение проводят, если остеохондропатия вызвала образование контрактур или какие-либо косметические дефекты.
Прогноз и профилактика
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Прогноз при остеохондропатии благоприятный. Но это напрямую зависит от того, насколько своевременно будет начато лечение. Самостоятельно заболевание исчезает в редких случаях. Только если пациент вовремя предпримет терапевтические меры, он сможет восстановить функциональность ног.
Если же терапия будет начата поздно или неправильно, то суставы и кости не смогут полностью реабилитироваться. Поэтому в будущем человека ждет такая болезнь, как деформирующий артроз.
Чтобы не допустить развития остеохондропатии суставов, нужно знать о мерах профилактики этой патологии. Они заключаются в ведении активного образа жизни, ношения удобной обуви, отсутствии повышенных физических нагрузок.
Отлично помогает предотвращать развитие остеохондропатии бедренной кости массаж и занятия плаванием. А чтобы избежать возникновения болезни бугра большеберцовой кости, людям, занимающимся спортом, рекомендуют вшивать в форму подушечки из поролона.
Таким образом, остеохондропатия суставов имеет несколько видов. Для благоприятного исхода нужно при первых же симптомах недуга обращаться к доктору. Не стоит забывать, что проблемы с опорно-двигательным аппаратом не проходят бесследно, если не заниматься их лечением.
Хондропатия — что это такое и как ее лечить?
Хондропатия – это патология, возникающая вследствие нарушения развития и роста трубчатых костей. Первые признаки заболевания дают о себе знать в подростковые годы, когда происходит активный рост. Остеохондропатия чаще поражает нижние конечности. Это связано с тем, что нагрузка на них всегда выше, чем на другие части тела.
Внутри сочленений могут возникать микро переломы. Со временем это приводит к появлению участков, подвергшихся некротическим процессам. Хондропатия надколенника и хондропатия коленного сустава – наиболее распространенные формы заболевания.
Общие симптомы
К основным симптомам хондропатии относятся следующие проявления:
- Боль после выполнения физической работы;
- Отечность в области болеющего сустава;
- Атрофические процессы в мышечной ткани;
- Хруст при движении;
- Скованность выполняемых движений.
Особенность симптоматики зависит от возраста пациента и разновидности патологии.
Разновидности патологии
Хондропатии код по МКБ-10 присвоен М91-М94. Классификация заболевания включает несколько форм, и каждая имеет свои особенности течения и причины развития.
Болезнь Легга-Кальве-Пертеса
Болезнь Легга-Кальве-Пертеса поражает головку бедренной кости. Чаще диагностируется среди мальчиков в возрасте от 4 до 12 лет. Спровоцировать развитие болезни может полученная травма.
Первое время симптоматика отсутствует. Постепенно появляется боль, которая медленно опускается в область коленного сустава. В состоянии покоя симптомы практически отсутствуют, а после длительных нагрузок снова нарастают.
Ребенок может не обращать внимания на боль, но родители замечают, что движения тазобедренным суставом стали более ограниченными.
К симптомам этой формы хондропатии также можно отнести истощение мышцы в области тазобедренного сустава. Она становится очень худой, уменьшается в объеме.
Болезнь Келлера
Болезнь Келлера бывает двух типов. Первый тип поражает ладьевидную часть стопы. В процесс вовлекается либо одна, либо обе конечности. Симптомы:
- Хромота;
- Попытка наступать на наружную часть стопы;
- Боль, особенно по ночам;
- Отечность.
Второй тип этой формы патологии диагностируется среди девочек от 10 до 20 лет. Симптом – боль в области второго и третьего пальцев стопы. Она усиливается при ходьбе. Чтобы уменьшать нагрузку, болеющие люди стараются наступать на пятку, что приводит к развитию деформирующего артроза.
Болезнь Осгуда Шлаттера
Болезнь Осгуда-Шляттера – патология, поражающая бугристую часть большеберцовой кости. Это ведет к некротическому процессу. Заболевание чаще всего проявляется у детей до 18 лет, которые занимаются профессиональными видами спорта.
Один из симптомов – образование шишки, которая болит при пальпации. Она локализуется в подколенном пространстве.
Болезнь Хаглунда
Болезнь Хаглунда Шинца – тип хондропатии, при котором образуется шишка на задней поверхности пятки. Заболевание сопровождается появлением отечности, воспалительным процессом в сухожилиях.
Основной симптом – это боль, независимо от степени активности. Чаще возникает среди девушек подросткового возраста.
Болезнь Шейермана-Мау
Эта разновидность хондропатии суставов диагностируется у каждого сотого ребенка в процессе активного роста опорно-двигательного аппарата. Представляет собой прогрессирующий кифоз позвоночного столба.
На фоне быстрого роста костной ткани мышцы не успевают формироваться и полноценно поддерживать скелет. Из-за этого происходит деформация грудного и поясничного отдела.
Болезнь проявляется следующим образом:
- Сутулость;
- Уменьшение объема легких;
- Тяжесть в спине;
- Быстрая утомляемость;
- Боль;
- Ограниченность движений.
Для подтверждения определенного вида хондропатии, требуется полноценное обследование. Диагностика проводится после первичной консультации у врача.
Диагностика
Перегрузочная хондропатия коленного сустава диагностируется путем осмотра хирургом и ревматологом. Для подтверждения диагноза необходимо пройти следующие процедуры:
- Артрографию с использованием контрастного вещества;
- Рентген;
- Артроскопию;
- Биопсию;
- МРТ;
- УЗИ.
Благодаря рентгенологическому исследованию можно оценить не только внешние изменения сустава в объеме, но и внутренние нарушения. На снимке будет видно, насколько сильно патологический процесс охватил сустав и какой метод лечения лучше выбрать.
При артроскопии внутрь сустава вводится специальный прибор и камера, благодаря чему врач может контролировать все, что происходит внутри. Метод предоставляет достоверную информацию. Может использоваться и при лечении.
Обследование проводится, начиная с менее травмирующих методик. Дополнительные исследования назначает врач, если простые способы диагностики не дали исчерпывающей информации.
Лечение хондропатии проводится комплексно. В медикаментозную терапию входит применение следующих лекарственных препаратов:
- Нестероидные противовоспалительные средства;
- Анальгетики;
- Гормональные препараты;
- Хондропротекторы.
Важно соблюдать режим. Пациент должен беречь пораженный сустав и не перегружать его. В острый период заболевания важен постельный режим.
Для фиксации правильного положения сустава используется гипсовая повязка или специальный бандаж. При нарушении функции тазобедренного сустава применяется скелетное вытяжение.
Физиотерапия, в том числе электрофорез, УВЧ и фонофорез проводятся после снятия фиксирующих повязок. Хорошо сочетать физиотерапию с курсом массажа и лечебной физкультуры.
Облегчить состояние пациента может специальная ортопедическая обувь.
Операцию проводят только в том случае, когда консервативное лечение оказалось неэффективным. Хирургическое вмешательство требуется при разрастаниях хрящевой ткани.
Осложнения и последствия
Если хондропатия не будет своевременно выявлена и устранена с помощью адекватных методов лечения, возможны такие последствия:
- Нарушение нормального положения коленных или тазобедренных суставов;
- Деформирующий артроз;
- Хронический воспалительно-дегенеративный процесс.
Уменьшить негативные последствия можно, если быстро начать лечение. Снизить риск развития патологии можно, проводя профилактику.
Профилактика
Так как хондропатия чаще возникает еще в детском возрасте, на родителях лежит ответственность внедрить в жизнь ребенка следующие занятия:
- Плавание;
- Поддержание нормальной массы тела;
- Подбор удобной обуви;
- Правильное сбалансированное питание;
- Чередование нагрузки и отдыха.
Заметить дегенеративные изменения на ранних стадиях может только врач. Поэтому важно показывать ребенка ортопеду минимум раз в год.
Умеренно активный образ жизни, отказ от вредных продуктов и хорошо составленный режим дня позволит сохранить здоровье суставов. Периодическое посещение профильных специалистов и прохождение профосмотра позволит заметить любые проблемы с опорно-двигательным аппаратом на ранних стадиях и при необходимости провести полноценное лечение.
Что такое остеохондропатия, причины возникновения, симптомы и лечение
В статье вы узнаете что такое остеохондропатия, почему появляется данное заболевание у детей, какие первые симптомы и как лечить этот недуг.
Одно из заболеваний суставов, которое можно встретить чаще всего у подростков – это остеохондропатия. Заболевание связано с нарушениями обмена веществ с тканями сустава в результате нарушения кровоснабжения определенного участка. Формируются омертвевшие участки кости, например, при физической активности. При остеохондропатии кости становится хрупкими, а ребенок подвергается спонтанным переломам, поэтому очень важно при первых признаках заболевания обратиться к врачу. Главным симптомом патологии является боль в пораженной области, также ребенок становится вялым и может жаловаться на слабость.
Остеохондропатия основные причины
Этиология заболевания до конца не изучена, но врачи утверждают, что в основе остеохондропатии лежат следующие факторы:
- Наследственная предрасположенность. Если кто-то из членов семьи страдал от патологии костей, у ребенка риск заболеть повышен.
- Гормональные нарушения. Часто остеохондропатия связана с патологией эндокринной системы.
- Травмы. Более подвержены заболеваю дети, которые часто травмируются, а также занимаются спортом и претерпевают большие физические нагрузки.
- Нарушение обмена веществ. Спровоцировать патологию может недостаток кальция и витамина Д в организме, поэтому так важно следить за питанием ребенка.
- Нарушение кровообращения. В этом случае недостаток питания провоцирует некроз костной ткани.
Заболевание чаще всего поражает ноги, поскольку на них приходится основная нагрузка. Начало заболевания практически никак себя не проявляет, но при появлении первых симптомов важно обратится к врачу. Сделав снимок, специалист может определить степень поражения и сложность заболевания. Обычно лечения может проходить как комплексное (лежачий режим, терапия, прием препаратов), так и оперативное.
Симптомы заболевания
Определить первые признаки появления поражения костной ткани можно по следующим факторам:
- В месте поражения появляется отек, но признаки воспалительного процесса могут отсутствовать.
- Возникает боль. Она может быть как постоянной, так и возникать при определенной нагрузке.
- При наличии такого заболевания часто могут быть переломы.
- Появляются визуальные признаки изменения осанки. Может быть хромота.
Несмотря на опасность заболевания, его можно взять под контроль и даже полностью избавится от него. Правильное лечение и вовремя позволит избежать деформации костей и в будущем не возникнет дополнительных трудностей.
Классификация остеохондропатии
Различают следующие виды остеохондропатии:
- Патология коротких трубчатых костей. К этому типу заболевания относят болезни Келера I, Кинбека, Кальве, Прайзера.
- Патология трубчатых костей. Ко второму типу относят болезнь Легга-Кальве-Пертеса и Келера II.
- В апофизах. К такому типу относят болезнь Хаглунда-Шинца, Осгуда-Шлаттера, Шейермана-Мау.
- Остеохондропатия поверхности суставов. Последний тип называют болезнью Кёнинга.
Остеохондропатия позвонков
Заболевания, при которых происходит поражение позвоночника, называют болезнью Шермана-Мау и Болезнью Кальве. Болезнь Шермана-Мау характеризуется разрушением апофизов позвонков, встречается такое заболевание чаще всего у мальчиков в подростковом возрасте.
Симптомы в таком случае часто отсутствуют, пациенты не жалуются на боль, но наблюдается выраженная деформация позвоночника, спина становится круглой. Такое состояние зачастую и вынуждает родителям обратиться к специалисту.
При болезни Кальве происходит поражение тела позвонка, а возникает такое состояние обычно в возрасте до 7 лет. Болезнь сопровождается болью в позвоночнике, при этом ребенок становится вялым, слабым, капризным. При остеохондропатии позвоночника лечение должно проводиться в условиях стационара, так как пациенту нужен полный покой.
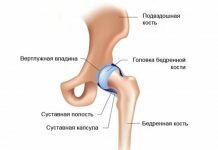
Остеохондропатия тазобедренного сустава
Такая патология имеет название болезнь Пертеса, встречается заболевание чаще всего у мальчиков в возрасте до 9 лет, при этом поражается головка бедренной кости. Часто заболевание возникает после травмы таза, ребенок неожиданно начинает хромать и жалуется на боль в тазу, которая отдает в ногу.
Болезнь постепенно прогрессирует, функция тазобедренного сустава нарушается и происходит нарушение двигательной активности, мышцы атрофируются. Если происходит подвывих бедра, то больная нога может стать короче.
Такая патология требует обязательного лечения, иначе головка тазобедренного сустава формируется неправильно, что приводит к возникновению деформирующего артроза. В большинстве случаев болезнь лечат консервативно, но на запущенных стадиях патологии может понадобиться хирургическое вмешательство.
Остеохондропатия большеберцовой кости
Остеохондропатия Шляттера чаще всего встречается у мальчиков в подростковом возрасте, характеризуется оно болевыми ощущениями в области большеберцовой кости.
Неприятные ощущения усиливаются, когда пациент встает со стула, либо поднимается по лестнице, а также в положении на коленях. Иногда может наблюдаться нарушение функции коленного сустава.
В большинстве случаев такая патология не оставляет осложнений, лечат заболеваний амбулаторно, хирургические методы не применяются.
Остеохондропатия стопы
При болезни Келера II происходит разрушение 2 и 3 плюсневых костей. Заболевание возникает у девочек в подростковом возрасте чаще, развивается постепенно, первыми симптомами болезни становятся слабые боли в области стопы. Со временем боль усиливается, ребенок прихрамывает, кожа вокруг пораженной области немного отекает.
Вылечить заболевание можно в домашних условиях, для этого назначают иммобилизацию конечности, а затем физиолечение. При своевременном обращении к врачу прогноз благоприятный.
При болезни Келера I происходит поражение ладьевидной кости, встречается в основном у мальчиков до 7 лет. Симптомы патологии схожи с предыдущей, ребенок прихрамывает и жалуется на боль, наблюдается отек стопы с внешней стороны.
Болезнь Шинца характеризуется поражением бугра пяточной кости, патологии подвержены дети в возрасте от 6 до 14 лет. Ребенок жалуется на боли в пятке, наблюдается отек пораженной области, пациент хромает и пытается беречь пораженную пятку.
Болезнь Кёнига
Эта патология имеет название рассекающая остеохондропатия, встречается чаще у мальчиков в подростковом возрасте. При заболевании поражаются коленные и тазобедренные суставы, участок хряща подвергается некрозу и отслаивается, иногда обломки проникают внутрь сустава.
Пациентов, которые столкнулись с таким диагнозом, интересует, чем отличается артроз от остеохондропатии. При артрозе происходит деформация сустава, а при остеохондропатии разрушение хрящевой ткани.
Заболевание сопровождается характерными симптомами: болью в суставе, нарушением двигательной активности. Запущенная стадия болезни характеризуется атрофией мышечной ткани, а осложнением является деформирующий артроз.
Чаще всего провоцируют заболевания повышенные физические нагрузки, при этом нарушается кровообращение какой-либо части, и происходит ее разрушение из-за недостатка питания. Лечат заболевание хирургическим путем, так как погибший участок хряща подлежит удалению.
Стадии и симптомы заболевания
Различаются следующие стадии остеохондропатии:
- Начинается заболевание с постепенного некроза костной ткани, при этом симптомов может не наблюдаться вовсе, либо пациента беспокоят ноющие боли в пораженной области. Болевые ощущения усиливаются при движении и при нажатии на пораженную область, также может нарушаться двигательная активность пораженной конечности.
- На следующей стадии заболевания происходит перелом пораженной кости, с соответствующими симптомами.
- На следующей стадии пораженная ткань рассасывается и заменяется грануляционной.
- На последнем этапе происходит восстановление костной ткани. При отсутствии лечения полного выздоровления не наступает, возникают осложнения в виде косметических дефектов и деформирующего артроза.
Длительность заболевание в среднем составляет от 3 до 4 лет.
Эхо признаки остеохондропатии
Диагностировать заболевание правильно может только врач, поэтому при первых признаках болезни необходимо как можно скорее показать ребенку ортопеду. На осмотре врач опрашивает пациента и осматривает, на основании полученных данных опытный специалист может сразу поставить предварительный диагноз.
Для подтверждения диагноза пациента направляют на рентгенографию и УЗИ, либо компьютерную томографию. На начальных стадиях заболевания сложно выявить патологию при помощи рентгенографии, а при помощи УЗИ врач обнаруживает эхо признаки заболевания даже на начальных стадиях.
Лечение остеохондропатии
Существует 2 стадии лечения остеохондропатий. Сначала пациенту назначают полный покой и нестероидные противовоспалительные препараты, чтобы остановить разрушение костной ткани и снять боль. Следующим этапом пациенту показан лечебный массаж, лечебная физкультура, физиопроцедуры.
При сильных болях могут накладывать гипсовую повязку, а при поражении стопы показано ношение специальных ортопедических стелек. Операцию проводят при сильной деформации позвоночника или конечности, а при поражении тазобедренного сустава может быть показано скелетное вытяжение.
Профилактика и прогноз
Прогноз остеохондропатии благоприятен, если пациент своевременно обратился к специалисту и прошел курс лечения. В противном случае кости восстанавливают неправильно, и наблюдается деформация конечности или позвоночника, как следствие, возникают проблемы с суставами и создается явный косметический дефект.
Профилактика заболевания заключается в исключении факторов, которые его могут спровоцировать. Если ребенок занимается спортом, нельзя допускать чрезмерных физических нагрузок, занятия должны проводиться с учетом возраста ребенка. При любых травмах нужно обязательно обращаться к травматологу и проходить обследование и лечение.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Важную роль играет питание и образ жизни человека, в рационе должно быть достаточное количество продуктов, богатых витаминами и минералами. Если ребенок не занимается спортом, он должен ежедневно выполнять простую гимнастику для укрепления всего тела.
Источники
-
Заболотных, И. И. Болезни суставов / И. И. Заболотных. — М. : СпецЛит, 2010. — 256 c. -
Применение аппарата внешней фиксации при патологии позвоночника / В. И. Шевцов и др. — М. : Медицина, 2013. — 112 c. -
Ревматоидный артрит. — М. : Государственное издательство медицинской литературы, 2010. — 276 c. - Каценеленбоген Лабораторная обработка материалов / Каценеленбоген, Э. Д. и. — М. : Искусство, 2009. — 207 c.