Содержание
- 1 Проявление и лечение сустава Крювелье
- 2 Сустав крювелье нормы
- 3 Признаки развития и лечение артроза сустава Крювелье
- 4 Норма ширины сустава Крювелье?
- 5 Амплитуда суставных движений
- 6 Измерение колебаний: главные правила методики
- 7 Симптомы и лечение артроза сустава Крювелье
- 8 Анатомия краниовертебральной области
- 9 Причины и лечение артроза сустава Крювелье
Проявление и лечение сустава Крювелье
Деформирующий артроз поражает не только верхние и нижние конечности человека, но и другие органы, например, сустав Крювелье в шейном позвонке. Не проведенная своевременно адекватная терапия может привести к полному нарушению двигательных функций шейного отдела позвоночника и инвалидности. Вероятность появления заболевания увеличивается с возрастом или в результате травм.
Причины заболевания
Голова человека соединяется с шеей посредством двух шейных позвонков, 2 дуги на одном и «зуб» на другом образуют «защелку». Между ними находятся три сустава — два парных и один непарный (это и есть сочленение Крювелье). Этот сложный механизм отвечает за вращательные и колебательные движения и является самой подвижной частью позвоночника. Срединное расположение сустава Крювелье стало фактором того, что ему приходится выполнять функцию поддержки головы и находиться под постоянной нагрузкой. Причиной артроза могут стать такие факторы:
- изнашивание хряща в связи с возрастными изменениями;
- воспалительные процессы проходящие во всем организме;
- травмы, полученные в результате ударов в голову или боковую часть шеи;
- большие физические нагрузки во время работы или занятия спортом.
Вернуться к оглавлению
Проявление
При появлении признаков заболевания необходимо сразу обращаться к врачу — артрологу. Первыми симптомами артрита сустава Крювелье является дискомфорт в шее при повороте головы. Потом появляется боль, вначале слабая, далее ноющая, острая, постоянная, которая практически не снимается анальгетиками, иногда имеет блуждающий эффект. Становится трудно выдерживать привычную нагрузку. В хронической форме заболевания безболезненное движение головы невозможно. Часто сопровождается следующими проявлениями, такими как:
- шум в ушах;
- головокружение;
- ухудшение зрения;
- дискомфорт в груди;
- повышение артериального давления;
- необходимость иммобилизации (создание неподвижности для обеспечения покоя пораженному органу).
Вернуться к оглавлению
Диагностика
Выявление заболевания на ранней стадии проблематично, поскольку характерные симптомы отсутствуют, изменения в физических размерах сустава настолько незначительны, что на рентгеновском снимке могут не отобразиться. Поэтому важно констатировать малейшие нарушения в работе шейного позвонка, особенно после травм. Обследование начинается с пальпации и поиска проявлений нарушенных функций. После этого назначается рентген и в качестве вспомогательных методов:
Лечение заболевания
Грамотно подобранная терапия не сделает процесс излечения быстрым и простым. Необходимо выполнять все рекомендации врача, находиться под постоянным его наблюдением. В зависимости от стадии болезни используют следующее лечение:
- Медикаментозное. Призвано обезболить движения, снять воспалительный процесс, а хондропротекторная группа восстанавливает структуру поврежденных хрящей.
- Консервативное назначают в зависимости от клинических проявлений и результатов обследования. Представлены в виде лечебной физкультуры, различных физиопроцедур (электрофорез, ультразвук), массажа и корректировки питания.
- Ручное вправление или вытягивание позвоночника. Выполняют при блокировании головы.
- Использование в течение 2—3 недель воротника Шанца. Рекомендуют, чтобы временно снять нагрузку с шейного отдела.
- Хирургическое. Применяется редко в случае неврологической симптоматики или увеличении сустава более чем на 10 мм. Операция заключается в снятии нагрузки путем вставления металлических конструкций.
Самолечением артроза этого сустава заниматься не рекомендуется.
Заключение
Применение всех методов лечения, включая хирургическую операцию, не поможет полностью восстановить двигательную функцию сустава, если болезнь находится в запущенном состоянии. Вероятность развития артроза с возрастом возрастает. Людям после 30—40 лет, особенно тем, кто связан с сидячей и тяжелой физической работой, необходимо заниматься профилактикой заболеваний сустава Крювелье.
Сустав крювелье нормы
IV. Особенности строения шейного отдела позвоночника у детей
Знание особенностей строения и биомеханики шейного отдела позвоночника у детей – ключ к пониманию лучевой картины и, соответственно, уменьшению диагностических ошибок.
Идея о «слабости» и «незрелости» шейного отдела позвоночника у детей опровергается статистикой травм этой области. Эпидемиологические исследования, проведенные в крупной детской больнице, дали частоту 1,3 поступивших с травмой шеи детей в год в течение 15 летнего периода [1]. По другим данным из 631 пациентов с травмой шейного отдела позвоночника было только 12 детей (1,9 %) [2]. Повышенная эластичность связок, лишенные дегенеративных изменений диски и дугоотросчатые суставы, очевидно, прекрасно адаптируют ребенка к подвижному, с большим количеством незначительных травм, образу жизни без тяжких последствий.
Мы предполагаем, что большинство описанных ниже особенностей являются основой обеспечения высокой подвижности, эластичности и прочности этой части тела ребенка.
Физиологическая гипермобильность второго шейного позвонка (рис. 4.1–4.4)
Клиновидная форма тел шейных позвонков (рис. 4.1)
У детей наиболее выражена в CIII и CIV. Это может имитировать компрессионный перелом [3]. Наиболее подробно эта проблема изучена в работе L. Swischuk и соавт., которые проанализировали рентгенограммы 481 ребенка [6]. Авторы считали причиной клиновидности гипермобильность CII, приводящую к компактизации передних отделов тела CIII. Доказательством этому служило исчезновение деформации тела позвонка с уменьшением «псевдолюксации» в старшем возрасте. Частота такой клиновидности достигает 7,1 %.
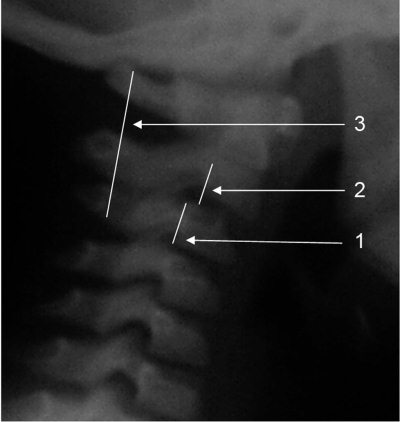
Рис. 4.1. Спондилограмма здорового ребенка 6 лет.
1. Клиновидная деформация тела CIII.
2. Физиологическая гипермобильность CII (псевдолюксация).
3. Линия Swischuk касается основания остистого отростка CII (объяснения см. рис. 4.2
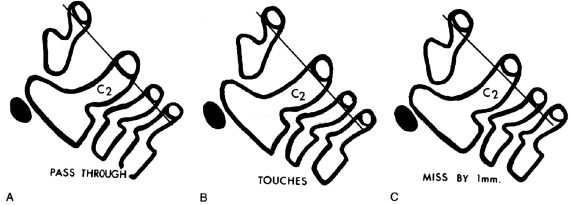
Рис. 4.2. Линия Swischuk (задняя спинальная линия) проводится между основаниями остистых отростков CI и CIII. В норме основание остистого отростка CII лежит (А) на или пересекается этой линией или отстоит от нее не более чем на 1 мм (В). При «переломе палача» основание остистого отростка CII смещается назад от линии более чем на 1,5–2 мм (С), (цит. по L. Swischuk Imaging of the Cervical Spine in Children. Springer, 2004, p. 22).
Рис. 4.3. Перелом «палача» (цит. по L. Swischuk Imaging of the Cervical Spine in Children. Springer, 2004, p. 102).
1. Тело CII смещено кпереди.
2. Перелом дуги CII.
3. Основание остистого отростка CII смещено кзади от линии Swischuk более чем на 2 мм
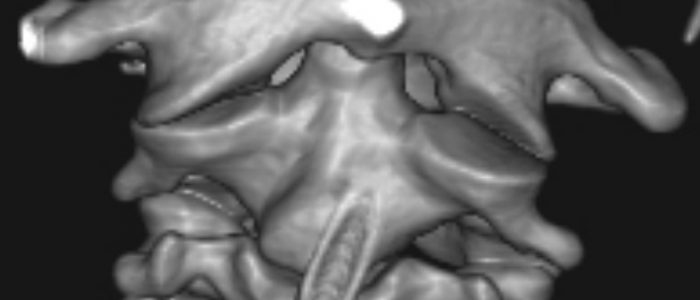
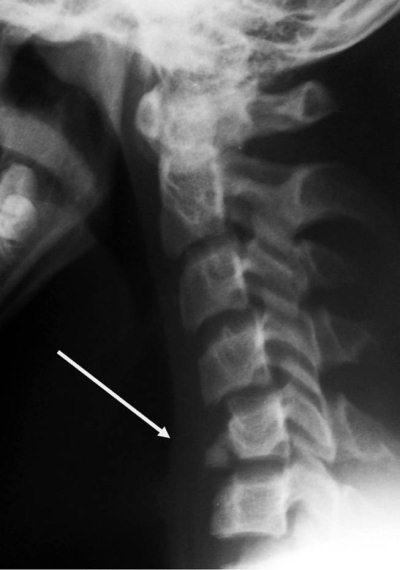
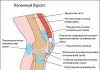
Широкий сустав Крювелье (рис. 4.5–4.6)
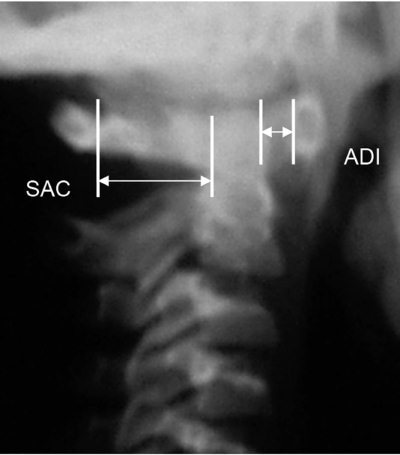
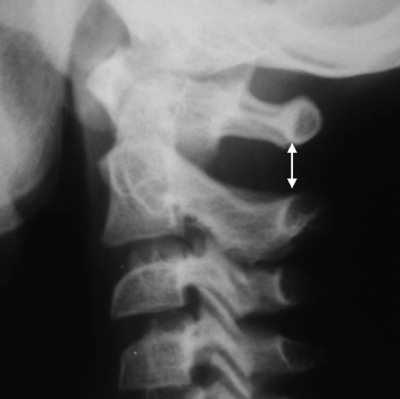
Передний атлантодентальный интервал (ADI) – расстояние от заднего края дуги CI до передней поверхности зубовидного отростка. Достигает 4–5 мм у детей до 8 лет и 3 мм в более старшем возрасте [5]. Величина 10–12 мм является критической, так как дальнейшее расширение сустава Крювелье ведет к сдавлению спинного мозга [6]. «Правило трех» Still является важным показателем свободы для спинного мозга и не меняется в процессе роста [7]. Согласно правилу, зубовидный отросток занимает 1/3 позвоночного канала, 1/3 должна быть резервным пространством, 1/3 занимает спинной мозг. В любом случае расстояние передняя дуга атланта-зуб должно быть меньше расстояния зуб-задняя (SAC – Space Available for the Cord). Величина зуб-задняя дуга атланта менее чем 13 мм – признак сдавления спинного мозга (рис. 4.6)
Рис. 4.4. Истинный травматический передний вывих CII у ребенка 16 лет. Линия Swischuk не нарушена (дуга CII не сломана). Имеется разобщение суставных поверхностей CII–CIII. Смещение CII кпереди и вниз на Vi тела CIII
При обнаружении пороков развития с нестабильностью CI–CII или воспалительных процессов в этой области величину SAC необходимо уточнять по КТ, так как она может уменьшаться за счет гипертрофии связок зубовидного отростка. SAC может быть увеличено при пороках за счет spina bifida posterior CI, что является нередкой аномалией, компенсирующей ширину позвоночного канала и не нарушающей стабильности в атланто-аксиальном сочленении.
Необходимо учитывать не только абсолютную величину сустава Крювелье, но и ее увеличение на функциональных рентгенограммах, дельта не более 2 мм. Атланто-аксиальное сочленение не обеспечивает сгибание в шее, и переднезадний люфт в этом суставе должен быть минимален.
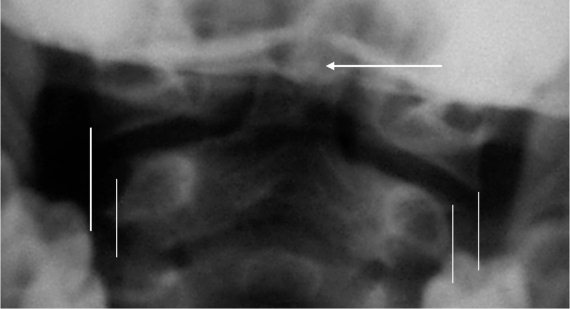
Псевдоперелом Джефферсона (рис. 4. 7)
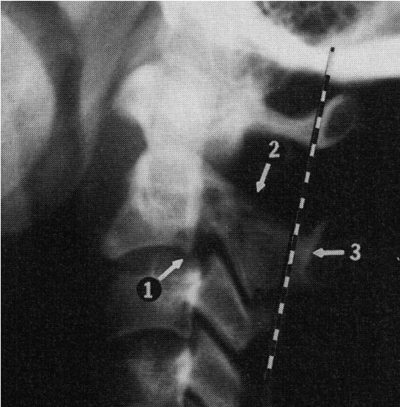
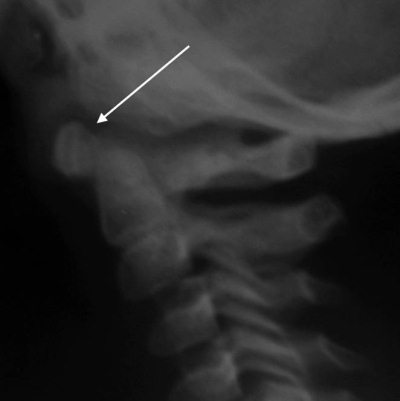
Определяется на трансоральных рентгенограммах как выстояние суставных площадок атланта (до 6 мм) над суставными площадками аксиса. Типичный рентгенологический феномен у детей до 4 лет, но встречается и до 7-летнего возраста [9]. Связан с отсутствием окостенения латеральных поверхностей суставных фасеток CII.
Ядро окостенения верхушки зубовидного отростка (рис. 4. 7)
Визуализируется отдельно от тела у 26 % детей от 6 до 8 лет, что может имитировать перелом [2, 3].
Рис. 4.5. Боковая рентгенограмма шейного отдела позвоночника здорового ребенка 8 лет. Широкое переднее атланто-дентальное расстояние – ADI (сустав Крювелье) вариант нормы. Широкое заднее атланто-дентальное расстояние – SAC. ADI + зубовидный отросток SAC. Позвоночный канал резко сужен. ADI + зубовидный отросток занимают резервное пространство для спинного мозга – правило Still нарушено
Отсутствие лордоза у детей до 16 лет (рис. 4.8)
Закладка шейного лордоза, как и остальных сагиттальных изгибов позвоночника, происходит во внутриутробном периоде. Возрастной рентгенологической нормы для детей не существует.
Рис. 4.7. Трансоральная рентгенограмма здорового ребенка 4 лет. Вертикальными линиями ограничены видимые края суставных площадок CI и CII. Стрелкой указано отдельное ядро окостенения верхушки зубовидного отростка, расположенное в седловидной выемке основной части эпистрофея
Выпрямление сагиттального профиля шейного отдела позвоночника у взрослых является показателем патологии и чаще всего рассматривается как признак болевой контрактуры.
Отсутствие лордоза или легкое кифозирование в среднешейном отделе позвоночника обнаруживается на сагиттальных рентгенограммах в среднем положении головы у 14 % здоровых детей с 8 до 16 лет [7]. Делая заключение необходимо учитывать особенности укладки (рис 4.8 В)!
Для дифференциальной диагностики с травматическими изменениями необходимо произвести рентгенограмму с разгибанием, на которой в случае нормы лордоз восстановится.
Частичное захождение передней дуги атланта на зубовидный отросток (рис. 4.9)
Наблюдается у 20 % детей от 1 до 7 лет на рентгенограммах в боковой проекции с разгибанием [6]. Захождение может достигать 2/3 передней дуги CI. Данный феномен объясняется хрящевым строением верхушки зубовидного отростка.
Расширение интерспинального расстояния CI–CII (рис. 4.10)
Расстояние между остистыми отростками – показатель целостности связочного аппарата в шее, и в норме не должно отличаться более чем в 1,5 раза в сегменте выше или ниже исследуемого [5, 6, 7]. У детей это расстояние может резко увеличиваться между CI–CII, что является обычной рентгенологической находкой в норме [5, 7].
Рис. 4.8. Отсутствие лордоза у детей до 16 лет А – нормальный лордоз у подростка 14 лет.
Б – боковая рентгенограмма здорового ребенка 9 лет. Прямой сагиттальный профиль. Вариант нормы.
В – пологое кифозирование на уровне CII–CV у ребенка 6 лет. Снимок сделан лежа – видна поверхность стола, и голова наклонена вперед. Сагиттальный профиль связан с особенностью укладки
Рис. 4.9. Феномен захождения передний дуги атланта над зубовидным отростком на боковой рентгенограмме здорового ребенка 3 лет
Рис. 4.11. Расширение ретрофарингеального пространства в области взрывного перелома тела CV у ребенка 15 лет (указано стрелкой)
Рис. 4.10. Широкое интерспинальное расстояние CI–CII на рентгенограмме шейного отдела позвоночникам у здорового ребенка 6 лет
Тень паравертебральных тканей перед телами позвонков на боковых рентгенограммах (ретрофарингеальное пространство) – показатель кровоизлияния или отека в результате травмы (рис. 4.11).
Тень до 6 мм у детей на уровне CIII вариант нормы. Для снятия подозрения на травму необходимо повторить снимок на вдохе при разгибании шеи [7].
1. Jones E. T. Fractures of the spine / E. T. Jones, R. T. Loder, R. N. Hensinger //
Fractures in children / eds. C. A. Rockwood Jr. [et al.]. – Philadelphia, 1996. – P. 1023–1061.
2. Henrys P. Clinical review of cervical spine injuries in children / P. Henrys, D. L. Lyne, C. Lifton, G. Salciccioli // Clin. Orthop. – 1977. – N 129. – P. 172–176.
3. Bonadio W. A. Cervical spine trauma in children. General concepts, normal anatomy, radiographic evaluation / W. A. Bonadio // Am. J. Emerg. Med. – 1993. – Vol. 11. – P. 158–165.
4. Campbell’s Operative Orthopedics, 11th Edition / ed. by S. Canale, J. Beaty. – 2008. – 5512 p.
5. Lustrin E. S. Pediatric cervical spine: normal anatomy, variants, and trauma / E. S. Lustrin [et al.] // RadioGraphics. – 2003. – Vol. 23. – P. 539–560.
6. Swischuk L. Imaging of the Cervical Spine in Children. – Springer, 2004. – 141 p.
7. The Cervical Spine, 4th Edition / ed. by C. R. Clark. – Lippincott Williams and Wilkins, 2004. – 1250 p
Признаки развития и лечение артроза сустава Крювелье
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
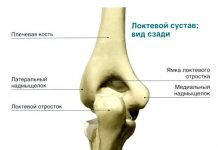
Сустав Крювелье состоит из задней поверхности дуги атланта и его зубовидного отростка. Расположен в области первого позвонка шейного отдела.
Причины заболевания сочленения
Сустав выполняет ряд следующих функций:
- вращательные и колебательные движения;
- сгибания и разгибания.
Боковые щели (трещины сустава Крювелье), имеющие размеры от 1,8 до 2,2 см, допускают совершение всех вышеуказанных движений. Сустав испытывает многократное напряжение, обусловленное его анатомическим расположением, взявшим на себя функцию поддержания головы.
Угроза патологических изменений кроется в том, что они продолжительное время могут себя не проявлять, что сказывается на несвоевременном лечении. Это увеличивает риски образования артроза сустава Крювелье.
Частые причины заболевания сочленения у взрослых:
- старение организма (возраст пациента более 50 лет);
- воспаления, возникающие как в суставе, так и в организме;
- ежедневное давление головы, которое воздействует на шейные позвонки;
- ранее перенесенные подвывихи и травмирование шеи, а также позвоночника (ДТП, удары, резкие движения головой и пр.);
- генетическая предрасположенность;
- избыточная масса тела;
- излишние физические нагрузки;
- инфекционные заболевания в организме;
- врожденные аномалии шейной области, приводящие к деформации (нарушенная работа хряща приводит к усиленному трению между костями, разрушая их);
- дисфункция эндокринной системы;
- тяжелые виды спорта (бокс, пауэрлифтинг и пр.).
Признаки патологии
Медициной зафиксировано 4 стадии проявления болезни:
- Дегенеративные изменения едва присутствуют, а симптомы мало выражены. Рентген еще может не выявить нарушения в мягких тканях, связках и оболочке сустава.
- Появление ноющей боли, имеющей непостоянный характер, а также чувство усталости в шейном отделе. В движениях шеи может отмечаться скованность. На фото, сделанном во время УЗИ, видны явные суставные изменения.
- Образование наростов на суставе вследствие локального воспалительного процесса. Работа сухожилий и связок нарушается. Возникает усиливающаяся боль, трудно снимаемая анальгетиками. Снимок рентгенографии покажет все изменения в суставе и близлежащих тканях.
- Активное увеличение наростов в размере, оказывающее прямое негативное влияние на работу сустава. При визуальном осмотре врач обнаруживает ассиметричные очертания шеи. Вращение головой происходит с трудом. Процессы 4 стадии могут иметь необратимые последствия.
Основные признаки патологии:
- боли в области шеи;
- скованность, наблюдающаяся при движении головой;
- расстройство сна;
- при движении шеи присутствует характерный хруст.
В редких случаях присутствуют следующие симптомы:
- головокружение;
- шум в ушах;
- нарушение зрения;
- головные боли;
- повышение АД;
- контуры шеи не симметричны;
- нарушения в координации.
Методы диагностики
Диагностические мероприятия включают:
- сбор анамнеза;
- визуальный осмотр позвонков шеи;
- рентген шеи в разных проекциях;
- УЗИ;
- МРТ;
- ангиографию;
- компьютерную томографию;
- диагностическую блокаду;
- анализы мочи, кала и крови.
Лечебные мероприятия
В зависимости от стадии заболевания лечебная терапия подразделяется на следующие виды:
- прием препаратов в таблетированной форме;
- курс уколов;
- применение гелей и мазей.
Симптоматическое лечение состоит из приема лекарственных средств различных групп:
- Нестероидных противовоспалительных препаратов. Их используют для снятия острой симптоматики заболевания. К часто применяемому лекарственному средству, назначаемому врачами, можно отнести Ибупрофен.
- Хондропротекторов. Они применяются для регенерации поврежденной хрящевой ткани и ее питания.
- Глюкокортикостероидных гормонов.
- Препаратов для улучшения кровообращения.
- Анальгетиков. Лекарства принимают для облегчения и снятия болей различной степени тяжести.
- Миорелаксантов.
- Комплексов минералов и витаминов.
- Препарата Стекловидное тело (из глаза скота). В медикаментозной практике прибегают к его назначению как вещества, способствующего рассасыванию рубцовой ткани.
Иногда для устранения патологии возникает необходимость в проведении операции. Используется хирургическое вмешательство редко и только в тех случаях, когда прочие методы лечения не принесли результата.
Заключение
Правильно подобранное лечение является долгим и трудоемким процессом, требующим врачебного наблюдения и самодисциплины от пациента. Несмотря на современные способы лечения, полностью вылечить истощенную ткань хряща невозможно.
Норма ширины сустава Крювелье?
Где находится сустав Крювелье?
О чем говорит ширина сустава Крювилье 3,0 мм?
Требуется ли лечение?
Если да, то какое?
Данный сустав, дает возможность человеку вращать голову, как по кругу так и в стороны, поэтому его роль в нашем организме огромная.
Норма ширины этого сустава — 1,8-2,2 миллиметра, поэтому параметры выданные вами, уже считаются патологией.
Если есть такие отклонения от нормы, то как правило прослеживаются искривления, и дисфункции при вращении.
Как правило при смещении и расширении, накладывается гипс.
Амплитуда суставных движений
Для постановки правильного диагноза при травмах и патологиях костно-суставного аппарата применяется определение амплитуды движений в суставах. Такое обследование проводится с помощью различных угломеров. Нарушение или ограничение двигательных функций сочленений помогает объективно оценить степень развития заболевания или повреждения околосуставных тканей.
Что такое степень подвижности?
Определение объема движений в суставах и оценка функциональности пораженного сегмента верхних или нижних конечностей нередко осуществляется с изучения врачом степени их подвижности. Такая диагностика проводится только специалистом медицинского учреждения. Исследуя движения пораженных сочленений активного и пассивного характера, врач угломером определяет угол их максимального сгибания и разгибания в одной поверхности. Фиксирование подвижности осуществляется в воображаемой вертикальной плоскости, которая проходит спереди назад и разделяет тело человека на левую и правую части. Такое обследование дополняет клиническую картину суставного недуга, способствует постановке точного диагноза и назначению действенной терапии.
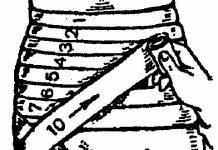
В основном измерение объема движений в крупных сочленениях рук и ног проводится гониометром на шарнире. Такой угломер, фиксирующий объем движений в плечевом суставе, складывается из 2-х браншей, объединенных специальным шарниром и полудугой со шкалой от 0° до 180°. Амплитуда движения в тазобедренном суставе или голеностопных структурах нередко меряется гониометром с 4-мя браншами, похожими на ромб.
Какая амплитуда движения в суставах считается нормой?
Сгибание и разгибание тазобедренного сустава, плечевого, локтевого или голеностопа показывает степень повреждения или поражения соединительных тканей и костных структур. Таблица показывает градусы угла размаха колебаний в норме:
Измерение колебаний: главные правила методикиДля изучения изменения колебания верхних и нижних конечностей от положения свободного равновесия одна бранша устройства закрепляется по оси проксимального отрезка, а другая — вдоль дистального. Очень важно, чтобы стержень шарнира совмещался с осью сочленения. При этом отсчитывать углы следует только с анатомического расположения рук или ног. Как правило, доктор изначально определяет объем активных движений, а далее — пассивных. При диагностировании контрактуры в коленном суставе или в голеностопном суставе учитывается и фиксируется ее угол. Ограничение амплитуды может быть:
Бывают такие правила и рекомендации для измерения пассивных и активных движений в суставах:
Для правильной оценки состоятельности ТБС нога изначально должна располагаться в одной плоскости с телом.- Подвижность плечевых суставов исследуется с анатомического расположения конечности, когда рука свисает. Отсчет для фиксации амплитуды колебаний движения в плечевом суставе начинается с 0.
- Для голеностопа патологическое изменение пределов колебания меряется при положении стопы по отношению к голени под углом, который составляет 90°.
- При выяснении ротационной подвижности бедренной кости нога размещается по оси тела, а надколенник должен быть развернут точно кпереди.
- Для локтевого сустава изначальное положение — полноценное разгибание предплечья (180°). Для проверки его пронации и супинации следует согнуть предплечье в локте под 90° и положить кисть в сагиттальной плоскости.
- Чтобы выяснить пределы колебания лучезапястья, закрепляется его дистальная часть по осевой черте предплечья (180°).
- Функциональные изменения в тазобедренном суставе, коленном или кистях фиксируются при исходном положении разгибания до 180°.
Вернуться к оглавлению
Основные выводы
Оценка амплитуды движений в суставах — доступное и незатратное определение патологии, позволяющее проверить и выяснить, насколько ограничено двигательное свойство пораженных сочленений.
Неправильный объем движения, измененный угол разгибания и их сгибания, нарушение амплитуды свидетельствуют о деструктивных процессах в костно-суставной системе.
Чтобы восстановить функциональность в суставах конечностей, врач, изучив отклонения этих показателей, назначает лечение. Суставная терапия зависит от стадии недуга и основной причины его развития, поэтому она индивидуальна для каждого пациента. К действенным методам восстановления суставной подвижности и нормализации амплитуды относятся ЛФК и физиотерапевтические мероприятия.
Симптомы и лечение артроза сустава Крювелье
Заболевание «артроз сустава Крювелье» характеризуется поражением атланто-зубовидного сочленения 1-го шейного позвонка. Проявляются изменения в его структуре. Так как именно этот сустав отвечает за поддержание всей тяжести головы, то недуг влияет на амплитуду ее движений. Причиной болезни может стать как естественное старение организма, так и травмы шеи. Чрезмерная нагрузка на шейный отдел позвоночника увеличивает риск возникновения артроза в этом зубовидном суставе.
Что провоцирует развитие патологии?
Поражение суставов шейного отдела позвоночника очень опасно, так как несвоевременное проведение терапии чревато инвалидностью.
Артроз считается возрастной болезнью, но встречается он и среди молодежи. На поражение сустава Крювелье чаще всего влияют такие факторы:
- чрезмерные нагрузки на шейный отдел позвоночника;
- профессиональные занятия спортом;
- травмы шеи;
- инфекционные заболевания;
- малоподвижный образ жизни;
- лишний вес;
- патологии щитовидной железы;
- наследственность.
Вернуться к оглавлению
Основная симптоматика артроза сустава Крювелье
Так как сустав Крювелье отвечает за сгибание, разгибание и повороты шеи, то его поражение артрозом провоцирует дискомфорт при совершении этих движений. Смещение позвонков может спровоцировать нарушение кровообращения и иннервации сочленения. Характерным признаком поражения именно этой части шейного отдела является параллельное поражение лицевого сустава. Кроме этого наблюдаются такие симптомы:
- боль у основания головы;
- отечность и покраснение в пораженном участке;
- частые головокружения;
- частичная потеря зрения;
- шум и звон в ушах;
- в запущенной форме полное обездвиживание головы.
Вернуться к оглавлению
Диагностические мероприятия
При выявлении одного или нескольких симптомов болезни, необходимо обратиться за консультацией к врачу. Доктор с помощью опроса пациента выясняет клиническую картину заболевания. Для подтверждения диагноза артроза в суставе Крювелье назначаются такие дополнительные исследования:
- Общий анализ крови и мочи позволит определить болезни систем, участвующих в кровообращении и обмене веществ.
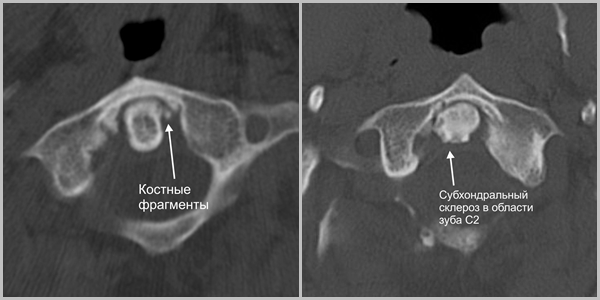
- Рентгенография, сделанная в двух проекциях, показывает деформацию, смещение позвонков или образование остеофитов.
- Ангиография сосудов определяет степень нарушения кровообращения в пораженном участке.
- КТ или МРТ назначаются для изучения хрящевых тканей или при подозрении на образование злокачественных опухолей.
Вернуться к оглавлению
Как лечить?
Терапия артроза сустава Крювелье должна быть комплексной. Для этого применяют консервативные методы лечения. С помощью медикаментов снимают болевой синдром и нейтрализуют воспалительный процесс. Для этого используют анальгетики и нестероидные противовоспалительные препараты. Но не рекомендуется злоупотребление этих средств, так как они могут вызвать расстройства в работе других органов и систем. Кроме этого, применяются медикаменты, стимулирующих кровообращение. Миорелаксанты назначаются только в комплексе с другими методами терапии.
Подбором медикаментов и определением дозировки должен заниматься врач, так как самолечение приводит к ухудшению состояния больного.
Использование препаратов недостаточно в лечении артроза. Кроме этого, следует разработать вместе с доктором комплекс упражнений для восстановления полноценной двигательной активности. Массаж и физпроцедуры также благоприятно влияют на улучшение кровообращения, восстановление хрящевой ткани и расслаблению мышц шеи. В тяжелых случаях врачи прибегают к оперативному вмешательству. Это сложная операция, поэтому лучше не доводить болезнь до такой стадии, а вовремя обратиться за консультацией в больницу и начать лечение.
Анатомия краниовертебральной области
Верхний шейный уровень включает бездисковые соединения: атланто-затылочные
и атланто-аксиальные .
Атланто-затылочный сустав образуется суставными поверхностями мыщелков затылочной кости и суставными ямками атланта. Продольные оси этих эллипсовидных суставных поверхностей несколько сходятся кпереди. Объединенные комбинированные суставы обеспечивают кивательные движения головы вокруг фронтальной оси, проходящей через основание мыщелков затылочной кости, и незначительные боковые движения.
Передняя атланто-затылочная перепончатая связка натягивается между передним краем большого затылочного отверстия и верхним краем передней дуги атланта, задняя — между задним краем большого затылочного отверстия и верхним краем задней дуги атланта. В переднем отделе она имеет отверстие, через которое проходят сосуды и нервы.
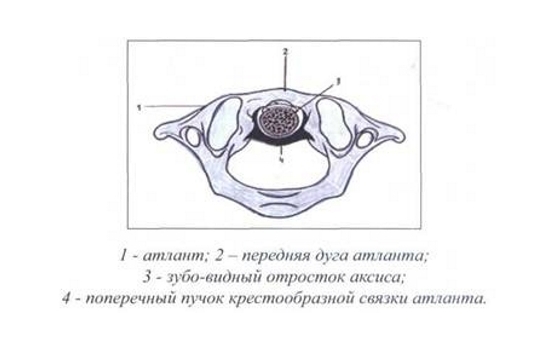
При сочленении атланта и аксиса образуются суставы: 1) атланто-аксиальные, соединяющие плоские верхние суставные поверхности аксиса и нижние атланта; в них происходит ограниченное скольжение; 2) атланто-зубовидный, соединяющий заднюю поверхность передней дуги атланта и зубовидный отросток аксиса, сустав Крювелье; 3) задняя суставная поверхность зубовидного отростка образует цилиндрический сустав с поперечной связкой атланта.
К связочному аппарату описанных двух суставов относят и покровную перепонку, натянутую на внутренней поверхности тела затылочной кости к телу аксиса (часть задней продольной связки); крестообразную связку атланта, состоящую из поперечного пучка, прилежащего к задней суставной поверхности зубовидного отростка (поперечная связка атланта) и продольного пучка с его верхней и нижней ножками; связку верхушки зубовидного отростка, направляющуюся к переднему краю затылочного отверстия и, наконец, крыловидные связки, натянутые между боковыми поверхностями зубовидного отростка аксиса и внутренними поверхностями затылочной кости.
Рис. 5.2. Топографо-анатомические отношения в области атланто-затылочного сустава: 1 — боковая масса Су, 2 — аксис; 3 — поперечная связка атланта; 4 — задняя дуга атланта; 5 — твердая оболочка спинного мозга; 6 — позвоночная артерия; 7 — малая задняя прямая мышца головы; 8 — большая задняя прямая мышца головы; 9 — полуостистая мышца головы; 10 — задняя атланто-затылочная мембрана; 11 — верхняя косая мышца головы; 12 — выросты общего фасциального влагалища позвоночных суставов; 13 — латеральная масса атланта. Окраска по ван Гизону. Ув. 1,6.
Из приведенных анатомических данных следует, что на субокципитальном уровне осуществляются, легко нарушаясь в условиях патологии, ротационные движения. При патологии этого уровня легко возникают цервикальгии и краниальгии, но не при ограниченных в своей свободе поворотах, а чаще при наклонах головы (Попелянский А.Я., 1978, 1979).
Взаимоотношения костных образований, фиброзных тканей, мышц, сосудов и нервов на уровне атланто-затылочного сустава на нашей кафедре изучались на серийных кристеллевских срезах (рис. 5.2). В настоящее время представилось возможным сопоставить данные Р.А.Зайцевой (1966-1989) с результатами MP-томографии субокципитальной области (Hyguenin F., Hopf A., 1993).
Я.Ю. Попелянский
Ортопедическая неврология (вертеброневрология)
Причины и лечение артроза сустава Крювелье
Распространенным заболеванием шейного отдела позвоночника является артроз сустава Крювелье. Заболевание возникает из-за нарушений работы атланто-зубовидного сустава, который отвечает за вращение, сгибание и колебания в этой области. При этом разрушению подвергается лицевой соединительный элемент. Болезнь носит дегенеративный характер и приводит к разрушению не только суставной структуры, но и хряща со связкой.
Причины возникновения
Артроз провоцируют различные факторы, к которым относят:
- возраст пациента более 50-ти лет;
- ранее перенесенные травмы позвоночника, и, в частности, шейного отдела;
- генетическая предрасположенность;
- избыточный вес;
- чрезмерные физические нагрузки;
- инфекционные и воспалительные болезни в организме;
- нарушенная работа эндокринной системы;
- врожденные аномалии шейной области.
Всего в медицинской практике встречается 4 стадии развития недуга:
- Только начинаются дегенеративные изменения, и симптомы практически не проявляются. Наблюдаются нарушения оболочки сустава, мягких тканей и связок.
- Появляются непостоянные боли и усталость в шейном отделе. Отмечается скованность движений.
- Возникает локальный воспалительный процесс и характерные наросты. Работа связок и сухожилий нарушена.
- Наросты значительно увеличиваются в своих размерах, и протекающие процессы приобретают необратимый характер.
Вернуться к оглавлению
Основные симптомы
Болезнь имеет первичную и вторичную форму протекания, которые отличаются причинами возникновения и симптоматикой. Основные проявления характеризуются:
- болевым синдромом с локализацией в шейном отделе;
- скованностью движений головой;
- ухудшением сна;
- наличием характерного хруста;
- головокружениями, головными болями и потерей координации.
Развитие патологии лицевого сустава происходит в течение длительного времени, из-за чего выявляется на поздних этапах.
Методы диагностики при артрозе сустава Крювелье
От качества проведения диагностических мер напрямую зависит качество и результативность лечения. В основном они включают в себя:
- тщательный сбор анамнеза;
- визуальный осмотр;
- рентгенограмму;
- УЗИ;
- МРТ;
- ангиографию;
- компьютерную томографию;
- диагностическую блокаду;
- дополнительные лабораторные анализы крови, мочи и кала по необходимости.
Вернуться к оглавлению
Лечение заболевания
Заключается в эффективном применении как традиционных, так и нетрадиционных методов. Обязательно назначается медикаментозный и физиотерапевтический курс, лечебная физкультура, специально разработанная диета и рецепты народной медицины. Важно сразу уменьшить нагрузку на шейный отдел путем ношения специального воротника.
Медикаментозное лечение
Составляется исключительно врачом с учетом индивидуальных показателей пациента, характерных причин возникновения и симптомов. Курс медикаментов включает прием:
- нестероидных противовоспалительных средств;
- хондропротекторов;
- люкокортикостероидных гормонов;
- препаратов для улучшения кровообращения;
- анальгетиков;
- миорелаксантов;
- комплексов витаминов и минералов.
Вернуться к оглавлению
Физиотерапия и лечебная физкультура
Обладают высокой степенью эффективности. Физиотерапевтические процедуры должны проводиться на основе лечебного заведения и исключительно специалистами. Благодаря им уменьшается болевой синдром, нормализуется кровообращение и работа шейного отдела. Курс физиотерапии составляет 7—10 дней. Лечебная физкультура должна включать в себя несложные вращательные и колебательные упражнения головой.
Методы народной медицины
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Должны применяться исключительно после консультации с лечащим врачом. Самостоятельно приступать к лечению крайне не рекомендуется, так как можно нанести непоправимый вред организму и значительно усугубить протекания болезни. Подбирая компоненты для рецептов, следует обязательно удостовериться в их качестве и сроках годности. Перед использованием провести тест на аллергическую реакцию.
Источники
-
Леонардо Анатомия записи и рисунки / Леонардо, Винчи Да. — Москва: Высшая школа, 2006. — 586 c. -
Доктор Евдокименко Артроз тазобедренных суставов. Уникальная исцеляющая гимнастика / Доктор Евдокименко. — М. : Мир и Образование, 2013. — 512 c. -
Лесняк, О. М. Школа здоровья. Остеоартрит. Руководство для врачей (+ буклет, CD-ROM) / О. М. Лесняк, П. С. Пухтинская. — Москва: Гостехиздат, 2010. — 176 c.