Содержание
- 1 КЛИНИКО-РЕНТТЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ТАЗОБЕДРЕННОГО СУСТАВА
- 2 Аксиальная проекция тазобедренного сустава по лаунштейну
- 3 Снимок лобкового симфиза в аксиальной проекции (информативность)
- 4 Снимки тазобедренного сустава в боковой проекции (назначение снимков)
- 5 Пример № 13. Пациент, 10 лет
- 6 ТАНГЕНЦИАЛЬНАЯ (АКСИАЛЬНАЯ) ПРОЕКЦИЯ: НАДКОЛЕННИК
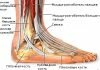
КЛИНИКО-РЕНТТЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ТАЗОБЕДРЕННОГО СУСТАВА
Клинико-рентгенологическое исследование при заболеваниях и повреждениях тазобедренного сустава имеет большое значение. Не задерживаясь на обычных данных, отметим некоторые особенности рентгенологического исследования, необходимые врачу ортопеду.
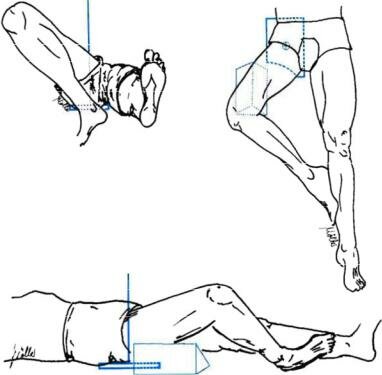
Общепринятые снимки. Передне-задние снимки производят при нейтральном положении бедер — коленные чашки обращены кпереди. Единообразие положения, дающее возможность сравнивать снимки при повторной рентгенографии, можно получить, свешивая голени больного с края стола. Таз не должен быть перекошен, его поперечная ось должна располагаться под прямым углом к длинной оси тела (рис. 352).
Рис 352 Укладка больного при изготовлении рентгенограммы в передне-задней проекций.
Передне-задний снимок в положении Lauenstein. Ноги в тазобедренных суставах сгибают до угла 70° и отводят до 50° (рис. 353). Если больную ногу при согнутом положении нельзя должным образом отвести, то больной и здоровый суставы снимают порознь. При изготовлении снимка больного тазобедренного сустава здоровую половину таза укладывают так, чтобы бедро больной стороны прилегало к кассете.
Рентгеноснимок для определения угла антеторсии головки может заменить снимки, изготовленные по Lauenstein. Ноги сгибают на 90° и отводят в отличие от положения Lauenstein всего на 20° каждую. Для того чтобы удержать ноги ребенка в заданном положении, пользуются раздвижной подставкой. Угол отведения на подставке постоянный (20°), высота подставки может меняться в зависимости от длины бедер (рис 354). Вдоль нижнего края кассеты укладывают металлическую линейку соответственно расположению транскондилярной оси. Схематическое изображение, получаемое на снимках при нормальных отношениях, дано на рис. 355.
Боковой (аксиальный) снимок необходим при вправлении смещенного перелома шейки бедра. Снимок делают на операционном столе. На этом снимке проверяют результаты вправления перелома и положение

Рис 353 Укладка больного по Lauenstein для рентгенографии правого тазобедренного сустава (а). Схематическое изображение сустава на снимке в позиции Лауэнштейна (б)
гвоздя, фиксирующего вправленные отломки. Кассету устанавливают снаружи в надвертельиой области параллельно шейке бедра (рис. 356).
Рис 354 Подставка для укладки больного при изготовлении снимка для измерения угла антеторсии
Задний снимок (по Chassard, Lapine, 192S). Больной садится на рентгеновский стол. Верхняя часть туловища сильно наклонена кпереди. Рентгеновскую трубку устанавливают косо с наклоном в 15° (рис.357).
Задний снимок дает возможность определить угол наклона вертлужной впадины к сагиттальной плоскости.

|

|
Рентгеноснимок в косой проекции изготовляют в положении, показанном на рис. 358, а. Косой снимок дает хорошее обозрение заднего отдела тазобедренного сустава .Снимок в косой проекции необходим для распознавания перелома заднего края вертлужной впадины (рис 358, б).
Рис 355 Укладка ребенка на подставку (а) при изготовлении снимка для рентгенометрии угла антеторсии (угол AT). Схематическое изображение получаемых снимков (б) 1 — угол AT образован пересечением оси шейки с транскондилярной осью; 2 — угол AT равен нулю, ось шейки параллельна транскондилярной оси, 3—ретроторсня.
Форма и положение головки бедра. В нормальных условиях головка бедренной кости имеет правильную округлую форму. По Pick (1910), она составляет 2/3 шара. При некоторых патологических состояниях (врожденный вывих бедра, болезнь Perthes, деформирующий коксартроз и др.) головка утрачивает правильную форму, нормальные отношения к диафизу бедренной кости и к вертлужной впадине.

|

|
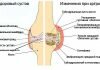
Центр головки бедра. У взрослого вследствие округлой формы головки центр ее легко определить
Рис 357 Положение больного при изготовлении заднего снимка.
геометрически с помощью ишиометра (рис. 359), путем подбора соответствующего круга. Центр круга ишиометра будет являться центром головки. У ребенка приходится считаться с тем, что головка бедра образована в значительной мере хрящом; центр головки (рис. 360, с) располагается под эпифизарной пластинкой. Он одинаково удален от двух опознавательных точек — с наружной стороны от наружного края эпифиза головки (рис. 360, а), с внутренней—от медиального шеечного угла (шеечной «шпоры») (рис. 360,6). Более точно форма полухрящевой головки и ее центр могут быть определены на контрастной артрограмме.
Изменение формы головки, например в результате аваскулярного некроза, проявляется у ребенка оседанием ядра окостенения, что можно распознать довольно рано с помощью индекса головки бедра.
Индекс головки бедра. Измеряют наибольшую высоту ядра окостенения головки бедра (А), ширину головки вдоль эпифизарной линии (Б) и отношение высоты головки к ее ширине умножают на 100. В нормальных условиях индекс головки немного меньше 50. Например, (А-100):Б=48, индекс головки нормален.
При сплющивании ядра окостенения в результате ишемического некроза (болезнь Perthes, последствия травматического вывиха у ребенка, перелом шейки бедра и др.) индекс головки уменьшается иногда до 20, изредка он еще меньше.

|
У взрослых раннее распознавание аваскулярного некроза головки производят с помощью ишиометра. Рентгенологическое изображение головки сопоставляют с концентрическими кругами ишиометра. В нормальных условиях очертания округлой головки соответствуют копцентриче-
Рис 358 Укладка больного (а) и схематическое изображение, (б) снимка в косой проекции
ским кругам ишиометра. Незначительное сплющивание головки хорошо заметно по нарушению соответствия между очертаниями головки и кругами ишиометра (рис. 361).
Шейка бедра. Ось шейки бедра—линия, соединяющая на рентгенограмме центр головки бедра с серединой шейки.
Середина шейки бедра. На рентгенограмме проводят дугу вокруг центра головки бедра радиусом, равным расстоянию от самой дистальной части шейки — в (конец наружного контура шейки возле боль шого вертела) до центра головки бедра — С (см. рис. 360); дугу продол жают до пересечения с внутренним контуром шейки — г. Середина шей-
Рис 359 Ишиометр из оргстекла для рентгенометрии тазобедренных суставов (0,5 на туральной величины)
ки находится на линии, соединяющей точки пересечения наружного (в) и внутреннего (г) контуров шейки бедра вычерченной дугой.
При варусной деформации проксимального конца бедра со значительным укорочением шейки ось шейки определяют следующим образом: через нижний край укороченной шейки проводят линию (Ог), перпендикулярную оси диафиза до пересечения ее с последней (г) (рис. 362). Из центра головки (С) описывают дугу радиусом Сг до пересечения ее с наружным контуром шейки (в). Середина шейки при соха vara (At) находится на расстоянии, одинаково удаленном от указанных точек.
Ось диафиза бедра—линия, проходящая посередине между видимыми на рентгенограмме контурами диафиза бедра ниже вертельного массива
Рис 360 Определение центра головки бедренной кости (С), центра шейки (М), оси шейки бедра (СМ) оси диафиза (D) и шеечно-диафизарного угла (уголCCD), а, б, в, г— опознавательные точки.
Шеечно-диафизарный угол—угол инклинадии шейки бедра, CCD по Muller (1957) — образован пересечением осей шейки бедра и диафиза (см.рис.360)
Угол торсии проксимального конца бедра (AT)—угол отклонения шейки бедренной кости от фронтальной плоскости, которая проходит через мыщелки бедренной кости (транскондилярная плоскость). Обычно шейка с головкой отклонены кпереди — антеторсия и очень редко кзади — ретроторсия (рис 363).
Оба угла — шеечно диафизарный и антеторсии — меняются при развитии ребенка с известной закономерностью. Угол инклинации (шеечно-диафизарный угол) у плода в последние месяцы внутриутробного развития увеличивается, а после рождения начинает уменьшаться, достигая у взрослого 126—130°. К старческому возрасту шеечно-диафизарный угол делается еще меньше. Угол AT при внутриутробном росте плода до рождения увеличивается и составляет к моменту рождения 35—40°. После рождения AT начинает уменьшаться, достигая у взрослого 10—12°.
Рис 361 Рентгенограммы тазобедренных суставов с наложенными на них ишиометрами: а — нормальные очертания головки и впадины (расположены параллельно концентрическим кругам ишиометра), б—сплющивание головки вследствие аваскулярного некроза очертания головки утратили параллелизм с кругами ишиометра
Измерение углов инклинации (CCD) и антеторсии (AT). Клиническое измерение угла антеторсии описано выше Более точно антеторсия может быть измерена на рентгенограмме следующим образом
1 На обычном передне-заднем снимке измеряют угол инклинации шейки бедра (шеечно диафизарный угол, CCD). Величина угла, полученная измерением на снимке, является проекционной инклинацией, а не истинной, так как изображение шейки изменено на рентгенограмме проекционными условиями.
Рис 362 Схематическое изображение соха vara. Опре деление оси шейки бедра и шеечно диафизарного угла Обозначения те же, что на рис. 360
2 На специальном снимке, предназначенном для измерения антеторсии (изготовленном на подставке в положении сгибания в тазобедренных суставах до прямого угла и отведенных до 20° в каждом суставе, см. рис. 355), определяют проекционную антеторсию.
3. По таблице (рис 364) находят истинные величины инклинации и антеторсии Например, проекционный угол инклинации (угол CCD)
Рис.363. Угол антеторсии.
столбцов цифр находят истинные величины углов: угол AT равен 58°, угол CCD равен 137°. Существуют и иные способы измерении и другие таблицы.
Аксиальная проекция тазобедренного сустава по лаунштейну
Перелом вертлужной впадины
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
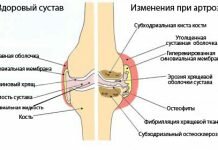
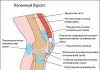
Перелом вертлужной впадины характеризуется нарушением целостности костной ткани суставной ямки в области тазобедренного сустава. Наиболее частой причиной перелома является падение с высоты или автодорожные происшествия. Такая травма может осложняться вывихами тазобедренного сустава, а также переломом шейки бедра.
Анатомические особенности
Вертлужная впадина имеет полусферическую форму и расположена в тазобедренном суставе (месте соединения головки бедренной кости). Ее движение обеспечивается синовиальной оболочкой, которая вырабатывает специальную смазку. Вертлужную впадину окаймляет сочленение 3 костей (подвздошной, лобковой и седалищной). Кроме того, для прочного крепления головки бедренной кости к тазу впадина окружена связками и мышцами.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вертлужная впадина образована следующими составляющими:
- задняя и передняя стенка;
- передняя и задняя колонна;
- дно и крыша (свод) вертлужной впадины.
Края впадины окружают хрящевые ткани, а тазобедренный сустав защищен специальной капсулой, так как именно он обеспечивает движения нижними конечностями. При переломе вертлужной впадины серьезно нарушаются двигательные способности человека.
Причины возникновения травмы
Вертлужная впадина контактирует с бедренной головой, что обеспечивает выдерживание значительных нагрузок. Тем не менее в некоторых ситуациях давление на сустав очень сильное, что приводит к переломам вертлужной впадины.
Чаще всего это обусловлено следующим состояниями:
- ДТП;
- занятия профессиональным спортом;
- производственные травмы;
- несчастные случаи и падения с высоты.
К характерной особенности переломов вертлужной впадины можно отнести ее сочетание с вывихами или переломами бедренной шейки. Наиболее тяжелыми последствиями проявляют себя спустя 2– 3 месяца, особенно при отсутствии своевременного медицинского вмешательства.
Перелом всегда сопровождается присутствием болевой симптоматики и нарушением двигательной функции конечности. Диагностика подтверждается КТ и рентгенографией, а лечение наиболее часто требует консервативной терапии. Только в исключительных случаях, а также при неэффективности терапевтических мероприятий, показано оперативное вмешательство.
Виды переломов вертлужной впадины
В травматологической практике переломы в области вертлужной впадины делятся на простые и сложные.
При простых переломах нарушается целостность 1 составляющего элемента в вертлужной ямке, например, задней или передней стенке. Сложные (сочетанные) переломы сопровождаются одновременным расколом сразу нескольких элементов вертлужной впадины. Например, стенок, задней или передней колонны и других частей впадины.
Крайне редко встречаются переломы со смещениями. В этом случае травмированные участки кости могут выходить за сустав, проникая в мягкие ткани, что опасно дополнительными осложнениями в виде разрывов.
Симптомы повреждения
Как правило, такие переломы распознаются врачом сразу же, опираясь на жалобы пациента в виде сильных болей в паховой области и пострадавшего сустава.
В том случае, когда присутствует смещение костных фрагментов, нарушается двигательная активность поврежденной конечности, в то время как отсутствие смещения усугубляет болевую симптоматику во время движения.
При переломе, сопровождающемся вывихами бедра, пострадавший не может сделать даже небольшое движение. В этом случае конечность принимает неестественное положение (вывернута кнаружи, укорочена и т.д.). Если перелом сопровождается дополнительными травмами, у пациента может присутствовать нарушение гемодинамики, а также травматический и геморрагический шок.
Травмы заднего отдела вертлужной впадины могут сопровождаться повреждениями крупных нервных окончаний, что ведет к парезам верхнеягодичного, седалищного и бедренного нерва.
Принципы диагностики
Несмотря на то, что переломы подобного характера можно определить по внешним признакам, в большинстве случаев врач назначает диагностическое обследование, включающее в себя следующие процедуры:
Рентгенография тазобедренного сустава
Переломы впадины можно выявить с помощью рентгенограммы, а при осложненных травмах исследование выполняется в нескольких проекциях:
- косая внутренняя под углом не менее 45 градусов;
- тазобедренная переднезадняя и бедренная проекция, которая выполняется на стороне травмирования;
- переднезадняя тазовая;
- косая наружная под углом 45 градусов.
При малейшем подозрении на перелом впадины требуется тщательный осмотр окружающих тканей для того, чтобы подобрать наиболее оптимальную терапию.
Для оценки тяжести травмирования и степени смещения костных фрагментов рекомендуется выполнение МРТ. В некоторых случаях подобное обследование не может дать четкого представления о характере перелома и смещениях костных отломков в тазобедренном суставе. Кроме того, на результат исследования влияет присутствие металлических имплантов у пациента.
Компьютерная томография наиболее ценна при определении оскольчатых переломов и повреждений задней стенки.
Для уточнения открытых переломов назначается вагинальное и ректальное исследование. Кроме того, достаточно часто переломы впадины сопровождаются повреждениями седалищного нерва, поэтому требуется обязательная консультация нейрохирурга или невролога, которая позволяет исключить нарушение чувствительности в тазовой и бедренной области.
Комплексное исследование направлено на формирование правильного диагноза и определения типа перелома для выбора оптимальной тактики лечения.
Лечебные мероприятия
При переломе пострадавшему должна быть оказана своевременная помощь, от которой зависит дальнейшая тактика всех лечебных мероприятий.
Правила оказания первой помощи
Первая помощь предусматривает фиксирование поврежденной конечности подручными средствами (валик под колено из свернутой одежды и т.д.) и дальнейшую транспортировку пациента в лечебное заведение. Голову пострадавшего нужно слегка приподнять.
При наличии сильной болевой симптоматики необходимо дать пациенту обезболивающее средство. Основное внимание при оказании первой помощи следует уделять поврежденной конечности. Ни в коем случае нельзя пытаться самостоятельно вправлять переломы и менять положение ноги.
Консервативная терапия
В случае диагностирования перелома лечебные мероприятия проводятся в соответствии с рекомендациями специалистов, так как последствия могут привести к инвалидизации пострадавшего.
Переломы впадины крайне редко сопровождаются осложнениями, поэтому пострадавшему накладывается специальная шина с лейкопластырным вытяжением. Длительность фиксирования поврежденной конечности зависит от степени травмы, но не менее 1 месяца. После полного срастания рекомендуется комплекс лечебной физкультуры, УВЧ и электрофореза.
В тяжелых случаях, когда переломы сопровождаются вывихом бедра, требуется возвращение сустава в нормальное состояние и только после этого пациенту накладывается шина или назначается скелетное вытяжение.
Консервативная терапия используется только в случае отсутствия смещений костных отломков и сохранении свойств суставных поверхностей. Кроме того, противопоказания к выполнению операции также могут потребовать консервативной терапии.
По окончании курса лечения пациенту обязательно назначается скрининговая рентгенограмма области перелома, а также всего тазобедренного сустава для того, чтобы отследить динамику сращения костной ткани.
Оперативное вмешательство
При переломах вертлужной впадины, осложненных смещением костных отломков, которые способны разорвать мягкие ткани, требуется хирургическое вмешательство. Предельный срок выполнения операции составляет не более 2 недель от момента получения травмы. Во всех остальных случаях существует высокая вероятность неэффективности хирургического вмешательства, что ведет к инвалидности пострадавшего.
Основной задачей хирурга является совмещение всех костных отломков и придания им анатомически правильного положения. При необходимости в ходе операции используются специальные металлические спицы, пластины или винты, позволяющие зафиксировать костные отломки.
Всех пострадавших оперируют в специализированных клиниках и центрах, а после выполнения операции в обязательном порядке проводятся профилактические мероприятия по предупреждению тромбообразования. Кроме того, необходима профилактика гетеротропических оссификатов – костных образований остеогенного характера (периост, эндост, костные клетки и т.д.), вследствие негативной реакции организма на регенерацию тканей.
Послеоперационный период предусматривает достаточно длительную реабилитацию (от 2 до 6 месяцев) с восстановлением двигательной функциональности нижних конечностей. При открытом переломе впадины помимо оперативного вмешательства, пациенту назначается антибиотикотерапия.
Возможные осложнения
Переломы, а также любые травмы тазобедренного сустава, опасны своими осложнениями, которые могут возникнуть при неправильно подобранном лечении, а также несоблюдении пациентом всех врачебных рекомендаций.
Наиболее часто встречаются следующие осложнения:
- частичная утрата двигательной активности сустава;
- остеоартроз и остеопороз;
- развитие травматического артрита;
- повреждение нервных окончаний;
- нарушение проводимости сосудов;
- неправильное сращивание костных отломков;
- развитие хронического болевого симптома;
- открытые переломы опасны занесением в раневую поверхность инфекции и развитием сепсиса;
- хронический болевой синдром;
- артроз тазобедренного сустава и т.д.
Практически в каждом случае осложнения приводят к тяжелым последствиям, инвалидизации, а в некоторых случаях и к гибели пациента.
Реабилитация
Реабилитационные мероприятия выполняются под наблюдением лечащего врача, который обязательно контролирует нагрузку на сустав. Ввиду серьезности травмы, восстановительный период может длиться от 2 до 6 месяцев, но все необходимые методики применяются только после того, как костная мозоль окончательно сформирована.
Реабилитационный период делится на 3 этапа:
- В период от получения травмы и до снятия вытяжения восстановительные мероприятия направлены на нормализацию кровообращения в суставе и обменных процессов. В это время огромное значение имеет дыхательная гимнастика и лечебная физкультура в ходе, которой выполняются сгибания и разгибания подошвы и пальцев на ногах, вращение стопой, опускание и поднимание таза с одновременным упором на здоровую (согнутую) ногу и обе руки.
- На втором этапе (после снятия вытяжения) пациент начинает ходить на костылях, слегка опираясь на травмированную ногу. Физические нагрузки постепенно усиливаются до того момента, пока больной полностью не откажется от дополнительной опоры при ходьбе.
- На заключительном этапе (тренировочном) пациенту рекомендуются различные виды ходьбы для максимального восстановления подвижности конечности. В это время пациент учится ходить перекрестным шагом, боком, спиной вперед и т.д.
Переломы вертлужной впадины относятся к наиболее сложным травмам, поэтому следует принимать все необходимые меры по их предупреждению. Следует избегать повышенных физических нагрузок во время занятий спортом, рассчитывать предельно допустимый вес при подъеме тяжелых предметов, соблюдать осторожность во время зимних прогулок, особенно людям зрелого возраста и т.д.
При правильном и своевременном лечении перелома вертлужной впадины прогноз на восстановление конфигурации конечности вполне благоприятный. Однако важно учитывать серьезность таких повреждений, поэтому даже при подозрении на травмы такого типа следует обратиться в медицинское заведение для консультации с врачом и осмотра узких специалистов. Адекватные мероприятия увеличивают шанс на полное выздоровление пациента.
Добавить комментарий
Моя спина.ру © 2012—2019. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Снимок лобкового симфиза в аксиальной проекции (информативность)
Информативность снимка
На снимке определяются передние и задние поверхности лобковых и седалищных костей, проекционно наслаивающиеся друг на друга.
Хорошо видна вертикальная полоса просветления, ограниченная внутренними поверхностями вертикальных ветвей лобковых костей, обусловленная лобковым симфизом.
Укладка
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Укладка (а) и схема укладки (б) для
рентгенографии лобкового симфиза в аксиальной проекции.
Схема
Схема с рентгенограммы лобкового симфиза в аксиальной проекции:
1 — лобковый симфиз;
2 — верхняя ветвь лобковой кости;
3 — нижняя ветвь лобковой кости;
4 — задние поверхности лобковой и седалищной костей.
Критерием правильности укладки являются симметричность изображения, раздельное отображение передней и задней поверхностей ветвей лобковой и седалищной костей.
«Методика и техника получения рентгеновского снимка»,
Кишковский
Снимки тазобедренного сустава в боковой проекции (назначение снимков)
Снимки предназначены для отображения передней и задней поверхности головки бедренной кости, частично шейки, большого вертела и верхнего отдела диафиза бедра.
Укладка
Укладка (а) и схема укладки (б) для рентгенографии
тазобедренного сустава в боковой проекции с отведением бедра.
Укладка
Укладка (а) и схема укладки (б) для рентгенографии
тазобедренного сустава в боковой проекции без отведения бедра (1 вариант).
Укладка
Укладка для рентгенографии тазобедренного сустава
в боковой проекции без отведения бедра (2 вариант).
Укладка
Укладка для рентгенографии тазобедренного
сустава в собственно боковой проекции.
«Методика и техника получения рентгеновского снимка»,
Кишковский
Пример № 13. Пациент, 10 лет
В мае 2005 года упал с качелей высотой 1м на спину, получив удар, сопровождавшийся дезориентацией в течение суток. Осмотрен врачом г. Шахты, рекомендовано ношение «воротника». С сентября 2005г. стал прихрамывать на левую ногу. В январе 2006г. осмотрен хирургом московской больницы «Братеево», сделана Rg-графия и установлен диагноз: болезнь Пертеса 3 стадии. Лечение проводилось стационарно, амбулаторно и санаторно, без выраженной положительной динамики.
26.03.2008г. родители пациента Ж. обратились в специализированный центр по лечению асептического некроза (ООО «Медицинский центр ХуанДи») с жалобами на боли ноющего характера в паховой области слева во время ходьбы, утомляемость, похудание левой нижней конечности, хромоту на левую ногу. Было рекомендовано дополнительное обследование.
При осмотре 26.03.08г. выявлено ограничение амплитуды движения в левом тазобедренном суставе (сгибание D140 º S130 º , разгибание D15 º S10 º , внутренняя ротация D30 º S0 º , наружная ротация D40 º S20 º , отведение D50 º S35 º , приведение D40 º S10 º ), гипотрофия мышц ягодичной области слева, уменьшение диаметра левого бедра, укорочение левой нижней конечности на 1 см.
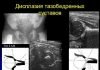
Рентгеновский снимок ТБС, прямая проекция, 26.03.2008г.
Рентгеновский снимок ТБС, укладка по Лаунштейну, 26.03.2008г.
На Rg-грамме тазобедренных суставов от 26.03.08г. (прямая проекция, укладка по Лаунштейну) определяется:
Слева: Аномальная форма и строение тазобедренного сустава. Размер вертлужной впадины гипертрофирован. Отмечается подвывих ГБК. Шейка ГБК укорочена и утолщена. Эпифиз уплощен и растрескан. Ниже линии эпифиза отмечается большая зона деформирующего некроза. Суставная щель расширена.
Справа: Очертания ГБК нечеткие. В зоне наибольшей нагрузки отмечается перестройка кости с множественными пустотами. Эпифиз в нормальном состоянии. Ниже линии эпифиза структура трабекул находится в беспорядочном положении.
Динамика лабораторных показателей пациента.
Гормоны и биохимия
1,08
(1,12-1,3)
1,07
(1,12-1,3)
1,71
Исследование мочи на гормоны
По данным анамнеза, клиники, рентгенологического обследования и лабораторных показателей был установлен диагноз: Двусторонний асептический некроз ГБК слева 3 стадия, справа 1 стадия.
С согласия родителей пациенту было проведено 5 курсов специализированного лечения в течение 18 месяцев с соблюдением строгого ортопедического режима с разгрузкой тазобедренных суставов (ходьба на костылях), индивидуальный комплекс лечебной физкультуры, лечебные процедуры с использованием прибора НС-5 два раза в день длительностью по 25 минут с применением накожных аппликаторов в виде сборов лекарственных растений, полноценное питание, прием органоминерального комплекса Чэнцзай по 1/2 пилюли три раза в день через 30 минут после еды, запивая 1/2 стакана теплой кипяченой воды.
Контроль проводился каждые 3 месяца по окончании очередного курса лечения с оценкой клиники, объективных данных объема движений по анкете Harris, рентгенографии, маркеров метаболизма костной ткани, оценкой информационного анализа кардиосигналов, денситометрии (один раз в год).
По результатам проведенного лечения получена отчетливая положительная динамика: состояние удовлетворительное, телосложение правильное, движения в тазобедренных суставах безболезненны, практически в полном объеме (сгибание D140 º S140 º , разгибание D25 º S25 º , внутренняя ротация D30 º S20 º , наружная ротация D30 º S30 º , отведение D40 º S40 º , приведение D40 º S40 º ), признаков гипотрофии мышц ягодичной области и мышц бедра не отмечается, длина конечностей одинакова.
Рентгеновский снимок ТБС, прямая проекция, 19.08.2010г.
Рентгеновский снимок ТБС, укладка по Лаунштейну, 19.08.2010г.
На контрольном Rg-грамме тазобедренных суставов от 19.08.10г. (прямая проекция, укладка по Лаунштейну) определяется значительная положительная динамика:
Слева: форма и очертания ГБК заметно улучшились, плотность кости стала более однородной, ранее существовавшие трещины в эпифизе заполняются новой костной тканью.
Справа: очертания ГБК без провалов, форма округлая, ниже линии эпифиза кистообразная перестройка сократилась.
Ходьба на костылях, во всех положениях носки ног должны быть развернуты наружу.
Запрещается поднятие тяжестей, перенос веса тела на одну ногу, избегать нагрузок: оберегать целостность ГБК во избежание ее проседания и уплощения.
Запрещается курение, прием гормональных препаратов и алкоголя.
Выполнять индивидуальный комплекс лечебной физкультуры.
Процедуры с использованием прибора Остеон-1 два раза в день длительностью по 25 минут с применением накожных аппликаторов в виде сборов травяных растений.
Прием комплекса Чэнцзай по 1/2 пилюли три раза в день через 30 минут после еды, запивая 1/2 стакана теплой кипяченой воды.
Пройти повторное обследование через три месяца.
ТАНГЕНЦИАЛЬНАЯ (АКСИАЛЬНАЯ) ПРОЕКЦИЯ: НАДКОЛЕННИК

|

|
| Двухсторонняя проекция по метожду Мерчанта |
| чМежмыщелковая борозда (блоковая борозда) Рис. 6-132.Анатомическая схема надколенников двухсторонней тангенциальной проекции Диафрагмирование.С четырех сторон максимально близко к краям области интереса. Примечание:комфорт пациента очень важен, четырехглавая мышца должна быть расслаблена, чтобы избежать подвывиха надколенника, когда надколенник будет притянут к межмыщелковой борозде, что даст неверную диагностическую трактовку 1 . 1 Merchant AC et al: Roentgenographic analysis of patellofemoral congruence, j Bone joint Surg 56-A:1391-1396, 1974 |
Радиационная защита
Закройте область гонад пациента рентгенозащитным передником.
Укладка пациента
Пациент лежит на спине на краю стола, ноги согнуты под углом 40° и лежат на специальной подставке. Пациент должен лежать комфортно и расслабленно так, чтобы четырехглавая мышца была расслаблена (см. примечание).
Укладка снимаемой области[]
• Дистальный отдел бедренной кости должен лежать на уров
не деки стола, поэтому его нужно поместить на подставку
(рис. 6-129).
• Колени и ступни должны быть сдвинуты вместе и закрепле
ны ниже коленного сустава так, чтобы предотвратить рота
цию коленных суставов и позволить пациенту лежать рас
слабленно.
• Поместите кассету примерно на 30 см ниже коленных суста
вов перпендикулярнорентгеновскому пучку.
Центральный луч
• ЦЛ должен быть наклонен каудально на 30° к горизонтали.
Угол наклона ЦЛ должен соответствовать положению ног
так, чтобы обеспечить тангенциальную проекцию надколен-
никово-бедренного сустава.
• Направьте ЦЛ на середину линии, соединяющей надколен
ники.
• РИП составляет от 120 до 180 см (увеличение РИП уменьша
ет геометрическое увеличение изображения).
Параметры экспозиции.• Оптимальная экспозиция позволит видеть мягкие ткани области коленного сустава и края суставных щелей. Трабекулярная структура костей и надколенника должна выглядеть четкой. Мыщелки бедренной кости должны выглядеть недоэкспонированными.
ЬНАЯ (АКСИАЛЬН;
Нижневерхняя проекция
• Пациент лежит на спине, ноги вместе, расслаблены и лежат
на специальной подушке (рис. 6-133) так, что согнуты под
углом 40-45°.
• Ноги лежат без ротации прямо.
• Кассета стоит на середине бедер, перпендикулярно ЦЛ (рис.
6-133). Используйте мешки с песком, ленты и другие подруч
ные средства для фиксации кассеты в этом положении. Не
следует заставлять пациента садиться и удерживать кассету
телом в этом положении, так как при этом он получит сущес
твенную дозу.
Центральный луч
• ЦЛ должен быть направлен снизу вверх, под углом 10-15°
к голени так, чтобы обеспечить тангенциальную проекцию
надколенниково-бедренного сустава. Пальпируйте края над
коленника, чтобы определить корректный угол наклона ЦА.
• РИП составляет от 100 до 120 см.
Примечание 1: большое преимущество этого метода в том, что он не требует специальных приспособлений, а укладка комфортна для пациента. С подходящей подставкой легко обеспечить сгибание коленного сустава на 40-45°. Единственным недостатком является фиксация кассеты, которую трудно удерживать в этом положении, особенно если сотрудничество с пациентом во время исследования затруднено.
2. Метод Хьюстона 1 (можно выполнять двухстороннюю проекцию на одну кассету).
Пациент лежит на животе, кассета лежит под коленным суставом на деке стола; медленно согните колено пациента на 45° (см. примечание 3); попросите пациента удерживать голень в этом положении при помощи ленты или обеспечьте какой-либо упор для ноги в этом положении.
Центральный луч
• ЦЛ должен быть направлен под углом 15-20° к голени, так
чтобы обеспечить тангенциальную проекцию надколеннико
во-бедренного сустава.
• Направьте ЦЛ на середину надколенниково-бедренного сус
тава.
• Минимальное РИП составляет от 100 см.
Примечание 2: в этом методе укладка относительно комфортна для пациента, а также достигается расслабленное состояние четырехглавой мышцы. Главным недостатком метода является геометрическое искажение изображения из-за сложностей выравнивания ЦЛ и ноги, а также (иногда) сложность позиционирования излучателя в этом положении.
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Источники
-
Ревматические заболевания. В 3 томах. Том 2. Заболевания костей и суставов. — М. : ГЭОТАР-Медиа, 2012. — 520 c. -
Сустав. Морфология, клиника, диагностика, лечение / В. Н. Павлова и др. — М. : Медицинское информационное агентство, 2011. — 552 c. -
Насонова, В. А. Ревматизм / В. А. Насонова, И. А. Бронзов. — М. : Медицина, 2016. — 192 c.