Содержание
Болит спина и суставы
Появление боли в спине и суставах является тревожным сигналом организма. Основной причиной такого дискомфорта становятся дегенеративно-дистрофические процессы в сочленениях. Чрезмерные нагрузки на суставы или их физиологическое старение провоцирует развитие болезней. Поэтому даже незначительные боли могут привести к серьезным проблемам. Своевременное обращение к врачу предотвратит возникновение осложнений.
Какие могут быть причины?
Боли в суставах и спине могут свидетельствовать о развитии патологии, которая в запущенной форме приводит к инвалидности, поэтому следует как можно быстрее обратиться за консультацией к врачу.
Чаще всего болезненность сочленений и позвоночника является нормой для пациентов старше 50 лет, но и в молодом возрасте встречаются такие патологии. В группе риска находятся спортсмены и люди, чья деятельность связана с систематическим тяжелым физическим трудом. Самым частым местом локализации суставных заболеваний является шейный и поясничный отдел позвоночника и колени. Появление боли может сигнализировать о развитии таких заболеваний:
Возникновению этих болезней способствует влияние таких факторов:
- чрезмерные физические нагрузки;
- излишний вес;
- травмы суставов или спины;
- малоподвижный образ жизни;
- наследственные суставные патологии;
- нарушение обмена веществ;
- инфекционные заболевания;
- отклонения в работе щитовидной железы.
Вернуться к оглавлению
Характерная симптоматика
Для каждой патологии свойственна своя клиническая картина. Болезни суставов приносят человеку большой дискомфорт и существенно снижают качество жизни. Больным необходимо обратить внимание на такие проявления болезней:
- сильный болевой синдром в области пораженного участка;
- отечность околосуставных тканей;
- ограничение подвижности больного сустава или позвонков;
- местное повышение температуры;
- покраснение в месте локализации болезни;
- головокружение и мигрени при поражении шейных позвонков или плечевого сустава.
Вернуться к оглавлению
Характер болей в суставах и в спине
В таблице представлена характеристика болевого синдрома в зависимости от патологии:
Какие методы диагностики применяются?На приеме у доктора пациенту может показаться странным опрос о состоянии суставов, длительности и характере боли. Эти вопросы помогают врачу определить возможные патологии. Важную роль в диагностике суставных болезней играет наследственный фактор, поэтому важно знать о заболеваниях кровных родственников. После детального исследования клинической картины патологии доктор с помощью пальпации и осмотра выявляет места локализации боли и очаги воспаления. Для уточнения диагноза и изучения состояния суставов и позвоночника проводятся такие дополнительные методы диагностики:
Как избавиться от боли?
С помощью медикаментов
Методику лечения определяет врач, а самодиагностика и самолечение приводит к осложнениям.
Когда болят суставы или спина, терапия должна быть комплексной и направленной не только на снятие симптомов, но и на восстановление хрящевых тканей. Для этого используют такие медикаменты:
Другие консервативные методы лечения
В комплексе с медикаментозным лечением используются физиотерапевтические процедуры, массаж, специальная гимнастика. Все терапевтические мероприятия должны проводиться только по назначению врача и под руководством опытного специалиста. В физкабинете рекомендуется лечение с помощью электрофореза, УВЧ, ударно-волновой и магнитотерапии. Гимнастические упражнения подбираются специально для каждого пациента. Когда их выполнение приносит боль, то занятия прекращаются до полной нейтрализации болевого синдрома.
Оперативное вмешательство
Если пациент с опозданием обратился за помощью к врачам, то заболевание приобретает хронический характер. Когда консервативные методы лечения не дают положительной динамики, рекомендуется проведение хирургического вмешательства. Для этого используются малоинвазивные методы с помощью артроскопа или полноценная открытая операция. При сильном поражении хрящевой или костной ткани проводится замена поврежденного участка на имплантат.
Профилактические мероприятия
Для предотвращения заболеваний спины и сочленений следует придерживаться здорового образа жизни. Деятельность, связанная с низкой или чрезмерной физической активностью, приводит к перенапряжению суставов. Чередование нагрузок с несложными упражнениями или отдыхом поможет избежать разрушения хрящевой и костной ткани. Избыточный вес повышает нагрузку на сочленения, поэтому необходимо следить за этим показателем. Если среди кровных родственников встречаются суставные заболевания, то риск их возникновения увеличивается. При появлении малейшего дискомфорта в спине или сочленениях необходимо проконсультироваться с врачом, так как ранняя диагностика повышает шанс на благоприятный прогноз болезни.
Боли в спине и суставах
Более чем у трети людей старше 30 лет периодически возникают одновременно боли в суставах ног или рук и спине. Иногда симптомы настолько интенсивны, что это может приводить к временной утрате трудоспособности или даже инвалидности. Причиной одновременной боли в суставах и спине являются дегенеративные изменения позвоночника. Как правило, повреждаются хрящи, которые не только покрывает суставные поверхности костей, но и образуют межпозвоночные диски – круглые уплощенные прокладки, которые способствуют амортизации нагрузок на позвоночник, они состоят из пульпозного ядра и фиброзной оболочки. Такое состояние называется остеохондроз.
Остеохондроз – комплекс дистрофических изменений в хрящах позвоночника, чаще всего в межпозвоночных дисках. Это связано с тем, что питание хряща во взрослом возрасте происходит диффузно. Со временем изменяется его эластичность, форма, прочность, теряется гибкость и хрящевого и связочного аппарата. Причинами развития остеохондроза являются:
- Неправильная осанка.
- Недостаточная физическая активность или наоборот, чрезмерные физические нагрузки.
- Длительные нефизиологичные позы.
- Травмы позвоночника.
- Плоскостопие.
- Сколиоз.
Различают остеохондроз шейного, грудного и пояснично-крестцового отдела позвоночника.
При шейном остеохондрозе пациенты жалуются на боли в задней и боковых поверхностях шеи. Боль может отдавать в затылок, плечо, лопатку, руку. Также характерно чувство онемения рук, которое часто возникает по ночам. Шейный остеохондроз может вызывать синдром позвоночной артерии, сопровождающийся головной болью, головокружением, шумом в ушах, мельканием мушек перед глазами. Это может быть связано со спазмом сосуда, вызванным раздражением симпатического сплетения патологическими изменениями позвоночника (остеофиты, грыжи диска и др.).
Остеохондроз грудного отдела позвоночника сопровождается загрудинными болями, болями в области сердца. Иногда возникает давящая боль между лопатками.
Пояснично-крестцовый остеохондроз проявляется прострелами, чувством жжения и болью в пояснице и суставах ног, она также может отдавать в органы малого таза. Иногда могут возникать опоясывающие боли, боли по ходу нервных стволов пояснично-крестцового сплетения.
Причины боли в суставах и спине
В своем развитии остеохондроз проходит четыре стадии:
1 стадия. На первой стадии начинается обезвоживание (дегидратация) пульпозного ядра. Это приводит к уменьшению высоты диска, развитию трещин в его оболочке, из-за этого позвонки сближаются друг с другом. Симптомы – ноющая боль в пораженном отделе позвоночника, ограничение набора движений в нем.
2 стадия. Так как позвонки сближаются, ослабляются связки и мышцы, укрепляющие сустав, это приводит к образованию патологической подвижности, что чревато смещением или соскальзыванием позвонков относительно друг друга. На этой стадии появляются разлитые боли в спине, снижение чувствительности и дальнейшее прогрессирование ограничения подвижности позвоночника.
3 стадия. На этой стадии образуются:
- Протрузии – межпозвоночный диск выбухает за пределы позвонков, в том числе позвоночный канал, но при этом не происходит разрыва фиброзной капсулы диска.
- Межпозвоночные грыжи — смещение пульпозного ядра с разрывом фиброзного кольца.
- Остеофиты – костные разрастания на соприкасающихся поверхностях позвонков, при этом теряется подвижность в данном сочленении.
При шейном остеохондрозе больных беспокоит головная боль, шум в ушах, головокружение. При поясничном остеохондрозе наблюдается онемение в ногах, нарушение походки. На этой стадии часто возникают прострелы – внезапная сильная стреляющая боль в спине, которая может распространятся на руки или ноги. Если прострел случился в шейном отделе, боль может распространиться вплоть до пальцев рук. При поясничных прострелах возникает резкая боль в позвоночнике и суставах ног, которая заставляет больного принять застывшее положение в полусогнутом виде и мешает ему разогнуться. При остеохондрозе грудного отдела симптомы могут походить на любые заболевания внутренних органов.
4 стадия. На этой стадии хрящевая ткань заменяется рубцовой, смещенные позвонки срастаются между собой и позвоночник утрачивает свою подвижность. На этом этапе больные ощущают улучшение состояния, стихают боли, однако, если на предыдущих стадиях произошло ущемление нерва, то боль усиливается, нарастает снижение чувствительности конечностей и двигательной функции.
Однако, неправильно считать, что боль в спине может развиваться только из-за остеохондроза. Так, боли, возникающие при надавливании на остистые отростки позвонков (те костные образования, которые можно прощупать на спине), могут быть следствием воспаления желтой связки позвоночного столба. При этом боль разлита по всему позвоночнику и носит постоянный характер, усиливаясь при неудобном положении. Сходную клиническую картину дает растяжение или перенапряжение мышц, которое часто наблюдается при неправильной осанке и сколиозе. И здесь возникает порочный круг – больше всего напрягаются мышцы со стороны дуги искривления, а чем более они напряжены, тем больше кривизна дуги сколиоза.
Еще одной серьезной проблемой является остеопороз – потеря минеральной плотности костной ткани, при этом характерны патологические переломы, которые возникают без действия травмирующего фактора, или его сила минимальна. В начале симптомы остеопороза «маскируются» под другие заболевания опорно-двигательного аппарата, например тот же самый остеохондроз. Возникают боли в спине, руках или ногах, обычно усиливающиеся по ночам или после физической нагрузки. Таких пациентов часто направляют к неврологам, но назначенное ими лечение не дают результата.
Причиной боли в спине также может быть заболевания внутренних органов. Боли в печени или желчном пузыре могут иррадиировать в шейно-грудной отдел позвоночника, боли в тонком кишечнике или поджелудочной железе иногда отдают в поясницу, боли в толстом кишечнике в крестцовый отдел позвоночника. У женщин заболевания мочеполовой системы часто вызывают боли в крестцовом отделе или копчике.
В медицинском центре ГарантКлиник лечением болей в суставах и спине занимаются опытные ортопеды-травматологи. Клиника владеет всем необходимым оборудованием для выполнения как несложных манипуляций, так и сложных артроскопических операций для коррекции подобных нарушений.
Почему болит весь позвоночник и суставы?
Деструктивные процессы в опорно-двигательном аппарате сопровождаются неприятными ощущениями, сильными болями. Они отличаются по интенсивности, локализации, в зависимости от того какой отдел и чем поражен. Но бывают ситуации, когда проявляются боли во всем позвоночнике и суставах, что значительно снижает качество жизни, мешает нормальному выполнению повседневных действий. В материале рассмотрены причины возникновения состояния, методы избавления от него.
Боль в спине и суставах возникает по одной из четырех причин:
- Остеохондроз – распространенное заболевание, процесс деградации межпозвоночных дисков, суставной ткани. При нем костные структуры смещаются, зажимая нервы, сосуды, артерии, что и вызывает боль. На ранних этапах развития проявляется только в позвоночнике, по мере прогрессирования деградация затрагивает всю суставную ткань;
- Артроз возникает на фоне травмы, обычно, только в одном суставе, но позвоночник может поражать полностью. Вызывает дисплазию суставов, межпозвоночных дисков. Наиболее характерно для женщин на стадии климакса;
- Артрит – воспалительный процесс, при котором жидкость скапливается в полостях сустава. Возникает на фоне псориаза. Ревматоидный артрит возникает на фоне нарушения обменных процессов;
- Травма позвоночника при ДТП, падениях.
Факторы риска по развитию всех трех этих заболеваний одинаковы, и свойственны, в наибольшей степени, пожилым людям. Но и у пациентов до 45 лет такое состояние может развиться. Факторы, повышающие вероятность этого, таковы:
- Вредные привычки: алкоголь, курение оказывают негативное влияние на состояние соединительной, суставной, костной ткани, повышая вероятность ее деградации;
- Гиподинамия, сидячий образ жизни, профессиональные занятия спортом, чрезмерные физические нагрузки, подъем тяжестей – все это оказывает колоссальную нагрузку на опорно-двигательный аппарат, способно вызвать деградацию тканей, их изнашивание, травмы, иные патологии;
- Лишний вес оказывает нагрузку на суставы, кости, межпозвоночные диски;
- Неправильное питание, недостаток витаминов, минералов, питательных веществ ведет к изменению, деградации тканей частей опорно-двигательного аппарата, ускоряя их износ;
- Пациенты старшего возраста подвержены патологиям в большей степени, так как изменение состава тканей у них происходит ввиду возрастных изменений;
- Гормональные сбои. Нестабильный гормональный фон может негативно влиять на ткани опорно-двигательного аппарата.
Хотя ранее считалось, что патологии наиболее характерны для пациентов старшего возраста, сейчас врачи отмечают, что невоспалительные заболевания опорно-двигательного аппарата стремительно «молодеют».
Диагностика
Большое значение в нормализации состояния пациента имеет своевременная диагностика заболевания. Патологии опорно-двигательного аппарата, вызывающие боли, диагностируются с применением ряда инструментальных исследований:
- Рентгенограмма позволяет визуализировать прямые, косвенные признаки патологии, смещения, изменения костной ткани (состояние суставной, мягкой ткани, межпозвоночных дисков не отражает);
- КТ – исследование показывает структуры тканей, их изменения, особенно эффективно при диагностике состояния суставов, костной ткани;
- МРТ отображает состояние мягких тканей, нервов, вовлеченность их в патологический процесс;
- Электронейрограмма – процедура, позволяющая оценить состояние нервной ткани, степень вовлеченности в патологический процесс;
- Ангиограмма для оценки состояния сосудов, степени их компрессии;
- Ультразвуковое дуплексное сканирование/допллерография для оценки состояния кровотока (наиболее часто применимы при сильных изменениях в шейном отделе).
Сбор анамнеза играет важную роль, так как на основе него делаются выводы о вероятности развития той или иной патологии. Анализ симптомов помогает определить, насколько клиническая картина соответствует предполагаемому диагнозу. Мануальный осмотр, пальпация важны, ведь некоторые патологии можно определить в ходе них (травимы, смещения, искривления позвоночного столба). Потому важно полагаться не только на инструментальные методы диагностики, но и выбрать компетентного, знающего врача.
Что делать?
Лечение боли в суставах и позвоночнике назначается в зависимости от того, какая патология его вызвала. Вне зависимости от типа патологии, тяжелая симптоматика обострения снимается следующим образом:
- Прием нестероидных противовоспалительных препаратов для обезболивания, снятия воспаления курсом 5-14 дней по 1 таблетке 2-3 р./сутки (Ибупрофен, Нурофен, Нимесил, Ортофен);
- Первые 3-5 дней допустимо введение НПВС-препаратов внутримышечно (Диклофенак в индивидуальной дозировке) 1 р./сутки для более эффективного снятия боли, но затем переходят к пероральному приему;
- Нанесение на наиболее болезненные области НПВС-мазей (Найз, Вольтарен, Диклофенак) на протяжении 5-14 дней 3-4 р./день;
- При сильных болях, не купируемых НПВС, разрешается однократный прием анальгетика (1 таблетка Анальгина) или инъекция (Баралгин внутримышечно однократно в индивидуальной дозировке);
- Физиотерапия (магнитотерапия, электрофорез, УВЧ) курсом 5-10 процедур помогает снять обострение, боль, отек, воспаление;
- Массажи, лечебная гимнастика, назначенные врачом, проводимые под его контролем в период реабилитации укрепят мышечный каркас, сделают обострения реже.
Специфическое лечение при остеохондрозе состоит из приема хондропротекторов внутрь (Хондроксид 1-2 таблетки/сутки), местно (мазь Хондроксид, 3-4 нанесения на наиболее болезненные зоны ежедневно). Важно принимать витамины в составе поливитаминных комплексов, сбалансировать питание, чтобы деградация тканей замедлилась/остановилась при достаточном количестве питательных веществ. При сильной компрессии сосудов прописываются лекарства для улучшения тока крови в целях нормализации питания позвонков (Мексидол, Винпоцетин).
При артрозе специфического лечения не проводится, так как оно не эффективно. Но важно устранить фактор, провоцирующий ухудшение состояния. Это могут быть нагрузки в результате лишнего веса, изменение состава тканей при гормональном сбое.
При артрите назначаются антибиотики, способные проникать в суставную ткань (Амоксиклав 1000 мг 1 таблетка/сутки). Дополнительно принимают иммуностимуляторы (Имунофан в индивидуальной дозировке).
Сильные боли, затрагивающие весь опорно-двигательный аппарат, вызывают значительные трудности при выполнении простых повседневных действий, не говоря уже о профессиональной деятельности, спортивных, специфических нагрузках. Потому важно не запускать патологический процесс настолько, что он сформирует такую клиническую картину. Она не возникает «ниоткуда», ей предшествуют различные симптомы, которые важно не пропустить. Если начать лечение своевременно, то тяжелого состояния удается избежать почти всегда.
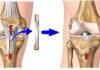
Причины, симптомы и эффективное лечение артроза позвоночника
Заболевание артроз позвоночника – это дегенеративное поражение суставов, при котором происходит преждевременный износ внутрисуставного хряща. В течение жизни нагрузки на суставы позвоночника приводят к их постепенному износу. При изнашивании межпозвоночных дисков межпозвоночное пространство сужается, что приводит к истиранию хрящевой ткани и образованию в ней трещин, через которые постепенно уходят протеогликаны – вещества, делающие хрящ эластичным.
В большинстве случаев артроз сопровождается сильными болями, ведь кости, лишенные полноценного хряща, трутся друг о друга, вызывая при малейшем движении сильные болевые ощущения. Недостаток хряща, а также сужение межсуставного пространства в позвоночнике часто становится причиной защемления спинных нервов. В зависимости от локализации такого защемления артроз может сопровождается болями в затылке, руках, ногах.
Причины развития болезни
Основными причинами развития артроза являются:
- Возрастные изменения в суставах: заболевание чаще развивается у людей после 50 лет.
- Остеопороз.
- Тяжелый физический труд с серьезными нагрузками на позвоночник.
- Лишний вес – это постоянная дополнительная нагрузка на позвоночный столб и суставы.
- Гиподинамия и слабое развитие мускулатуры.
- Сахарный диабет, высокий уровень сахара в крови.
- Болезни печени, приводящие к нарушению питания суставных хрящей.
Признаки, проявления и диагностика заболевания
Ниже перечислены основные симптомы, указывающие на поражение позвоночника именно артрозом:
- Боли при наклонах в стороны или вперед-назад. Когда человек принимает горизонтальное положение и нагрузка на позвонки уменьшается, такие боли постепенно утихают сами по себе.
- Боль локализуется на ограниченном участке спины, в отличие, например, от болей при межпозвоночной грыже.
- Ощущение скованности по утрам, стеснение в движениях.
- Дискомфорт в спине при сидячей работе, длительное сидение вызывает ощущение затекшей спины, сильное непреодолимое желание размяться.
В совокупности эти симптомы указывают на артроз, однако только по данным признакам ставить диагноз нельзя. Для достоверной диагностики используют инструментальные методы исследования: рентгенограмму, МРТ, в ряде случаев выполняется также УЗИ головного мозга, чтобы исключить некоторые другие похожие по симптомам заболевания.
Если при клиническом обследовании нашлись подтверждения патологии – необходимо срочно начинать лечение.
На фото – рентгеновский снимок
Методы лечения
Поскольку артроз – серьезное заболевание, которое в запущенном состоянии приводит к потере трудоспособности, терапия обязательно должна быть комплексной и разносторонней. Такое лечение артроза позвоночника включает в себя:
медикаментозное лечение (прием препаратов внутрь, уколы, мази, гели);
коррекцию образа жизни (в том числе лечебную физкультуру, диету);
народные средства для повышения эффективности основной терапии, уменьшения негативных побочных эффектов от лекарств, устранения симптомов заболевания;
хирургическое вмешательство (при необходимости).
Медикаментозная терапия
Для лечения болезни назначаются противовоспалительные и обезболивающие препараты. Обычно это нестероидные противовоспалительные средства (НПВС), уменьшающие воспаление и боль. Также больному артрозом позвоночника могут быть назначены миорелаксанты (препараты, снимающие мышечный спазм), хондропротекторы (препараты для питания хрящевой ткани) и препараты, улучшающие местный кровоток и лимфодренаж.
Медикаментозные средства назначаются в инъекциях, таблетках, капельницах. При обострении недуга наиболее эффективны инъекции непосредственно в пораженную область. Для местного лечения используют противовоспалительные и обезболивающие мази и гели.
Физиотерапия
Для лечения позвоночника при артрозе применяются следующие физиотерапевтические процедуры:
- Магнитотерапия.
- Рефлексотерапия (иглоукалывание).
- Абдоминальная декомпрессия. Что это такое? Это метод физиотерапии, при котором создается искусственное отрицательного давления в нижней половине тела, улучшающее кровоток и тормозящее воспалительные процессы.
- Фонофорез.
Эти методы позволяют снять боль, увеличить подвижность суставов, улучшить кровообращение и питание позвонков.
Коррекция образа жизни
Также при заболевании артроз позвоночника больному показана регулярная гимнастика и диета.
Необходимо заниматься лечебной физкультурой – индивидуальным комплексом упражнений, который составляет врач. В программу могут входить упражнения на растяжку, с обручем, упражнения для общей физической подготовки.
Еще пациенту рекомендуется заниматься плаванием, водной гимнастикой. Это оказывает положительное влияние на суставы позвоночника, улучшает кровоток в проблемных зонах и эффективно облегчает симптомы недуга.
Правильное питание играет немалую роль в терапии. Основные правила диеты при артрозе:
- Ограниченное употребление специй и соли.
- Исключение из рациона копченостей, жирной пищи, консервантов и колбасных изделий.
- Полное исключение из рациона газированных напитков, любого алкоголя.
- Сведение к минимуму употребления сладостей, сахара, мучных изделий и сладкой выпечки.
- Переход на цельнозерновой хлеб и крупяные каши.
- Замена животных жиров растительными.
- Обязательное ежедневное употребление свежих овощных и фруктовых соков.
- Увеличение доли овощей и фруктов в суточном рационе.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Необходимо выпивать не менее 1,5 литров чистой воды в сутки – не компотов, не соков или чая, а именно чистой воды.
Народные, нетрадиционные методы
Настойки, растирания и мази, приготовленные по народным рецептам, хорошо снимают боль и помогают в лечении артроза. Обычно применяются настойки золотого уса и корня аира, мази из окопника, хрена, василька. Также можно носить специальные пояса из собачьей шерсти, применять теплые глиняные обертывания.
Хорошие результаты дает апитерапия – лечение продуктами пчеловодства. Используются компрессы из меда и маточного молочка, растирания спиртовой настойкой прополиса, применение пчелиного яда.
Однако следует понимать, что любые народные методы используются как дополнение к основной терапии, полагаться только на них не стоит. А как правильно лечить артроз позвоночника в вашем конкретном случае, может сказать только врач после всестороннего обследования.
Хирургическое вмешательство
При недостаточной эффективности вышеописанных терапевтических методов проводится хирургическое лечение. В зависимости от стадии заболевания и степени разрушения сустава может применяться один из двух видов операций: денервация (исключение болевого синдрома путем термического разрушения нервных окончаний в пораженном суставе) и трансплантация (замена разрушенного позвонка искусственным).
Меры профилактики
Основные меры профилактики для предотвращения артроза:
Рациональное питание, о котором уже было сказано выше.
Регулярная гимнастика и подвижный образ жизни.
Правильное распределение нагрузок на позвоночник при физической работе.
Профессиональный массаж для улучшения кровотока и снятия нагрузки с мышечного каркаса после тяжелой работы.
Нормализация веса (при необходимости).
Соблюдая эти рекомендации, вы можете избежать такого сложного и серьезного заболевания.
Ноет спина? Почему возникает артроз в позвоночнике
Врачи называют это заболевание спондилоартрозом, а пациенты зачастую о нём даже не подозревают, списывая недомогание на другие проблемы.
Подвижность плюс стабильность
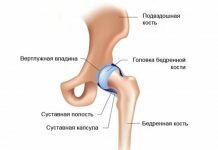
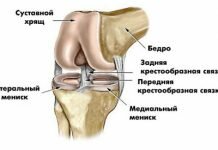
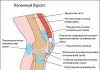
Позвоночник состоит из позвонков, которые расположены один над другим. Каждый позвонок имеет «тело» , а также дуги — отростки сверху и снизу. Между «телами» позвонков находятся межпозвонковые диски — упругие и прочные «прокладки», амортизирующие нагрузку. А отростки вышестоящих и нижестоящих позвонков образуют суставы. Благодаря им позвоночник стабилен и в то же время подвижен.
В каждом суставе есть внутрисуставной хрящ. Диагноз «спондилоартроз» ставят, когда в нём обнаруживают дистрофические изменения. То есть когда хрящ ослабевает, теряет влагу, истирается, расслаивается.
Произойти это может по различным причинам. Одна из важнейших — естественное старение организма. С возрастом меняется обмен веществ в хрящевой ткани, и её обновление замедляется, а распад ускоряется. Это приводит к истончению не только суставных хрящей, но и межпозвонковых дисков, то есть к остеохондрозу. А он, в свою очередь, ещё больше усугубляет артроз позвоночника. У ослабленного диска уменьшается высота. Тела позвонков сближаются, как и их дуги. Из-за этого растёт давление на суставы, и они быстрее изнашиваются.
Способствуют развитию спондилоартроза любые нарушения осанки, искривление позвоночника, травмы спины, плоскостопие.
Почему боль возвращается
Основное проявление артроза суставов позвоночника — боль в спине. Чаще всего — в пояснице, потому что на этот отдел в повседневной жизни приходится наибольшая нагрузка. Особенность спондилоартроза — в том, что боль часто хронизируется. То есть хотя и уменьшается после первого обострения, но остаётся надолго и периодически возвращается с новой силой.
На этапе обострения боль может быть простреливающей и буквально приковывает человека на 1–2 дня к постели. В другое время она умеренная, тянущая. Порой наблюдается просто дискомфорт в спине, сопровождающийся навязчивым желанием сменить положение тела.
Склонность к хронизации обусловлена тем, что при спондилоартрозе в процесс вовлекаются не только позвоночные суставы, но и другие ткани. При разрушении хряща возникает боль. Стремясь уменьшить её, организм ограничивает движения в поражённом сегменте позвоночника, напрягая окружающие мышцы. Если так продолжается долго, это ведёт к их спазмированию, а оно, в свою очередь, к усилению боли. Из-за спазма мышц ухудшается кровоснабжение суставов позвоночника и их хрящей. Они недополучают необходимые питательные вещества, и это создаёт условия для их ускоренного разрушения. Получается замкнутый круг, разорвать который не так уж просто.
Какую таблетку принять
Тем не менее справиться с болью в спине при спондилоартрозе возможно. Для этого применяют несколько групп препаратов.
Во время острого приступа могут назначаться нестероидные противовоспалительные средства. Они быстро уменьшают боль и воспаление, поэтому значительно улучшают самочувствие. Препаратами выбора могут стать и миорелаксанты — лекарства, которые устраняют спазм мышц.
Важно понимать: хотя такие средства дают быстрый эффект, они не меняют ситуацию в корне и не влияют на основную причину болезни — разрушение хрящевой ткани позвоночника. С этой целью пациентам, страдающим спондилоартрозом, назначают препараты из группы хондропротекторов. В отличие от упомянутых ранее лекарств, которые применяют только по потребности, принимать хондропротекторы нужно длительно, от 3 до 6 месяцев, и не только в периоды обострения, но и когда вы чувствуете себя относительно хорошо. Входящие в состав этих лекарств глюкозамин и хондроитин сульфат ускоряют восстановительные процессы в суставных хрящах, подпитывают их, делают более упругими и эластичными. Также хондропротекторы обладают болеутоляющим эффектом. Он, конечно, не такой мгновенный и выраженный, как у нестероидных противовоспалительных средств, зато более стойкий и сохраняется ещё несколько недель после окончания курса лечения.
Пора размяться
Хотя лекарственная терапия даёт при спондилоартрозе хорошие результаты, её одной недостаточно. Человеку, у которого есть повреждения в суставах позвоночника, нужно обязательно следить за своей физической активностью. Многие, наоборот, стараются беречь спину, почти не нагружая её. Увы, это только ухудшает положение. Мышцы, окружающие позвоночник, без тренировки ослабевают, к тому же уменьшается циркуляция крови, а значит, и питание суставов. Поэтому каждый день нужно выполнять специальную гимнастику или выбирать другие варианты активности. Хорошо подходят для тех, кто болеет спондилоартрозом, прогулки, скандинавская ходьба, плавание, пилатес. А вот от всех тренировок, сопряжённых с подъёмом тяжестей и тряской, придётся отказаться. В повседневной жизни важно не сидеть подолгу, особенно в неудобной, напрягающей спину позе, и не работать, много наклоняясь.
Боли в спине и суставах
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одними из наиболее распространенных проблем со здоровьем среди лиц среднего и пожилого возраста являются боли в спине и суставах. Как утверждает статистика, за медицинской помощью по поводу таких болей обращается не меньше людей, чем с ангиной и простудными заболеваниями. Постоянное увеличение масштабов заболеваемости связано со многими причинами: спина и суставы могут болеть из-за физической перегрузки, из-за воспалительных и аутоиммунных процессов в организме. Что необходимо знать о данной проблеме, как предупредить или избавиться от неё? Надеемся, что сможем ответить на большинство ваших вопросов.
Код по МКБ-10
Причины боли в спине и суставах
Медики уже давно проследили влияние урбанизации на увеличение числа людей, жалующихся на боли в суставах и спине. Такая тенденция во многом вызвана, как чрезмерной физической перегрузкой, так и гиподинамией – двумя «крайностями», которые являются «бичом» современного мира.
Немалая доля вины ложится и на неправильное питание, и на образ жизни с массой вредных привычек. Например, всплеск частоты обращений за медицинской помощью часто становится следствием так называемого «хлыстового травматизма»: большинство людей все реже ходят пешком, предпочитая перемещаться при помощи транспорта. Для загруженного городского режима характерно прерывистое передвижение транспортных средств, с частыми рывками и резким торможением. Именно это и служит причиной травм, которые почти всегда остаются незаметными, но сопровождаются микроповреждениями опорно-двигательной системы. Такие повреждения постепенно накапливаются и со временем «выливаются» в серьезную проблему со спиной и суставами.
В нынешнее время имеется достаточно много причин, способных вызывать неполадки, которые проявляются болями. Чаще всего заболевания спины и суставов зарождаются ещё в детском и подростковом возрасте, а проявляются лишь спустя не один десяток лет.





Факторы риска
Если рассматривать все известные атрофически-дегенеративные нарушения в опорно-двигательной системе, то можно заметить: подавляющая их часть связана с перегрузкой. Перегрузка влечет за собой не только медленное или быстрое механическое разрушение, которое со временем начинает усугубляться из-за замедления регенерации. Наблюдается также ухудшение питания анатомического сектора, в который входят межпозвоночные диски, суставные хрящи и пр.
О каких факторах риска идет речь:
- излишняя масса тела;
- тяжелая физическая работа;
- систематическая спортивная практика с доминирующей осевой перегрузкой (наблюдается у тяжелоатлетов, бегунов, спортсменов по прыжкам в высоту или длину);
- продолжительные статические перегрузки («сидячие» процессы на производстве, работа в офисе, постоянное и длительное пребывание за рулем);
- отсутствие условий для комфортного сна (сон на неподходящей по размеру кровати и пр.).
Любой из перечисленных факторов способен постепенно нарушать работу опорно-двигательной системы.
Перегрузка усугубляется под влиянием:
- измененной рессорной функциональности стоп (например, при поперечном или продольном плоскостопии);
- нарушенных амортизирующих свойств позвоночного столба;
- патологических искривлений позвоночного столба (при сколиозе, кифозе);
- слабости околопозвоночной мускулатуры.
Специалистами рассматривается и наследственный фактор, когда у пациента в роду имеются больные с хроническими болезнями костно-мышечной системы. Немалая роль отводится также неправильному питанию и экологии.





Боли в спине и суставах, связанные с костно-мышечным аппаратом, чаще всего провоцируются миофасциальным и мускульным спазмом. Как следствие такого спазма, нарушается обмен веществ в пораженной зоне, ухудшается кровообращение и питание тканей, воспаляются мышечно-связочные структуры, страдают крупные суставы. Подобное часто случается у пациентов с нарушенной осанкой или воспалительными процессами в мышцах, а также у тех, кто вынужден подолгу находиться в одинаковом положении. Нередко боли в спине и суставах появляются после подъема тяжелых предметов, при высокоамплитудной или резкой двигательной активности, после переохлаждения, а также на фоне таких заболеваний, как спондилоартрит, межлопаточный синдром, ревматоидный артрит и пр.
Особую роль в появлении болей в спине играют нарушения баланса в структуре позвоночного столба, его искривление, остеохондроз, спондилез, спондилолистез и т. п. Подобный механизм боли прослеживается у больных бруцеллезом, у женщин в период вынашивания ребенка, у пациентов с лишним весом, а также у лиц, страдающих грыжами и протрузиями межпозвонковых дисков.
Дистрофические метаболические расстройства в костно-мышечном аппарате в большинстве случаев обусловлены изменениями обменных процессов в тканях, формированием остеофитов. Такое явление – не редкость у больных с эндокринными патологиями, подагрой. При этом боли в спине и суставах у пациентов часто сочетаются с нарастающим ограничением двигательных возможностей, с гиперметеочувствительностью.
Патологии позвоночного столба, связанные с инфекционно-воспалительными или опухолевыми процессами, тоже отличаются сильной и постоянной болезненностью. К примеру, боли в спине обнаруживаются у больных туберкулезным спондилитом, а боли в суставах – при новообразованиях, затрагивающих костную ткань.





Эпидемиология
Врачи отмечают, что жалобы пациентов на боли в спине и суставах в 90% случаев связаны с патологиями позвоночного столба, и чаще всего – с остеохондрозом. По статистике, распространение указанного заболевания затрагивает практически все возрастные группы: медики объясняют это запуском физиологической реакции дегидратации межпозвонковых дисков уже в детском возрасте – примерно с шести лет. Такой процесс может протекать по-разному – у одних людей медленно, у других – стремительно. Поэтому боли в спине могут возникать, как у 40-летних мужчин, так и у подростков.
И еще несколько статистических фактов:
- Каждый второй пациент в нашей стране ежегодно становится временно нетрудоспособным из-за болей в спине и суставах.
- Более 90% случаев подобных болей связаны с патологиями позвоночного столба (смещения, перенапряжения, грыжи диска и пр.). Остальные случаи – это воспалительные процессы, артриты, травмы и пр.
- Боль в спине и суставах это симптом, занимающий второе место по частоте обращений за медицинской помощью (на первом месте ОРЗ и ОРВИ).
- В мире у восьми человек из десяти регулярно отмечаются боли в суставах или спине.





На начальных стадиях патологического процесса боли в спине, суставах и мышцах могут появляться лишь периодически: вначале – после двигательной или другой физической активности, затем – в спокойном состоянии. Со временем болевой синдром становится более длительным или постоянным.
Первые признаки болей у разных пациентов отличаются, что позволяет классифицировать их на несколько групп:
- Острые боли появляются неожиданно и продолжаются недолго, при этом пострадавший может четко указать на их локализацию.
- Ноющие боли, как правило, отличаются обширностью поражения. Они дают о себе знать лишь периодически, а точно определить патологический очаг во многих случаях затруднительно.
- Хронические боли в тазобедренных суставах и спине обычно имеют затяжной характер и могут беспокоить от полугода и более. Таким пациентам обязательно следует пройти детальное диагностическое обследование: часто причинами хронических болей становятся заболевания, требующие хирургического вмешательства.
Если воспалительный процесс затрагивает сустав, то боль может распространяться и на другие участки, что значительно «запутывает» клиническую картину. Так, часто отмечается боль в тазобедренном суставе, отдающая в спину, голеностопы, ягодичные зоны, пах, а также на внутреннюю, заднюю или наружную поверхность конечностей.
Симптомы, которые возникают на фоне болей, зависят от их первичной причины появления. Такой причиной может быть нарушение со стороны позвоночника, невралгия, радикулит, мышечные заболевания. Например, одной из наиболее частых причин является остеохондроз – речь идет о патологии, связанной с дистрофическими изменениями в суставных хрящах. При остеохондрозе у человека болит спина, отдает в тазобедренный сустав или в конечность, может возникать онемение, ломота в теле, мышечные судороги и спазмы. Одним из проявлений такой болезни является радикулит – воспалительный процесс, затрагивающий корешок спинномозгового нерва.
Многие специалисты связывают появление болей в спине с возрастными изменениями. Ухудшение питания тканей, нарушение иннервации приводят к тому, что фиброзно-хрящевые межпозвонковые диски теряют влагу и гибкость. В итоге даже неинтенсивное движение вызывает некомфортные ощущения и боли. Многие пациенты пожилого возраста отмечают, что с годами у них хрустят суставы и болит спина. По мере того, как ткани обезвоживаются, происходит сжимание и смещение хрящей. В клинической картине это проявляется резкой болью в суставах и пояснице.
Боль в спине и суставах у ребенка
В детском возрасте обращения к врачу по поводу болей в спине и суставах случаются гораздо реже, чем у взрослых. Казалось бы, откуда у ребенка может взяться дистрофический процесс, ведь малыш не испытывает никаких чрезмерных нагрузок, не получает стрессов и переохлаждений. Однако причины появления болей все-таки имеются:
- неправильная осанка, неправильное положение тела во время сна или сидения;
- травмы, падения;
- хондропатии, межпозвонковые грыжи;
- спондилоартриты, спондилопатии;
- инфекционные заболевания (в том числе туберкулез, остеомиелит);
- опухоли костей, хрящей, связочного аппарата, спинного мозга;
- болезни крови (наследственные гематологические патологии);
- болезни пищеварительного тракта или мочеполовой системы, которые дают иррадиацию боли в область спины или суставов.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Стоит заметить, что спектр детских патологий, для которых характерен такой клинический симптом, как боль в спине и суставах, достаточно обширен и разнообразен. Врач должен быть очень внимательным, ведь грамотная и своевременная диагностика очень важна для дальнейшего здоровья и качества жизни ребенка.
Источники
-
Насонова, В. А. Ревматизм / В. А. Насонова, И. А. Бронзов. — М. : Медицина, 2016. — 192 c. -
Леонардо Анатомия записи и рисунки / Леонардо, Винчи Да. — Москва: Высшая школа, 2006. — 586 c. -
Тумко, И. Н. Лучшие методы лечения остеохондроза / И. Н. Тумко. — М. : «Издательство Фолио», 2012. — 154 c. - Дормидонтов, Е. Н. Ревматоидный артрит / Е. Н. Дормидонтов, Н. И. Коршунов, Б. Н. Фризен. — М. : Медицина, 2017. — 176 c.