Содержание
- 1 Циклоп синдром коленного сустава что это
- 2 Циклоп синдром коленного сустава
- 3 Причины возникновения и профилактика артрофиброза коленного сустава после артроскопической аутопластики передней крестообразной связки.
- 4 Циклоп синдром коленного сустава
- 5 Циклоп – синдром после пластики передней крестообразной связки коленного сустава
- 6 Найдены причины возникновения синдрома «колено бегуна»
- 7 Журнал «Травма» Том 11, №3, 2010
- 8 Циклоп-синдром
- 9 Использование холодноплазменной аблации при последствиях травм коленного сустава у спортсменов
Циклоп синдром коленного сустава что это
Всем привет друзья. Вообщем суть вопроса: циклоп синдром коленного сустава что это, подскажите пожалуйста. Имеются ответы от трех пользователей. Инструкции и видео ответ имеется.
Качество видео: LowHDRip
Видео загружено админу от пользователя Абид: для срочного просмотра на портале.
Чтобы дать правильный ответ на вопрос нужно посмотреть видео. После просмотра вам не потребуется обращаться за помощью к специалистам. Подробные инструкции помогут вам решить ваши проблемы. Приятного просмотра.
Юмор в теме: Если русский человек решил ничего не делать, то его не остановить.
Циклоп синдром коленного сустава




Часовой пояс: UTC + 3 часа [ Летнее время ]
Запрошенной темы не существует.
Часовой пояс: UTC + 3 часа [ Летнее время ]
Причины возникновения и профилактика артрофиброза коленного сустава после артроскопической аутопластики передней крестообразной связки.
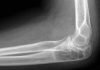
Рис. 1. Разрастания фиброзных масс вокруг дистальной части трансплантата.
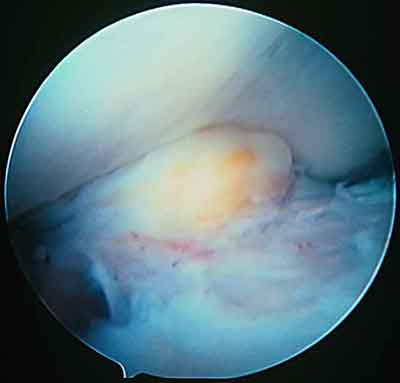
Рис. 2. Ущемление фиброзных масс при разгибании коленного сустава.
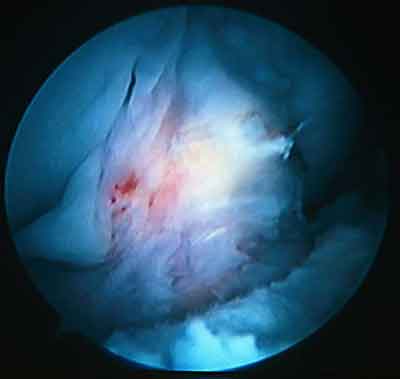
Рис.3. Тотальное разрастание фиброзных масс вокруг трансплантата.
Всем больным была выполнена АС резекция фиброзных масс с мобилизацией ТР. Во всех случаях отмечено прорастание рубцовых формаций в сухожильную часть ТР. Нередко, после мобилизации, последний выглядел жизнеспособным и функциональным.
Рис. 4. Внешний вид трансплантата после его мобилизации.
В то же время, морфологическое исследование показало низкую структурную сохранность ТР во всех наших наблюдениях. В 7 случаях отмечены дистрофические изменения ТР, различной степени выраженности, проявляющиеся в нарушении архитектоники коллагеновых волокон; замены сухожильных клеток неспецифическими фибробластами с непосредственным переходом в рубцовую ткань; гиалинозе сухожилия с дистрофией клеточных элементов; увеличении количества сосудов со склерозом стенок и признаками пролиферативного васкулита; метаплазии сухожильной ткани в волокнистый хрящ и др. Еще в 1 наблюдении, через 10 месяцев после операции выявлен тотальный некроз трансплантата.
Список рисунков к статье Лазишвили Г.Д. с соавторами:
«Анализ причин возникновения и профилактика артрофиброза после артроскопической стабилизации коленного сустава.»
Рис.1. Разрастания фиброзных масс вокруг дистальной части трансплантата.
Рис.2. Ущемление фиброзных масс при разгибании коленного сустава.
Рис.3. Тотальное разрастание фиброзных масс вокруг трансплантата.
Рис.4. Внешний вид трансплантата после его мобилизации.
Рис.5. Гистологическая картина некроза трансплантата. Окраска пикрофуксином по Ван-Гизону, увеличение Х 200.
Рис.6. Метаплазия хрящевой ткани в трансплантате. Окраска толуидиновым синим, увеличение Х 200.
Рис.7. Дезорганизация структуры трансплантата, выраженная дистрофия клеток, крупный бесклеточный участок некроза. Окраска гематоксилином и эозином, увеличение Х 200.
Рис. 8. Артроскопическая картина сужения межмыщелкового пространства.
Рис. 9. Межмыщелковое пространство после резекции латерального мыщелка бедра.
Рис. 10. Схема «эффекта стеклоочистителя».
Циклоп синдром коленного сустава
БОЛЕЗНЬ ГОФФА КОЛЕННОГО СУСТАВА
(диагностика и лечение в амбулаторных условиях)
Берглезов М.А., Угнивенко В.И., Вялько В.В.
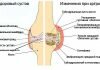
Колено является сложной биомеханической системой с большим количеством анатомических образований, способствующих выполнению функции. Связки колена являются главным стабилизирующим компонентом. Не менее важены мягкотканный вспомогательный аппарат коленного сустава, включающий слизистые сумки, жировые тела в области крыловидных складок, мениски, а также функциональное состояние мышц выполняющих движения в коленном суставе и стабилизирующих его.
Клинико-рентгенологическая картина дегенеративно-дистрофических, травматических и воспалительных заболеваний ко-ленного сустава создает тpуднocти в дифференциальном диагнозе. В неясных случаях все вида патология, особенно у лиц, старше 50-ти лет, объединяются под собирательным диагнозом «деформи-рующий артроз».
Диагностика патологических процессов коленного сустава мо-жет быть затруднена по ряду причин, в частности, из-за недоста-точно пристального выяснения обстоятельств и механизма травмы или начала заболевания, невнимательного клинического обследова-ния сустава и неправильной оценки симптомов, недостаточно ква-лифицированной интерпретации рентгенограмм.
Одним из недифференцированных симптомов ряда заболеваний коленного сустава является боль, хромота, ощущение дискомфорта в суставе, хруст, припухлость, ограничение подвижности, контрак-туры и деформации, истинные и ложные блокады сустава.
Из наиболее распространенных сопутствующих, осложняющих течение деформирующего артроза, или самостоятельных заболеваний коленного сустава являются следующие: менископатия или хроничекий менисцит, болезнь Гоффа, хронический синовит различной этиоло-гии с нередким ущемлением синовиальных ворсин, пигментно-ворсинчатый синовит, бурсит или тендиноз в области нижнего полюса надколенника, наружный пателлярный компрессионный синдром с подвывихом надколенника или без него, наличие в полости коленного сустава свободных хрящевых и костно-хрящевых тел различного происхождения (Голикова Н.М., Ушакова О.А.,1988).
В сложных случаях, клинико-рентгенологическое исследование дополняется артропневмогафией и магнитой резонансной томографией (МРТ).
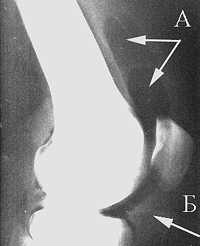
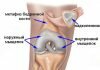
Одним из объективных методов исследования коленного сустава является артропневмография. Методика введения кислорода в коленный сустав не сложна и заключается в пункции коленного сустава тонкой иглой с последующим введением медленно под давлением 120 мм. рт. ст. медицинского кислорода в объеме от 60 до 120 мл. Рентгеновский снимок выполняют в ближайшие 10 — 15 минут после манипуляции. Особенного информативен рентгеновский снимок в боковой проекции. Методика артрографии коленного сустава позволяет оценить состояние суставной капсулы, наличие так называемых кист Беккера (Фанке К., 1981; Ricklin P.,1964). На снимке видны: заполненный кислородом верхний, задний завороты синовиальной сумки, состояние области крыловидных складок (Рис.1), что является достаточно надежным диагностическим признаком в случае гипертрофии жировых тел Гоффа (Н.М.Голикова,1975,1979).
Рисунок 1. Артропневмограмма коленного сустава в норме (после введения кислорода под давлением 100мм.рт.ст.). Хорошо выражен верхний заворот (А). Контуры тел Гоффа (Б) без признаков гипертрофии.
До появления методики магнитного резонансного изображения, оценка функции и морфологии коленного сустава ограничивалась медицинским осмотром, артрографией и данными компьютерной томографии. Появление методики анализа МРТ изображения со своей уникальной способностью изображать компоненты мягкой ткани революционизироло оценку связочного и мягкотканного аппарата коленного сустава (Nicholas JA, Frieberger RH, Killoran PJ ,1970; Brown DW, Allman FL Jr, Eaton SB, 1978; Crabtree SD, Bedford AF, Edgar MA, 1981; Thijn CJP,1982; Selesnick FH, Noble HB, Bachman DC, 1985). Наиболее легко оценивается изображение в сагитальной плоскости.
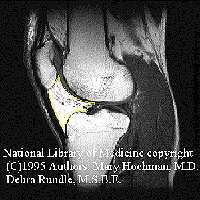
На МРТ передне-нижней области коленного сустава виден тонкий слой подкожной мягкой ткани, затем — накопление жира называемого препателлярной жировой подушкой (fat pad prepatellaris) или телами Hoffa. Наиболее локализованная область сигнальной интенсивности в норме определяется под нижним полюсом надколенника, что не должно рассматриваться как патологическое состояние (El-Khoury GY, Wira RL, Berbaum KS, et al, 1992). Сигналы внутреннего и наружного менисков соедияет связка Winslow (Watanabe AT, Carter BC, Teitelbaum GP, et al,1989). Жировые тела Гоффа выделяются на МРТ по величине и интенсивности проявления (Рис.2).
Рисунок 2. МРТ коленного сустава в сагитальной плоскости. Тела Гоффа.
Болезнь Гоффа, липоартрит или хроническое воспаление жировой клетчатки в области крыловидных складок — тел Гоффа коленного сустава на фоне ее гиперплапзии, нередко сопровождающееся ущемлением ее между суставными поверхностями костей и блокированием коленного сустава. Согласно МКБ (1996) соответствует коду 272.8 раздела «Other disorders of lipoid metabolism Hoffa’s disease or liposynovitis prepatellaris Launois-Bensaude’s lipomatosis Lipoid dermatoarthritis»
В 1904 г. А. Гоффа описал заболевание крыло-видной складки коленного сустава, которое в настоящее время носит его имя. «Я обнаружил данное заболевание при операции па коленном суставе, когда я предполагал наличие поврежденного мениска. Но мениски при вскры-тии сустава оказались интактными. Однако я обратил внимание на обширную гиперплазию жи-ровой ткани под связкой надколенника. Это на-блюдение показало, что мы имеем дело с весьма типичной картиной заболевания. Если мы будем препарировать здоровый коленный сустав, то под связкой надколенника увидим две крыловидные и одну синовиальную складки. Пер-вые представлены жировой тканью, которая по-крыта синовиальной оболочкой, напоминающей собой мягкую липому, распространяющуюся от переднего края большеберцовой кости в полость сустава….Таким образом, речь идет о характерном заболевании, которое лучше всего обозначить как воспалительную гиперплазию жировой ткани с прорастанием ее плотной фиброзной соединительной тканью.
Этот воспалительный процесс, поскольку отсут-ствуют какие-либо другие этиологические момен-ты, обычно связан с травмой. Гипертрофированный тяж в дальнейшем ущемляются между мышелками бедренной и большеберцовой костей, что является новым стимулом для усугубления процесса воспаления.
При обследовании больного заметен характерный объективный симптом — более или менее выра-женная атрофия четырехглавой мышцы бедра. Почти всегда можно видеть типичную припухлость коленного сустава глубоко под надколенником и по обе стороны от него. Это псевдофлуктуирующей с выбуханием приподнимает связку надколен-ника. Верхний заворот сустава свободен, свобод-ной остается и суставная щель по сторонам. Если мы будем пальпировать коленный сустав по бо-ковым поверхностям от наколенника, то почув-ствуем тестообразное выбухание, которое уходит под связку надколенника. Я полагаю, что экстрипация жировой массы позволит многих боль-ных излечить от длительно существующих симп-томов, которые не удавалось устранить ни на-ружными аппликациями, ни ваннами, ни другими применявшимися средствами» (Hoffa, 1904 цит. по К.Башурову, 1995). Это классическое описание заболевания должно войти в основные медицинские справочники.
Хроническое воспаление и дегенерация, известное как Hoffa болезнь, возникает в пределах препателлярной жировой подушки. Равномерная гипертрофия может провести к блокаде жировой ткани между бедренной костью и большой берцовой костью. Диагноз обычно устанавливается артроскопически (Ogilvie-Harris DJ and J. Giddens, 1994).
По данным современной литературы, лечение хронического воспаления жировой клетчатки и блокирования коленного сустава преимущественно хирургическое и заключается в иссечении жировых тел в области переднего отдела коленного сустава.
Синдром Гоффа часто встречается в молодом возрасте как результат прямой травмы переднего отдела коленного сустава и обычно сопровождается клиникой повреждения менисков. Проводимая в таких случаях артроскопия является методом радикального лечения этого заболевания. Однако, наибольшую проблему амбулаторной ортопедии представляют больные средних и старших возрастных групп, хирургическое лечение которых по различным причинам нежелательно.
В научно-поликлиническом отделении ЦИТО проведен анализ результатов исследования и лечения 72 пациентов в возрасте от 35 до 65 лет с синдромом хронического воспаления жировой клетчатки в области крыловидных складок коленного сустава и тяжелым нарушением функции сустава. Всем больным ранее проводилось длительное и безуспешное лечение противовоспалительными препаратами, включая внутри и околосуставные инъекции кортикостероидов, по-поводу деформирующего артроза или повреждения менисков. Резко выраженный болевой синдром, нарушение опорности и подкосоустойчивости ноги, обусловленные блокадой коленного сустава, гипотрофия и снижение функции мышц-разгибателей голени явились причиной тяжелого нарушения функции нижних конечностей (хромота, невозможность пользоваться общественным траспортом, необходимость в дополнительной опоре на трость..). Начало заболевания «острое»: боль и ограничение разгибания в коленном суставе после незначительной травмы, длительного давления на перднюю область коленного сустава («ползание на коленках») или без видимой причины. Течение заболевания хроническое прогрессирующее от 2 до 8 месяцев. Характерны ночные боли через 1 — 3 месяца от начала заболевания.
По нашим наблюдениям, болезнь Гоффа чаще всего встречается у женщим в пре- и постменопаузальном периоде в возрасте от 45 до 65 лет, что указывает на очевидную связь гиперплазии жировой клетчатки коленного сустава с нарушением гормонального фона.
У всех больных отмечена характерная клиническая картина: неполное разгибание сустава без явной заинтересованности менисков и связочного аппарата, припухлость сустава в передне-нижнем отделе, псевдофлюктурирующее крепитирующее образование по обе стороны от собственной связки надколенника, гипоторофия, снижение функции 4-х главой мышцы бедра и ее внутренней головки, функциональная нестабильность коленного сустава. Среди всех случаев тяжелого нарушения функции нижних конечностей, вызванных ортопедической патологией, тяжелые нарушения функции, вызванные болезней Гоффа болезнь Гоффа составляют 12%, что указывает не только на рапространенность этой патологии, но и на тяжесть ее течения.
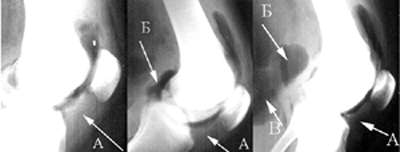
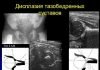
При рентгенологическом исследовании выявлены признаки артроза коленного сустава I-II стадий по Н.С.Косинской, что вероятно и явилось основанием ошибочного диагноза. На артропневмограммах определялись характерные изменения: уменьшение обьема и регидность верхнего заворота коленного сустава, увеличесние объема заднего заворота с развитием грыжевого выпячивания в подколенную область — кисты Беккера, гипертрофия жировой клетчатки в области нижнего полюса надколенника с внедрением ее в между бедренной и большеберцовой костями (Рис 3). Нередко на рентгеновских снимках в области крыловидных складок определяются отложения кальция — калькулезный бурсит.
Рисунок 3. Артропневмограммы коленного сустава больных с сндромом Гоффа. Гипертрофия жировых тел области крыловидных складок (А), уменьшение обьема и регидность верхнего заворота коленного сустава, увеличесние объема заднего заворота, киста подколенной области (киста Беккера).
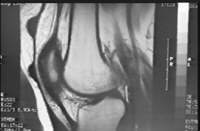
МРТ коленного сустава при болезни Гоффа имеет характерный вид. Отмечается гипертрофия жировых тел в области крыловидных складок. «Внедрение» гиперплазированной жировой ткани в суставную щель (рис 4).
При проведении биопсии и цитологического исследования области крыловидных складок выявляется гиперплазия жировой ткани и признаки воспаления.
Рисунок 4. МРТ коленного сустава при болезни Гоффа. Гипертрофия жировых тел в области крыловидных складок. «Внедрение» гиперплазированной жировой ткани в суставную щель.
Лечение синдрома Гоффа коленного сустава в амбулаторных условиях.
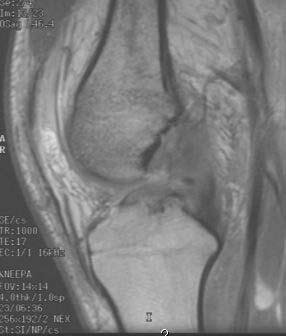
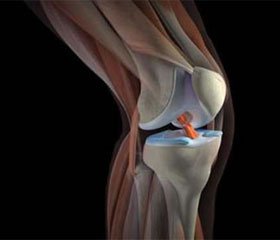
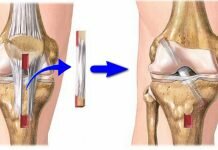
Циклоп – синдром после пластики передней крестообразной связки коленного сустава
Cyclope синдром – это одно из осложнений пластики передней крестообразной связки коленного сустава, является одной из форм артрофиброза. Чаще возникает при применении ВТВ трансплантата для пластики связки, реже при применении ST трансплантата.
Клинически характеризуется болью в переднем отделе сустава и ограничением разгибания в сроки более 4 месяцев после операции. Морфологически характеризуется рубцово- измененной соединительной тканью в переднем отделе сустава, которая ущемляется при разгибании и хронически травматизируется.
Решение проблемы — ревизионная артроскопия коленного сустава и резекция измененной ткани.
Навигация по категориям
Попробуйте воспользоваться картой суставов, чтобы найти необходимый вам материал на Сустав Wiki
Найдены причины возникновения синдрома «колено бегуна»
Травма, известная как «колено бегуна», является болезненным и потенциально опасным повреждением для всех спортсменов от профессионалов до любителей. Несмотря на то, что от нее страдают миллионы людей, причинны возникновения этого синдрома до сих пор оставались неизвестны.
В новом исследовании Университета Северной Каролины в Чапел Хилле были определены наиболее вероятные причины этого заболевания, так же официально известного как надколенно-бедренный болевой синдром.
«Данное исследование считается первым крупным долгосрочным проектом, нацеленным на профилактику «колена бегуна» среди спортсменов», говорит соавтор Дарин Падуа, кандидат наук, доцент Кафедры спортивно Читайте также: Как добиться успеха — https://dobriy-sovet.ru/kak-dobitsya-uspeha/ й науки и физической культуры в Колледже Искусств и Наук Университета Северной Каролины в Чапел Хилле.
«Предыдущие исследования обычно изучали людей, уже получивших травму», — говорит Падуа. «Это означает, что в то время, как в предыдущих исследованиях были определены возможные факторы риска, связанные с силой и биомеханикой, оставалось неясно являются ли они причинами травмы или ее следствием, когда мышцы и направление их тяги изменялись в результате повреждения».
Данное исследование появилось в ноябрьском выпуске Американского Журнала по Спортивной медицине (The American Journal of Sports Medicine).
«Колено бегуна» – проблема, возникающая в результате многих видов физических нагрузок от бега и баскетбола до танцев – поражает каждого четвертого человека, ведущего активный образ жизни. Если не принять меры, она может привести к более серьезным проблемам, таким как надколенно-бедренный остеоартрит.
«Надколенно-бедренный болевой синдром может быть очень сильным», — говорит Падуа. «Боль может помешать спортсмену продолжать тренировки, и симптомы обычно повторяются. Вместе с тем, спортсмены, как правило, имеют высокий болевой порог и порой игнорируют появление этого синдрома. В этом случае, хрящ может сломаться – и если дело доходит до контакта с костью, заменить поврежденный хрящ практически невоз можно».
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Падуа и его коллеги изучили около 1,600 курсантов Военно-Морского училища США. Исследователи изучили биомеханику испытуемых на момент зачисления в училище и затем наблюдали их в течение несколько лет на предмет появления надколенно-бедренного болевого синдрома.
У 40 участников исследования (24 женщины и 16 мужчин) в процессе наблюдений развилась травма «колено бегуна».. Исследователи обнаружили, что:
- У участников со слабыми задними мышцами бедра синдром появлялся с вероятностью большей в 2.9 раза, чем у тех, чьи задние мышцы бедра были более сильными.
- У тех, у кого четырёхглавая мышца была более слабой — с вероятностью большей в 5,5 раз
- У тех, у кого большой диапазон движения ладьевидной бугристости под нагрузкой (прогиб свода стопы) — с вероятностью большей в 3,4 раза
- Участники с меньшей степенью сгибания коленей (те, чьи колени сгибались во время приземления при прыжке в меньшей степени) с вероятностью большей в 3,1 раза
Падуа сказал, что эта боль, связанная с травмой, объясняется совокупностью факторов, которые акцентируют центр давления между коленной чашкой и низлежащей костью.
«В целом, эти люди в большинстве случаев имели более слабые квадрицепсы и бицепсы бедра. В результате, они не достаточно сгибают колено, при беге или прыжке. Это означает, что контактная зона межд у коленной чашкой и бедренной костью меньше, поэтому основное давление приходится на меньшую область».
«Также, чем больше прогибается свод стопы при нагрузке, тем больше вся нога может повернуться внутрь. Это значит, что их коленная чашка двигается по неправильной траектории, что приводит к большему давлению и возникновению потенциальной боли».
Падуа сообщает хорошую новость: исследование подтверждает тот факт, что люди могут изменить способ движения и укрепить мышцы ног. Они могут предупредить и решить проблему.
Также, профессиональные спортсмены могут сами определить, входят ли они в группу риска: если их колено перекрещивается с большим пальцем ноги при сидении на корточках; свод стопы прогибается при приземлении с прыжка, и они не сильно сгибают свои колени, когда приземляются, у них с большей вероятностью может выработаться синдром, утверждает Падуя.
Сейчас исследователи изучают упражнения, которые смогли бы усилить задействованную биомеханику. Они также разработали простой способ обследования, который называется LESS (система оценки ошибок при приземлении), чтобы определить людей, наиболее подверженных травме колена бегуна и похожим проблемам, и повреждению передней крестообразной связки.
Ведущий автор исследования — Майкл С. Болинг, аспирант Университета Северной Каролины во время исследования, теперь доцент Университета Северной Флориды, Джексонвиль, Флорида. Другие соавторы — Кевин Гускевич, доктор наук, профессор и председатель Кафедры Спортивной Науки и Физической культуры в Университете Северной Каролины; Стефан В. Маршал, доктор наук, доцент Спортивной Науки и Физической нагрузки, и эпидемиологии и ортопедии Факультета Международного Общественного здоровья в Университете Северной Каролины и Факультета Медицины, соответственно; Скотт Пайн, доктор медицинских наук, Военно-морское училище США, Аннаполис, и Энтони Бетлер, доктор медицинских наук, Медицинский университет ВС, Бетезда.
Журнал «Травма» Том 11, №3, 2010
Вернуться к номеру
Повреждения синовиальной оболочки коленного сустава, клиника и лечение
Авторы: Г. И. Герцен, А. В. Лесовой, С. И. Малохатько, С. В. Магеровский — Национальная медицинская академия последипломного образования им. П. Л. Шупика, Киев, Украина
Версия для печати
Под наблюдением находилось 118 пациентов с посттравматическими изменениями синовиальной оболочки коленного сустава, в т. ч. с кровоизлияниями, разрывами, синовиитом, ворсинами, спайками. У таких пациентов при отсутствии специфической клинической симптоматики, неубедительных данных сонографии и МРТ важна диагносическая роль артроскопии. Комплексное лечение повреждений синовии включает консервативные и оперативные методы, а при импинджемент-синдроме с блоком сустава – парциальную артроскопическую резекцию ущемляющейся ткани.
Під наглядом знаходилось 118 пацієнтів з пост травматичними змінами синовіальної оболонки колінного суглобу, в т. ч. з крововиливами, розривами, синовіітом, ворсинами, спайками. У таких пацієнтів за відсутності специфічної клінічної симптоматики, непереконливих даних сонографії та МРТ важлива діагностична роль артроскопії Комплексне лікування пошкоджень синовії включає консервативні та оперативні методи, а при імпінджемент-синдромі – парціальну артроскопічну резекцію тканини, що защемляється.
Under a supervision there were 118 patients with the posttraumatic changes of synovium of knee-joint, including with hemorrages, ruptures, synovitis, villi, adhesions. For such patients in the absence of specific clinical symptomatology, unconvincing data of sonography and MRI the diagnostic role of arthroscopy is important. The holiatry of injuries of synovia includes conservative and operative methods, and with an impingement-syndrome with the block of joint – partial arthroscopic resection of the hurt fabric.
коленный сустав, синовиальная оболочка, артроскопия
колінний суглоб, синовіальна оболонка, артроскопія
knee-joint, synovium, arthroscopy
Цель работы — исследовать характер повреждений синовиальной оболочки при травмах коленного сустава, повысить эффективность лечения.
Материал и методы
Под наблюдением находилось 118 пациентов в возрасте 17 – 62 лет с травматическими повреждениями синовиальной оболочки коленного сустава, среди них женщин было 41, мужчин – 77. У большинства пациентов в анамнезе имела место непрямая травма коленного сустава, часто спортивная в виде насильственного разгибания, сгибания колена с элементами отведения, приведения, ротации голени (80 пациентов), реже встречалась прямая травма – ушиб, падение, удар по колену (38 пациентов). Пациентам наряду с традиционными клинико-рентгенологическими исследованиями выполнялись: сонография, МРТ, диагностическая и хирургическая артроскопия. У большинства пациентов с посттравматическими изменениями синовиальной оболочки наблюдалась симптоматика повреждения различных структур сустава, в т. ч. у 32 пациентов имели место повреждения менисков коленного сустава, у 27 – коллатеральных, крестообразных и поддерживающих надколенник связок, у 16 – суставного хряща, у 3 – вывихи надколенника (табл. 1).
Пациентам с повреждениями синовиальной оболочки коленного сустава проводилось комплексное консервативное либо оперативное лечение в зависимости от их характера, наличия сопутствующих повреждений.
Результаты и обсуждение
Как показали наши наблюдения диагностика травматических изменений синовиальной оболочки коленного сустава была сложной, поскольку отсутствовали специфические клинические симптомы. Клинически определялись синовиит, а также симптомы блокирования при ущемлении поврежденных участков синовии в суставе. При этом симптоматика блокирования движений, как правило, сопровождалась выраженным болевым синдромом, что находило свое объяснение в раздражении нервных волокон, имеющихся в синовии. Дополнительное обследование пациентов, включавшее сонографию, КТ, МРТ, как правило, не давало каких-либо убедительных и объективных данных изменения синовиальной оболочки коленного сустава. Последнее находит свое подтверждение и в работах других авторов [4,6,9]. Необходимо учитывать и то обстоятельство, что травматические изменения синовиальной оболочки часто наблюдаются при повреждении других структур, в т. ч. менисков, хряща, связок, для которых характерна своя клиническая симптоматика. В комплексном обследовании пациентов только диагностическая артроскопия позволяла наиболее объективно установить характер травматизации синовиальной оболочки коленного сустава, как и повреждения сопутствующих структур.
При дифференциальной диагностике, особенно хронической патологии, необходимо учитывать изменения синовиальной оболочки на почве ревматоидного полиартрита, а также артритов других этиологий, вилулезного синовиита, васкулитов, коллагенозов. В показаных случаях возникает необходимость консультаций со смежными специалистами – терапевтами, ревматологами, иммунологами.
В результате проведенных нами комплексных диагностических исследований, включавших артроскопию, свежие случаи травматизации синовиальной оболочки коленного сустава определялись в виде кровоизлияний (63 случая) либо разрывов (22 случая), застарелые – в виде синовиита (19 случаев), синовиальных ворсин (9 случаев), рубцовых спаек (5 случаев), что представлено в таблице 2.
Наблюдающиеся после травмы свежие кровоизлияния и разрывы синовиальной оболочки носили, как правило, ограниченный зоной повреждения характер и не распространялись на всю синовию. Как кровоизлияния, так и разрывы синовии преимущественно локализовались в верхнем завороте, в зоне связок, поддерживающих надколенник, медиопателярных и латеропателярных складок, медиальных и латеральных заворотах, в межмыщелковой области, вблизи передней крестообразной связки (табл.3). При этом из 22 пациентов (18,6%) с разрывами синовиальной оболочки у 4 пациентов (5,1%) имела место симптоматики импинджемент синдрома с блоком коленного сустава.
Лечение посттравматических изменений синовиальной оболочки коленного сустава зависело от давности, локализации, характера, клиники, наличия сопутствующих повреждений. Так при наличии последних выполнялись артроскопические или открытые вмешательства на менисках (артроскопическая парциальная резекция либо шов), связках (шов либо пластика), суставном хряще (артроскопический дебриджемент, индуктивная перфорация субхондральной кости).
Результаты проведенных исследований дают основание для следующих выводов.
- Исследования показали, что из общего числа травматических изменений синовиальной оболочки коленного сустава кровоизлияния составили 53,4% случаев, разрывы – 18,6%, синовииты – 16%, ворсины – 7,6%, рубцовые спайки – 4,3%. Свежими были кровоизлияния и разрывы синовии, застарелыми – синовииты, ворсины, рубцовые спайки.
- Диагностика травматических повреждений синовиальной оболочки коленного сустава сложна в связи с отсутствием специфических клинических симптомов, недостаточной информативности рентгенографии, сонографии, МРТ что обуславливает необходимость в комплексе обследования пациентов применение артроскопии, а при показаниях осмотр смежных специалистов.
- В лечении травматических повреждений синовиальной оболочки коленного сустава в зависимости от локализации и характера повреждения эффективны консервативные либо оперативные методы. При импинджемент синдроме, вызванном разрывами синовии, показана артроскопическая резекция ущемляющейся ткани, что способствует быстрой реабилитации пациентов.
Циклоп-синдром
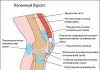
Циклоп-синдром – это осложнение после пластики передней крестообразной связки, возникающее вследствие рубцевания трансплантата в межмыщелковом пространстве.
При пластике ПКС трансплантатом из собственной связки надколенника (техника ВТВ) трансплантат значительно утолщается в результате ремоделирования и рубцовых процессов. Возникновению циклоп-синдрома способствуют следующие факторы:
- Переднее расположение большеберцового канала при пластике ПКС,
- Невозможность достижения полного разгибания в раннем послеоперационном периоде,
- Нотч-пластика (не подтверждено).
Значительно реже циклоп-синдром возникает после пластики ПКС с использованием сухожилия полусухожильной мышцы. В этом случае причиной является рубцевание дистальной культи ПКС, сохранённой в ходе операции.
Клиническая картина
Ведущий симптом – ограничение разгибания в коленном суставе, которое может быть постоянным или периодическим. Пациенты часто отмечают улучшение разгибания во время лечебной гимнастики, однако спустя примерно час объем движений возвращается к исходному уровню. Также может появится непостоянный блок в коленном суставе, вызванный разрывом мениска.
Доминирующим симптомом у пациентов с минимальным ограничением разгибания может стать боль в области бедренно-надколенникового сустава.
Диагностика
Основную диагностическую ценность имеют сбор анамнеза и клинический осмотр. Ограничение разгибания имеет пружинящую конечную точку.
Специфические клинические тесты для диагностики циклоп-синдрома отсутствуют. Тест Лахмана следует проводить во всех случаях. Наличие циклоп-синдрома не означает послеоперационной стабильности.
Для оценки большеберцового канала можно выполнить рентгенографию в боковой проекции. Рекомендовано также исследование в боковой проекции под нагрузкой в положении Лахмана (30° сгибания) или в положении максимального разгибания, выполняемое с целью документации. Переднее положение большеберцового канала легко определяется.
Чем более кпереди сформирован большеберцовый канал, тем выше вероятность развития симптоматичного рубцевания трансплантата ПКС.
По данным МРТ можно определить положение большеберцового канала (сформирован ли слишком кпереди) и наличие рубцовой ткани кпереди от ПКС, обычно имеющей образования с низкой интенсивностью сигнала.
У пациентов с характерным анамнезом и послеоперационным ограничением разгибания диагноз считается установленным, поэтому выполнение МРТ нецелесообразно.
Артроскопические данные
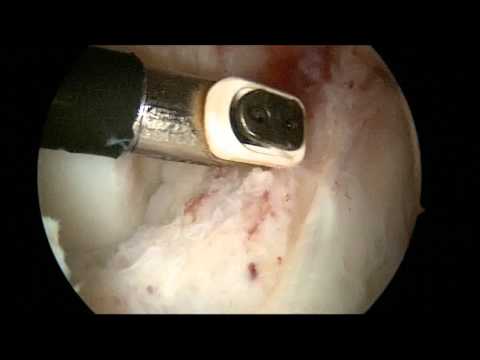
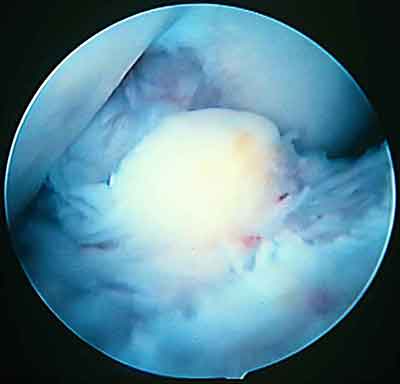
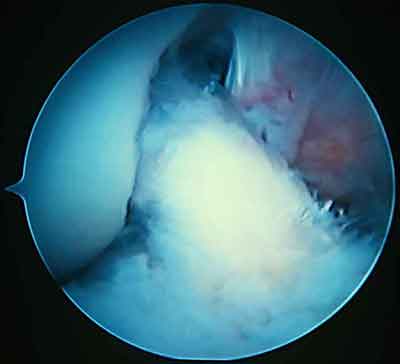
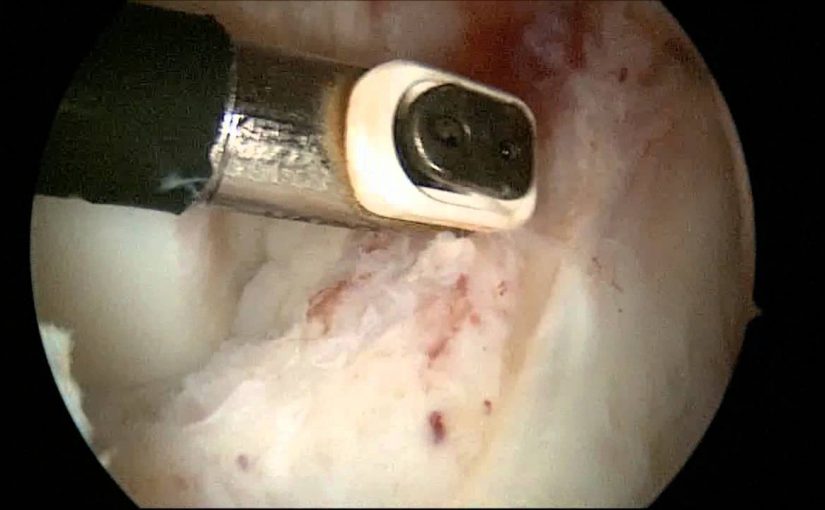
При ревизии межмыщелкового пространства определяются узелки рубцовой ткани разных размеров. При попеременном сгибании и разгибании видно, как рубцовая ткань собирается между мыщелками бедренной и большеберцовой костей, создавая препятствие для полного разгибания.
Внешний вид рубцовой ткани различен. Нередко можно обнаружить объёмную однородную рубцовую массу, расположенную дистальнее трансплантата ПКС. В некоторых случаях рубцовая ткань пигментирована и состоит из множества образований меньших размеров. Как правило, в рубцовой ткани отмечаются голубоватые или багровые участки кровоизлияний, возникающих вследствие постоянной микротравматизации. Для рубцовой ткани характерна волокнистая структура, что требует её дифференцировки от волокон трансплантата.
Размеры волокнистого узелка различны, их диаметр может варьировать от 5 мм до 2-4 см и даже более.
Консервативные методы лечения отсутствуют. Даже интенсивное восстановительное лечение не уменьшит ограничения разгибания.
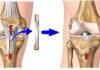
Единственно эффективный метод лечения – артроскопическое иссечение рубцовой ткани, что в большинстве случаев приводит к полному восстановлению объёма движений. У большинства пациентов полное разгибание в коленном суставе возможно сразу после оперативного вмешательства. У остальных полный объем движений восстанавливается только после реабилитационной терапии, направленной на растяжение задней капсулы.
Если после реабилитационной терапии объем разгибания не восстановлен полностью, следует исключить фиброз задней капсулы, например, в случае её повреждения во время первичной травмы и недостигнутого полного разгибания в раннем реабилитационном периоде, либо в тех случаях, когда первичная пластика ПКС была выполнена в остром периоде травмы.
Техника операции
- Ревизия.
- Пальпация щупом.
- Резекция рубцовой ткани.
- Извлечение рубца.
- Очищение трансплантата от оставшейся рубцовой ткани.
- Тест на импиджмент.
- Мобилизация.
- Гемостаз.
Послеоперационное ведение
После операции конечность помещается в ортез для сохранения разгибания и растяжения задней части капсулы. Гиперэкстензионные ортезы, 0° ортезы и этапные гипсовые повязки очень болезненны для некоторых пациентов и являются препятствием для реабилитационной терапии.
Есть сведения о хороших результатах, достигнутых при использовании ортезов, поддерживающих задние отделы сустава (PTS splint), которые используются при повреждениях ЗКС. Смещая большеберцовую кость кпереди по отношению к бедру, ортез помогает растянуть заднюю часть капсулы. Это переносится лучше, чем растяжение капсулы принудительным разгибанием.
Интенсивное восстановительное лечение начинается после удаления дренажа в первый послеоперационный день. При значительном и долговременном ограничении разгибания рекомендуется стационарное лечение в отделении реабилитации.
Консультирование
Пациент должен быть информирован о возможном рецидиве циклоп-синдрома, требующем повторного хирургического вмешательства.
Использование холодноплазменной аблации при последствиях травм коленного сустава у спортсменов
Особенностью повреждений коленного сустава у спортсменов является наличие хронической микротравматизации хрящевой ткани и мягкотканных структур, связанной с повышенными нагрузками. В результате наступают структурные изменения в тканях и местное нарушение трофики, что приводит на фоне слабо выраженных клинических и рентгенологических признаков к постепенно усиливающейся боли и ограничению функции сустава.
Работа основана на изучении клиники и результатов лечения методом артроскопической холодноплазменной аблации (коблации) 81 больного обоего пола в возрасте от 17 до 35 лет с последствиями некостной травмы коленного сустава. Наиболее частой патологией являлись повреждения связок коленного сустава (65,4 % случаев) и хондромаляция на почве хронической микротравматизации (14,7 % случаев).
Основными клиническими проявлениями патологии коленного сустава являлись боль, нарушение стабильности, ограничение движений, нарушение опороспособности, гипотрофия и снижение тонуса мышц бедра. На основании наличия и выраженности этих признаков выделено 3 степени патологии коленного сустава: компенсированная, субкомпенсированная и декомпенсированная. Показаниями к операции являлись субкомпенсированная (64 человека) и декомпенсированная (17 человек) степени функционального состояния коленного сустава, обусловленные парциальными разрывами крестообразных связок, менисков, хондромаляцией, повреждением капсулы сустава.
Для проведения холодноплазменной аблации (cold ablation — «холодное разрушение») использовался аппарат Atlas (фирма ArthroCare). Холодноплазменная (55-60 °С) обработка, во-первых, изменяет свойства коллагена, вызывая сокращение соединительной ткани, что приводит к сжатию («гофрированию») и уплотнению патологически растянутых структур (связок, капсул), во-вторых, благодаря незначительной глубине повреждения ткани (около 100 мкм) имеется возможность точно дозировать воздействие и тщательно рассчитывать объем рассекаемой или удаляемой ткани, сочетая преимущества шейвера и электрохирургического аппарата, не вызывая при этом повреждения (ожог) неизмененных структур.
Операции проводили под местной анестезией. Артроскоп и диагностический зонд вводили в полость коленного сустава через нижние антеромедиальный и антеролатеральный артроскопические доступы. После диагностической артроскопии осуществляли хирургическую коррекцию. Учитывали режим обработки, помня о том, что визуально достигнутые положительные изменения в тканях должны быть получены при минимальном режиме воздействия. Так, оптимальный эффект сморщивания («гофрирования») капсулы сустава или крестообразных связок при лечении нестабильности коленного сустава достигался холодноплазменной обработкой в режиме коагуляции и сжатия при температуре 55 °С. При этом обработку частично поврежденной передней или задней крестообразных связок производили только с передней поверхности, что способствовало скорейшей регенерации. Осложнений в послеоперационном режиме не было.
При анализе ближайших исходов лечения, изученных в сроки от 6 до 9 месяцев после операции, хороший результат получен в 97,5 % случаев (79 больных), неудовлетворительный — в 2,5 % случаев (2 больных с хондромаляцией с рецидивом болевого синдрома).
Отдаленные результаты лечения в сроки от 1 года до 2,5 лет после операции изучены у 63 (77,7 %) больных путем личного осмотра и анкетирования. Хороший отдаленный результат отмечен в 96,5 % случаев (61 человек), неудовлетворительный — в 3,2 % случаев (2 человека). У последних 2 больных имел место рецидив болевого синдрома с нарушением функции коленного сустава, ограничивающих не только спортивную, но и бытовую активность, что, по нашему мнению, было связано с относительно ранними (через 4-5 месяцев) чрезмерными нагрузками при подготовке к соревнованиям.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Таким образом, артроскопическая холодноплазменная аблация позволяет точно дозировать воздействие на капсульно-связочный аппарат для их «гофрирования» и тщательно рассчитывать объем рассекаемой или удаляемой ткани, не вызывая ожог окружающих неизмененных анатомических структур. Благодаря низкой рабочей температуре и тонкой фокусировке сокращаются сроки послеоперационного заживления и уменьшается уровень болевых ощущений. Использование данных методик позволило получить положительный отдаленный результат с полным восстановлением функции коленного сустава в 96,8 % случаев.
А. Р. Езеев
Центральный институт травматологии и ортопедии им. Н. Н. Приорова, г. Москва
Источники
-
Боль в области коленного и плечевого суставов. Алгоритмы дифференциальной диагностики / И. В. Меньшикова и др. — М. : Медпрактика-М, 2011. — 144 c. -
Найденов, Дмитрий Народные методы лечения остеохондроза / Дмитрий Найденов. — М. : Вектор, 2011. — 128 c. -
Вологодина, Н. В. Артрит. Лечение народными средствами / Н. В. Вологодина. — М. : Феникс, 2014. — 256 c.