Содержание
- 1 Этапы реабилитации после операции остеосинтеза
- 2 Противопоказания и возможные последствия остеосинтеза
- 3 Медицинская реабилитация
- 4 Снятие пластины остеосинтеза
- 5 Остеосинтез кости бедра
- 6 Реабилитация больных после остеосинтеза
- 7 Просмотр полной версии : Реабилитация после остеосинтеза м/берцовой кости
- 8 Принципы реабилитации больных с переломами плечевой кости после оперативного лечения
Этапы реабилитации после операции остеосинтеза
Реабилитация после операции остеосинтеза делится на несколько условных периодов.
Послеоперационный покой (медицинская реабилитация)
По истечении 24-48 часов с момента операции остеосинтеза снимают вакуумный дренаж. С ним эвакуируется небольшое количество крови: при остеосинтезе бедра -100-400 мл, голени — 50-200 мл, предплечья и плеча — 50-100 мл. Вакуумное дренирование служит профилактикой возникновения гематом, которые нередко влекут за собой воспалительные процессы, а это уже осложнение. При перевязках подключение дренажа к вакуумному отсосу осуществляет врач или медсестра, с соблюдением норм асептики. Первый раз повязку меняют на следующие сутки после операции; с 4-го дня допустимо использовать пленкообразующие жидкости.
Полное снятие швов происходит: на верхних конечностях – через 8-10 дней, на нижних – через 12-14 дней. Чтобы придать нижней конечности функциональное положение, используют шины; они позволяют изменять угол сгибания колена, что предупреждает образование контрактур.
С первых суток после операции по остеосинтезу костей большое внимание уделяется профилактике пневмонии. С этой целью больному прописывают статическую дыхательную гимнастику, на 2-3 день добавляются физические упражнения:
- Для дистальных суставов прооперированной конечности и суставов здоровой конечности — общеразвивающие и специальные;
- Для суставов, смежных с переломом – идеомоторная гимнастика;
- Изометрическая гимнастика.
Мобилизационный период
С 3-5 дня после операции вплоть до консолидации перелома, при удовлетворительном состоянии больного. При стабильно-функциональном остеосинтезе в этот период допустимы и даже желательны умеренно активные движения.
Обычно на 3-5 день пациент уже не испытывает болевых ощущений; отек к этому времени значительно уменьшается. На фоне положительной динамики в состоянии больного проводится его дальнейшая активизация, наращивание двигательного режима для оперированной конечности, включающее легкие упражнения, которые выполняются сначала осторожно, затем все более активно до возникновения слабой боли.
По прошествии 2-3 дней движения становятся активно-свободными и остаются таковыми до полного возобновления функций. В это время технически грамотно выполненный остеосинтез костей допускает упражнения с сопротивлением (в упрощенном варианте), способствующие укреплению мышечной ткани.
Также показаны занятия в бассейне – это прекрасное средство для улучшения лимфо-и кровотока, восстановительных процессов, разработки мышц и расширения амплитуды суставных движений. Упражнения в воде выполнять намного легче, поскольку ее физические свойства таковы, что требуют при движении гораздо меньших усилий.
Приступать к занятиям в бассейне можно при появлении индикаторов консолидации перелома; обычно этот период соответствует 4-5 неделям после операции. Оптимальная температура воды – 30-32 градуса, каждое занятие длится 25-30 минут. Нельзя допускать резких движений, упражнения выполняются медленно, частота повторов 10-12 раз.
При переломе верхних конечностей все упражнения выполняют, зайдя в воду по грудь или шею; при оперированном бедре или голени – лежа на спине или животе, удерживаясь руками за поручень. Если была сломана бедренная или большеберцовая кость – в качестве упражнения прописывают ходьбу в воде; при этом учитывается нагрузка на ноги.
Рассчитывается нагрузка с учетом массы тела и наполненности бассейна: если вода доходит до шеи, коэффициент массы тела составляет 1/6 от массы не погруженного в оду тела. Если вода доходит до груди – 1/3, до пупка 1/1. Занятия в бассейне неоднократно доказали свою эффективность, способствуя быстрому восстановлению функций конечности, укреплению мышц и повышению общего тонуса пациента.
Восстановление навыков повседневной жизни
Инструментами реабилитации выступают механотерапия, всевозможные упражнения со спортивными снарядами гантелями, эспандерами, упражнения на блоках; при хорошем самочувствии можно понемногу включать элементы спортивной тренировки.
При клиническом и рентгенологическом подтверждении консолидации перелома и восстановлении функций конечности в полном объеме пластины снимают. Как правило, полное восстановление после операции наступает: для ключицы, предплечья, плеча этот момент наступает через 10-12 месяцев, для голени и бедра через 12-18 месяцев.
Противопоказания и возможные последствия остеосинтеза
Стоит понимать, что остеосинтез не подразумевает введения гвоздя, который прикручивает поврежденные кости. В действительности это тщательное планирование и лечебная тактика, включающая задействование биохимических совместимых материалов, задача которых обеспечить сепаративную регенерацию.
В роли фиксаторов могут выступать шурупы, спицы, гвозди, штифты и прочее. Методика является наиболее эффективной при внутрисуставных и нестабильных переломах.
Какие существуют противопоказания к остеосинтезу?
Есть совсем немного случаев, при которых не стоит прибегать к остеосинтезу. Касается это следующего:
- Наличия тяжелых нервных заболеваний;
- Декомпенсированной патологии кровообращения;
- Выраженного остеопороза;
- Общего тяжелого состояния пациента;
- Каких-либо инфицирований в области перелома;
- Наличия обширных повреждений при открытом переломе.
Примечательно, что возраст пациента – это не противопоказание. Более того, только такая операция позволяет достичь положительного результата, поскольку в пожилом возрасте кости срастаются гораздо хуже.
Возможны ли какие-либо осложнения после остеосинтеза?
Проведения операций при переломах может изредка приводить к осложнениям:
- Травмированию нервов или сосудов;
- Артриту;
- Жировой эмболии;
- Инфицированию;
- Остеомиелиту.
Однако стоит понимать, что осложнения обычно происходят при неправильном проведении операций. Современные методы, профессиональный подход и правильная реабилитация сводят к минимуму вероятность развития осложнений.
Что представляет собой реабилитация после остеосинтеза?
Поспособствовать скорейшей реабилитации после операции может лечебная физкультура. Она хороша тем, что улучшает отток лимфы и усиливает кровообращение. Функции суставов быстро восстанавливаются.
Безусловно, задействуются после операции и хирургические реабилитационные методы. Касается это закрытия раны, а также в случае необходимости проведения восстановительных операций.
Важно как можно раньше начать реабилитацию, поскольку она является одной из главных составных всего курса лечения. Проводить реабилитацию нужно комплексно и непрерывно.
Следует отметить, что в каждом случае врач дает индивидуальные рекомендации для пациента, помимо общих коллективных мер.
Современные методики лечения дают возможность избегать серьезных травм во время операций и позволяют достигать хороших результатов. В былые времена хирургам приходилось прибегать к большим разрезам для установки фиксаторов. Однако сегодня используются технологии, позволяющие вводить пластины через очень маленькие отверстия.
Медицинская реабилитация
Больным при необходимости выполняют хирургические вмешательства и назначают физиотерапевтические процедуры, лечебную гимнастику.
Реабилитационные мероприятия начинают сразу после поступления больных в лечебное учреждение и продолжают в течение всего периода лечения, до момента выписки из больницы.
Хирургические методы включают мероприятия, направленные на закрытие раны (первичный, первичноотсроченный, ранний и поздний вторичные швы и др.), проведение пластических восстановительных операций.
Лечебная физкультура улучшает крово- и лимфообращение, способствует нормализации трофических функций, что создает благоприятные условия для сращения переломов костей, восстановления функции суставов и конечности, особенно ее опорности, предупреждает контрактуры, а также осложнения, связанные с адинамией (гипостатические пневмонии, тромбоэмболические осложнения, нарушения деятельности сердечно-сосудистой и дыхательной систем и др.).
Применяют активные и пассивные движения. Активные движения могут быть с дополнительным сопротивлением и без него. Пассивные движения осуществляют с помощью специальных механотерапевтических аппаратов или их выполняет методист. Проводят гигиеническую утреннюю гимнастику, специальные коллективные или индивидуальные занятия с больными.
Лечебная гимнастика включает комплексы движений в свободных от иммобилизации суставах, а также посылку импульсов на сокращение мышц, находящихся под гипсовой повязкой. Упражнения не должны вызывать боль и нарушать состояние неподвижности костных отломков. Особое значение придают обучению больных ходьбе с костылями, с тростью и без них. При этом строго выполняют принцип дозированной нагрузки на конечность. В некоторых случаях (например, остеосинтез винтами большеберцовой кости) нагрузку на поврежденную конечность до образования прочной костной мозоли не разрешают, ибо она может нарушить прочность фиксации отломков.
Механотерапию проводят на аппаратах с целью восстановления движений в суставах.
Методика лечебной физкультуры. В остром периоде (первые 3 нед) назначают общеукрепляющие и дыхательные упражнения, движения в периферических отделах конечностей и ритмические сокращения мышц, способствующие улучшению кровообращения. В этот период больного поднимают с постели и обучают ходить с помощью костылей. Нагрузку на больную конечность не разрешают. В период образования костной мозоли и ее перестройки назначают дозированную нагрузку на больную конечность, а также комплекс физических упражнений.
Аналогичным образом поступают с больными после внутреннего и чрескостного остеосинтеза аппаратами. При иммобилизации конечности гипсовой повязкой, кроме общеукрепляющих упражнений, назначают изометрическиеритмичные мышечные напряжения, движения в свободных от иммобилизации суставах и в суставах здоровой конечности. После прекращения иммобилизации назначают осторожные движения во всех суставах.
При внутрисуставных переломах и других повреждениях как можно раньше приступают
к восстановлению функции суставов (применяют активные и пассивные движения), а также функции мышц-антагонистов.
Физические лечебные средства являются важной частью восстановительного лечения больных, так как позволяют бороться с болевым синдромом, с отеками, инфекцией, способствуют ускорению заживления ран, сращению переломов, рассасыванию кровоизлияния, предупреждают атрофию мышц, контрактуры и ускоряют восстановление функции конечности. Применяют электропроцедуры (диатермия, УВЧ-терапия и др.), парафиновые аппликации, бальнео- и грязелечение, а также массаж.
Процедуры назначают со 2 —3-го дня после репозиции отломков с целью обезболивания, улучшения кровообращения, уменьшения отеков и напряжения мышц конечности (УВЧ, ультразвук, индуктотермия, электрофорез, УФ-облучение).
УВЧ применяют поперечно на область перелома в слаботепловой дозе в течение 10—15 мин ежедневно. Курс лечения включает 10 процедур.
Ультразвук назначают через окно в гипсовой повязке, в непрерывном режиме интенсивностью 0,6 — 1,0 Вт/см2, в течение 10 мин, ежедневно. Курс состоит из 10 процедур. Индуктотермию используют на область перелома в слаботепловой дозе, ежедневно в течение 10 дней.
Электрофорез с анестетиками назначают на область выше или ниже гипсовой повязки или с бромом на воротниковую зону по 15 мин ежедневно, всего 12 процедур.
Проводят УФ-облучение области перелома, а при невозможности (гипсовая повязка) — облучают свободные зоны больной или здоровой конечности. Начинают с 2 — 3 биодоз, последующие облучения увеличивают на 1 биодозу. Каждое поле облучают до 4 раз.
После снятия гипсовой повязки, кроме ЛФК, массажа, назначают электромиостимуляцию и бальнеологическое лечение.
После погружного остеосинтеза применяют магнитотерапию, индуктотермию, УВЧ, грязевые аппликации и др. Используют переменное магнитное поле низкой частоты по 20 мин, ежедневно, в течение 20 дней; индуктотермию — по 20 мин через день. Курс состоит из 10 процедур. УВЧ применяют продольно, ежедневно, по 15 мин. Курс— 10 дней.
На заключительном этапе реабилитации пострадавших с переломами применяют методы, способствующие улучшению кровообращения, уменьшению отека, восстановлению функции мышц и суставов.
При наличии отека конечности придают возвышенное положение, строго дозируют режим ходьбы и назначают соллюкс (по 30 — 40 мин, ежедневно, 10 процедур), УВЧ продольно на конечность в слаботепловой дозировке (по 15 мин, ежедневно, курс — 6 процедур), ультразвук в непрерывном режиме интенсивностью 0,4 — 0,6 Вт/см2 (по 10 мин, ежедневно, 10 сеансов). Используют местные ванны и грязелечение.
Социальная (или бытовая) реабилитация ставит задачей развитие у пострадавшего навыков к самообслуживанию. Особенно сложно эти вопросы решаются у тяжелобольных. Для выполнения задач этого вида реабилитации применяют специальные приспособления, обучают пользованию самыми простыми бытовыми предметами.
Профессиональная реабилитация направлена на восстановление трудоспособности больных. В процессе трудотерапии пациенты не только получают трудовые навыки, но их еще и лечат трудом.
Труд отвлекает пострадавшего от мысли о болезни, ослабляет внимание к болевым ощущениям, что способствует восстановлению утраченных функций.
Снятие пластины остеосинтеза
После заживления перелома, удаление остеосинтеза является следующим шагом. Хотя имплант может и не приносить дискомфорт, тем не менее это инородное тело, которое стоит извлечь. Существуют причины в силу которых лучше удалять металлоконструкции, чем оставлять их в теле. Извлечение осуществляют путем оперативного вмешательства.
Причины для удаления металлоконструкций
Показания, по которым нужно удалять имплант:
- Заживление перелома после остеосинтеза.
- Ограничение подвижности сустава, рядом с которым установлена металлоконструкция. Например, пластина на голени вблизи голеностопного сустава.
- Низкое качество металла импланта. Металлоз возможен вследствие некачественного материала изделия.
- Смещение с места установки или повреждение металлоконструкций. При контрольной рентгенографии может обнаружится репозиция импланта или его повреждение, в таком случае проводится операция по его замене.
- Воспаление, связанное с имплантом в послеоперационный период.
- Желание удалить постоперационный рубец.
- Извлечение, обоснованное лечебной методологией остеосинтеза.
- Занятия спортом, сопряженного с нагрузками. Пластина может привести к травме или повторному перелому.
- Нахождение импланта вблизи сустава из-за возможного травмирования.
- Снятие позиционного болта на лодыжке спустя 6—8 недель после установки импланта в ноге.
- Установление пластины ребенку или подростку, т. к. будет мешать росту кости.
- Наличие остеопорза. Пациенты с таким заболеванием требуют особого подхода в установке, реабилитации и снятии металлоконструкций. Ввиду особенностей заболевания, имплант на нижней конечности увеличивает риск повторного перелома.
Вернуться к оглавлению
Сроки удаления пластины после остеосинтеза
Рекомендуется удаление металлоконструкций в период между 8 и 10 месяцами после операции. Извлечение импланта из плечевой кости происходит спустя 12 месяцев. К этому моменту костная ткань хорошо срастается, а сустав успевает разработаться. Опасения по поводу повторной операции и затягивание с ее проведением лишь осложнит процедуру в будущем. Со временем происходит процесс обрастания имплантов надкостницей, что и станет причиной усложнения хирургического вмешательства.
Операция по снятию металла проще и легче переносится, чем по установке при условии своевременного проведения.
Процедура снятия металлоконструкций
Операция по удалению имплантов является несложной, при условии их корректной установки. Удаление спиц происходит под местным обезболиванием, путем скусывания и выкручивания стержней. Пластины удаляют под общей, спинальной или местной анестезией. Затем рассекается кожа, зачастую в том же месте где и первый раз, и происходит выкручивание винтов, снятие пластины. При удалении штифта устанавливающегося в трубчатые кости, например остеосинтез голени при поперечном переломе, извлекается стержень и крепежный винт. Такая операция занимает порядка 30 минут.
Экстренное удаление
Причинами незамедлительного хирургического вмешательства являются:
- аллергическая реакция — отторжение импланта организмом;
- нарушение расположения металлоконструкций;
- образование ложного сустава;
- сильное нагноение;
- несращение перелома — отсутствие костной мозоли спустя длительный период.
Вернуться к оглавлению
Послеоперационный период
Реабилитация после снятия пластин протекает легче, чем при установке. Например при удалении импланта с голеностопного сустава будет ограничена подвижность 2 недели с ходьбой на костылях. Также врач может дать следующие назначения:
- физиотерапевтические процедуры;
- массаж;
- комплекс лечебной гимнастики;
- перевязки;
- снятие швов не ранее чем через 12 дней после вмешательства;
- сдача анализов мочи, крови;
- измерение давления;
- наблюдение у травматолога по месту жительства;
- прием антибиотиков, обезболивающих средств.
Ключом к успешной реабилитации являются постепенно нарастающие физические нагрузки. В случаях снятия металлоконструкций с суставов, например шурупа скрепляющего медиальную щиколотку, следует повторная разработка подвижности сочленения. Возможен повторный отек в более слабой форме, чем в первый раз. Физиотерапия играет главную роль в процессе возвращения к нормальной жизни.
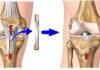
Остеосинтез кости бедра
Для обеспечения правильного сращивания расколотых костей бедра их фиксируют, выполняя остеосинтез бедренной кости. Процедура помогает обеспечить естественное положение восстанавливаемого после травмы сочленения, и обеспечивает быстрое заживление тканей, дает хороший прогноз на реабилитацию и восстановление двигательной функции. Манипуляция выполняется в больнице и требует высокой квалификации медперсонала.
Суть метода
Когда у пациентов в результате травмы, сопровождающейся переломом костей, образуются костные осколки и края берцовой кости расколоты неровно, для обеспечения их правильного сращивания применяют способ соединения раздробленной большеберцовой кости специальными шинами с пластинами, позволяющими зафиксировать поломанные кости в правильном положении и не допустить их сдвиг. Метод называется комбинированный остеосинтез, и имеет два варианта выполнения:
- Внутренний. Фиксирующие пластины устанавливаются непосредственно на кость бедра или в межкостное пространство. Нет частей шины, выступающих над телом.
- Наружный. Выполняется с помощью внешних аппаратов и приспособлений, в присутствии одного или двух больших костных осколков. Шина накладывается на поверхность бедра, в нее производится вкручивание специального трехлопастного шурупа, который скрепляет и фиксирует кости в нужном положении. Метод более травмоопасный и приводит к солидной кровопотере, повреждает мягкие ткани.
В 70% случаев при удачном исходе операции по остеосинтезу пациент почти полностью восстанавливает двигательную функцию бедра и колена.
Особенности проведения процедуры
Когда показана?
Процедура по фиксации осколков костей пластиной возможна при ряде условий, среди них выделяют отсутствие текущего гнойно-воспалительного процесса тканей в месте фиксации и риска кровотечений, а также присутствие перелома нижней части бедренной кости. Операция выполняется только при условии изолированных переломов бедренных мыщелков. При множественных травмах остеосинтезу подвергается малая и большая берцовая кость в случае, когда их осколки угрожают другим органам пациента. При обычных переломах и отсутствии негативных факторов манипуляция выполняется в штатном режиме.
Пластины для процедуры
Для выполнения операции используют различные виды шин и штифтов, гвоздей. Подобрать пластины и метод стягивания костей должен опытный хирург. В стандартных случаях используют интрамедуллярный бедренный гвоздь S2, имеющий максимально широкий набор возможности по подстройке под анатомию травмы и не отторгаемый тканями организма.
Проведение манипуляций
Операция при стандартных травмах не относится к числу очень сложных. Манипуляции производятся в положении лежа. Порядок проведения:
- Травмированная конечность кладется на операционный стол в свободном положении, колено сгибается под угол 60 градусов.
- Фиксация бедра и доставка к нему частей иммобилизационной шины с гвоздями производится через коленную область.
- Вкручивание и выкручивание гвоздей осуществляется хирургом в зависимости от положения осколков.
- После процедуры нога промывается от слизи и крови, разрезы зашиваются.
Вернуться к оглавлению
Осложнения остеосинтеза бедренной кости
Жировая эмболия является одним из наиболее частых негативных последствий остеосинтеза. Заболевание, вызванное переизбытком жировых частиц в крови, приводит к судорогам, потере ориентации в пространстве, обморокам, нарушениям функционирования ЦНС. Эмболические осложнения, затрагивающие большой круг кровообращения, могут присутствовать с посттравматическим шоком. В этом случае у пациента будет нарушена координация движений и реакция на раздражители, появятся симптомы, сходные с проявлениями инсульта. Диагностировать эмболию должен общий анализ крови. Среди других негативных последствий остеосинтеза выделяют:
- воспаление и контрактуру суставов;
- остеомиелит;
- фантомные боли.
Вернуться к оглавлению
Реабилитация после операции
При изолированной бедренной травме реабилитация в послеоперационный период не предполагает полную иммобилизацию. Пациент может передвигаться с помощью костылей и ходунков в объеме, не вызывающем болевой синдром. Период восстановления костей колеблется в диапазоне от 4 месяцев до полугода. Увеличение двигательной нагрузки должно быть постепенным и сопровождаться медикаментозным курсом, направленным на скорейшее заживление тканей и предотвращение возникновения воспалительных процессов в них. График реабилитации рассчитывается исходя из следующих показателей:
- Личные ощущения пациента (характер боли, комфортность движения конечностью).
- Внешние терапевтические осмотры и пальпация травмированной области (присутствие опухоли, гематом, болевого синдрома).
- Рентгенография. Дает оценку деформации фиксирующих шин, правильности оси скрепления, нормальному сращиванию костных осколков.
После того как произойдет сращение костей и будут сняты шины, больному подберут реабилитационный курс, направленный на восстановление полноты двигательной функции. Рекомендованы занятия в кабинете ЛФК, поддерживающая физиотерапия, медикаментозная терапия и народные средства. Необходимы регулярные осмотры у врача, и обращение в больницу при малейших подозрениях на боли, опухоли и трещины в костях.
Противопоказания
Выполнение операции по соединению осколков костей методом остеосинтеза возможно не для всех. Процедура не рекомендована в младенческом и старческом возрасте. Есть ряд случаев, когда к пациенту не может применяться эта методика ввиду его текущего состояния. Противопоказанием к оперированию является кома, непереносимость наркоза, а также ряд заболеваний, затрагивающих костную структуру и жизненно важные системы организма:
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
- последняя стадия остеопороза, когда кости пористые и не выдержат вкручивание винтов;
- хронические патологии сердечно-сосудистой системы;
- тяжелые формы заболеваний нервной системы;
- воспаления и инфекции в месте операции.
Чтобы определить, есть ли противопоказания и факторы риска, больной проходит полное предоперационное обследование, включающее сдачу развернутых анализов, рентгенографию, компьютерную томографию, МРТ и УЗИ. Отдельно проводятся тесты на совместимость и переносимость наркоза. Перед операцией пациент подписывает согласие на проведение операции.
Реабилитация больных после остеосинтеза
Реабилитация больных включает применение (одновременно или последовательно) восстановительных хирургических операций, лечебной физкультуры, физиотерапии, трудотерапии, направленных на быстрое восстановление здоровья пострадавшего, анатомического строения и функции поврежденной конечности.
Целью реабилитации является адаптация больного к выполнению своих прежних служебных обязанностей; реадаптация — служба на прежнем месте, но с изменениями условий труда, с пониженной физической нагрузкой, в специальности, близкой к прежней. При невозможности реализации этих положений проводят переквалификацию больного для работы в другой специальности.
Принципы реабилитации:
1) реабилитация начинается как можно раньше и является составной частью лечебного процесса;
2) восстановительное лечение провопят «комплексно и непрерывно;
3) реабилитация предусматривает индивидуальный подход к больному, но с обязательным его участием в коллективных мероприятиях.
Различают 3 основных вида реабилитации: медицинская, социальная (или бытовая) и профессиональная.
Просмотр полной версии : Реабилитация после остеосинтеза м/берцовой кости
Я с трудом могу представить себе, как в малоберцовую кость можно ввести 9 мм штифт.
А я не представляю как можно вести больного на скелетном вытяжении 2 недели при переломе малоберцовой кости. Очевидно, имеет место перелом большеберцовой или обеих костей голени?
Перелом был явно большеберцовой кости, не надо дезинформировать.
Употребляю Остеогенон по 2 таб 2 раза в день, кальций Д3 никомед по 1 таб. 2 раза в день, траумель по 1 таб. под язык 3 раза в день и Флебодия 600 по 1 таб. в день.
Это лишнее в любом случае.
1. Когда мне можно сменить костыли на трость?[/B][/B](сколько надо что бы нога выдерживала нагрузки из моих 108 кг)
Не ранее 2 мес., и в любом случае после контрольной рентгенографии.
2. Может быть можно обойтись без чулка?
Может быть. Посоветуйтесь с сосудистым хирургом. Если он не настаивает — то и не пользуйтесь.
3. Нужно ли принимать все эти медикаменты в течении 3 месяцев как мне сказали?
точно помню что там было написано перелом малоберцовой кости:)
Дело стоит того, чтобы вникнуть в детали чуть более глубоко. При выписке обычно пациенту дают справку с диагнозом и указанием, когда и что сделано, и что далее рекомендуется. Если дали — лучше с ней ознакомиться, если не дали — то напомнить.
Не ранее 2 мес., и в любом случае после контрольной рентгенографии.
Гы, интересно а зачем же тогда блокируемый гвоздь, если при этом нельзя ходить два месяца?
А вот на счет контрольной рентгенографии согласен, только лишь сделав снимки можно будет понять что можно делать, а что нельзя.
я не понял, Вам что — из Киева везли один штифт и три-четыре шурупа заранее известных размеров? Чтоб вбить и заблокировать штифт, надо 1) иметь комплект инструментов ТОЙ ЖЕ САМОЙ КОМПАНИИ — разные производители невзаимозаменяемы, 2) иметь штифты хотя бы предполагаемого размера, на размер больше и меньше ( до операции измерять точно очень сложно) 3) иметь шурупы ВСЕХ размеров — до того. как просверлишь отверстие, знать длину шурупа невозможно
А после операции все «излишки» что, назад в Киев увезли? 🙂
У нас бывает и хуже, ещё и развертки не всегда дают.
Гы, интересно а зачем же тогда блокируемый гвоздь, если при этом нельзя ходить два месяца?
Ходить можно со следующего дня после операции, но надо ограничить нагрузку как минимум до 2 мес., а точнее до уверенных рентгенологических проявлений сращения. Пациент пишет о массе тела более 100 кг и гвоздике 9 мм. Запирающие винты в таких условиях при нагрузке на ногу долго не продержатся.
Гы, интересно а зачем же тогда блокируемый гвоздь, если при этом нельзя ходить два месяца?
.
Лично я могу себе представить массу вариантов, когда после гвоздя я бы не позволил больному нагpужать ногу 2 месяца. Например — если бы я изначально «гвоздевал» перелом больному с нижней третью голени из соседней темы.
технологически правильно(рассверлить канал, подобрать больший диаметр гвоздя, синтезировать малоберцовую кость), то можно было бы дать нагрузку уже к кноцу 4 недели, разве я не прав?
При использовании запирающих винтом диаметром >5 мм мы нагрузку не ограничиваем сразу. Малоберцовую есть смысл синтезировать для восстановления вилки сустава.
т.е. если я правильно ВАс понял, оперция проведена не качественно?
Все сделано хорошо, не волнуйтесь.
т.е. если я правильно ВАс понял, оперция проведена не качественно?
Всё сделано достойно, срастётся. Единственное, кому постучал по рукам это рентгенлаборанты. Снимки безобразные.
P.s. Таки это мегаберцовая кость 🙂
В хороших странах, где фарм компаниям не так-то просто фальсифицировать данные исследований 🙂 есть милая традиция проводить т.н. двойные слепые рандомизированные исследования. Это означает, что все больные НАУГАД ( методом орел-решка) делятся на 2 группы, потом им всем дают таблетки одинаковой формы, цвета и вкуса. Только у тех , кто в группе «орел» — в таблетках есть лекарство, а в «решке» — нет, чистая глина или из чего они там , таблетки-то, делаются. Причем, если исследование «двойное слепое», то о том, в какой группе лекарство есть , а в какой нет – не знает даже врач ( чтоб его субъективная интерпретация не влияла на трактовку результатов). Так вот, такие исследования показали, что прием препаратов типа остеогенона на скорость сращения не влияет никак ( что бы там не писала PIERRE FABRE MEDICAMENT PRODUCTION , ранее известная как Plantes & Industrie, в аннотации)
Траумель же вообще – гомеопатическое средство. Постсоветское пространство – удивительнейшая часть нашей планеты, где врачи в больнице назначают гомеопатические перпараты, и их никто не бъет по голове. К гомеопатии , на мой взгляд, врачи обязаны относиться примерно, как к уринотерапии или утреннему чтению мантр – можно советовать своим знакомым за бутылкой пива сколько угодно, но за выписывание подобного препарата на приеме в поликлинике неплохо было бы отбирать дипломы :). Нравится гомеопатия – лечи больных, сколько угодно, только не надо при этом называть себя врачем и занимать место в минздравовсом учреждении …
Спасибо,вот теперь даже самовнушение не поможет 🙂 А Кальций Д3 никомед стоит хоть попить или тоже не надо?
Все, что надо — уже сказали, в частности, движения надо разрабатывать. Все, что не сказали — не надо.
Доброго времени суток! Прошу тех кто сможет дать мне консультацию после новых снимков, т.к. сегодня просто не хватило мочи достоятся в очередь к травматологу по месту жительства(такое впечатление, что вчера перебили и переломали весь город-30 человек очередь в кабинет). Снимки сделаны сегодня спустя 5 недель после операции. Скажите можно мне уже передвигаться без гостылей с палочкой. И еще один вопрос, у меня если и есть какието неприятные ощущения в ноге(болью это назвать наверное не правильно) так это не в местах перелома, а в колене и чуть ниже колена, это так и должно быть?
С нетерпением жду ответа-очень хочется побыстрее ходить без костылей.
[Ссылки могут видеть только зарегистрированные и активированные пользователи]
[Ссылки могут видеть только зарегистрированные и активированные пользователи]
резкая боль чуть ниже колена на месте введения штифта. боль появилась с тех пор как стал давать большую нагрузку на ногу.
Может быть связано с доступом и раздражением сухожилия 4-главой мышцы. Пройдет со временем.
неужели придется делать еще одну операцию и удалять штифт чтобы ходить? или так должно быть?
«Удалять штифт, чтобы ходить» не приходится. Есть смысл удалить сейчас один из верхних винтов, чтобы отпереть гвоздь.
совершенно не обязательно) выступает из кости и раздражает сухожилье надколенника ( Алекс описался, это не сухожилье четырехглавой мышцы бедра). Это. в общем-то, техническая ошибка
Связка надколенника и есть сухожилие 4-главой мышцы, надколенник в нем — сесамовидная косточка. В общем, ничего особенно «противоположного» не видно, боль спереди в области колена после таких операций не редкость, причин для нее много, но прогноз благоприятный.
2 «Динамизация», или удаление одного из шурупов с целью увеличить нагрузку на место перелома — метод вполне законный, практикуемый многими хирургами. но совершенно не обязательный. Я большинству своих больных
Я не про вообще, а именно про эти снимки. При такой картине к 2 мес. мы бы динамизацию сделали. Если видны явные признаки периостальной спайки, межотломкового диастаза нет — не делаем.
Мне продолжать попытки ходить «через боль» или нет?
В отношении переносимости нагрузки время работает на Вас, не спешите, нагружайте в пределах терпимого. В этом отношении нет никакой необходимости себя, любимого, мучить. В ближайшие недели возможность нагружать ногу будет увеличиваться. Пока остается хромота, нужны костыли или трость.
Разве бывает нагноение без температуры и с хорошим самочувствием?
Давайте раньше времени не будем пугаться и нервничать. Вероятность такого поворота очень невелика. Но могут быть и другие проблемы. Давайте дождемся снимка. Надо, чтобы была захвачена вся голень, с коленным и голеностопным суставами. Если на одной пленке не входит, пусть сделают два снимка.
крови, здесь не привожу, т.к. все показатели в норме. Посмотрите снимки, что там не так?
Перелом сросся. Признаков инфекции не видно. Стоило мес.4-5 назад удалить самый верхний винт. Уже, наверно, не надо,срослось и так. Если будут и дальше жалобы на боль, можно через несколько месяцев попроситься на удаление.
Уважаемые коллеги! ПОзвольте спросить совета, обусловленного небольшим опытом БИОС. К сожалению, снимки на работе
Лучше все-таки со снимками. Можно и на ортфорум закинуть. А так, в общем — если срастается, можно не трогать. Если убирать — то из более длинного отломка.
На удаление чего простите?
Верхнего (т.н. статического) винта.
Если все так хорошо, откуда боли . все у меня ок и так должно быть?
Не то чтобы должно. Но может. После тяжелых повреждений крупных костей какие-то жалобы могут оставаться и спустя многие годы. На сегодня все, что можно сказать заочно — перелом сросся с правильной длиной и осью. Это уже немало. Со временем проблемы будут уменьшаться.
Спасибо, что отвечаете. Еще один вопрос- не может быть причиной болей избыточная костная мозоль(так в заключении написала врач-рентгенолог)?
Нет. Тем более, она не избыточная, а совершенно обычная.
Большое Вам спасибо за консультацию. Если решусь удалять верхний винт приеду в Екатеринбург:ab::ab::humour:
Принципы реабилитации больных с переломами плечевой кости после оперативного лечения
Несмотря на широкое применение высокотехнологичных методов остеосинтеза переломов диафиза плечевой кости, функциональные результаты лечения оказываются неудовлетворительными у 3,3-45% больных. Экспериментальные биомеханические исследования доказывают, что существующие современные методы оперативного лечения переломов диафиза плечевой кости способны обеспечить достаточную стабильность для врастания перелома и функционального ведения пациента в раннем послеоперационном периоде. Функциональный результат, а значит. и качество жизни пациента сегодня зависят не столько от выбранного способа металлоостеосинтеза, сколько от правильной организации и педантичности исполнения индивидуально подобранного реабилитационного алгоритма.
Цель работы. Оценить результаты предложенной комплексной реабилитации больных с переломами диафиза плечевой кости после погружного металлоостеосинтеза.
За период с 2005 по 2009 год нами наблюдаюсь 35 пациентов с переломами диафиза плечевой кости (женщин — 14 (40 %), мужчин — 21 (60 %)) в возрасте от 19 до 65 лет. Согласно универсальной классификации переломов АО распределились следующим образом: тип 12А — 19 (54,3 %), тип 12В — 11 (31,4%), тип 12С — 5 (14,3%). Все переломы носили закрытый характер. Попытки закрытой репозиции во всех наблюдения оказались безуспешными.
В 31 наблюдении выполнена открытая репозиция, накостный остеосинтез пластиной с угловой стабильностью. При переломах в верхней и средней трети применяли переднебоковой, а на уровне нижней трети диафиза — задний срединный доступы. С 2009 года в клинике успешно внедряется метод закрытого интрамедуллярного остеосинтеза плечевой кости. В 2 случаях выполнен остеосинтез перелома верхней трети плечевой кости штифтом серии «Эксперт», в 2 — блокируемым штифтом UHN. Достигнутая жесткость фиксации позволила не применять дополнительной жесткой внешней иммобилизации и начать активные реабилитационные мероприятия уже на 2-й день после операции.
Реабилитационная программа включала следующие основные позиции: контроль болевого синдрома и асептического воспаления в зоне хирургического вмешательства, что достигалось применением анальгетиков, нестероидных противовоспалительных препаратов, временной съемной мягкой иммобилизации, локальной гипотермией, фоно- и электрофорезом и другими методами физиотерапевтического лечения; заживление послеоперационной раны, улучшение состояния мягких тканей конечности достигалось путем назначения массажа (не ранее 2-й недели) и электромиостимуляции; восстановление нормального вертикального положения тела в максимально ранние сроки, что особенно трудно у больных с политравмой, множественными повреждениями сегментов конечностей и повреждением костей таза; восстановление функции и силы мышц, кинематики суставов верхней конечности путем мягкого и плавного восстановления объема движений в суставах верхней конечности под наблюдением врача-функционалиста.
Общеукрепляющие упражнения для неповрежденных сегментов сочетали со специальными упражнениями для суставов травмированной конечности. ЛФК поврежденной конечности начинали с первого дня с активных движений в пальцах кисти (функция захвата), лучезапястном суставе (сгибание и разгибание). Одновременно обучали больного изометрическим упражнениям для мышц предплечья, плеча и надплечья. Скорость изучения и возможности нейромышечного контроля у пациентов разная, в связи с этим стремились к постепенному непрерывному прогрессу без критических нагрузок. Считаем, что лучше участить количество упражнений, чем перегрузить группы мышц. Со 2-5-го дня начинали активные движения сгибания и разгибания в локтевом суставе. Вначале осуществляли пассивную разработку движений в плечевом суставе с постепенным расширением активного участия пациента. С 4-7-го дня начинали осторожные активные движения в плечевом суставе с малой амплитудой под субъективным контролем пациента. Через 2-3 недели назначали активное отведение плеча в плоскости лопатки, сгибание кпереди и ротацию кнаружи в положении аддукции.
В послеоперационном периоде у всех пациентов раны зажили без инфекционных осложнений, случаев повреждения лучевого нерва не отмечено. Оценка ранних и поздних результатов лечения осуществлялась у всех пациентов в течение 6-10 месяцев. Функциональный исход по шкале UCLA end-result score (по Н. Ellman и соавт., 1986) признан хорошим у 32 (91,4 %) пациентов, удовлетворительным — у 2 (5,7 %) и неудовлетворительным — у 1 (2,9 %) пациента. Неудовлетворительный исход был вызван переломом пластины в результате повторной травмы, что потребовало выполнения реостеосинтеза. Удовлетворительные результаты были обусловлены развитием умеренной болезненной контрактуры плечевого сустава после остеосинтеза пластиной и интрамедуллярного остеосинтеза штифтом UHN (активное отведение и сгибания в плечевом суставе в объеме 70-90°). На фоне повторных курсов консервативного лечения, активной длительной комплексной реабилитации все пациенты вернулись к своей трудовой деятельности.
Важным для благоприятного исхода любого стабильно-функционального оперативного лечения является соблюдение принципа индивидуального подхода, с предложением наиболее рационального алгоритма реабилитации в каждом конкретном случае, с широким привлечением физиотерапевта, реабилитолога и других необходимых специалистов.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
С. В. Арзуманов, А. Э. Апагуни, А. А. Воротников, А. Ю. Власов
Кафедра травматологии, ортопедии и ВПХ ГОУ В ПО «Ставропольская государственная медицинская академия», МУЗ «Городская клиническая больница № 4 г. Ставрополя»
Источники
-
Севастьянов, В. И. Биосовместимые материалы. Учебное пособие. Гриф УМО по классическому университетскому образованию / В. И. Севастьянов. — М. : Медицинское Информационное Агентство (МИА), 2011. — 943 c. -
Петросян, О. А. Массаж при остеохондрозе / О. А. Петросян. — М. : Вече, 2003. — 176 c. -
Бебнева, Ю. В. Ревматизм, артрит, артроз / Ю. В. Бебнева. — Москва: ИЛ, 2008. — 256 c.


.jpg)