Содержание
- 1 Мышцы участвующие в разгибании стопы в голеностопном суставе
- 2 Разгибание голеностопного сустава
- 3 Мышцы, производящие движения в коленном, голеностопном суставах и суставах стопы.
- 4 Разгибание голеностопного сустава
- 5 ГОЛЕНОСТОПНЫЙ СУСТАВ
- 6 Стопа, голеностопный сустав и голень
- 7 Переднезадняя стабильность голеностопного сустава и факторы, ограничивающие сгибание и разгибание
Мышцы участвующие в разгибании стопы в голеностопном суставе
Обзор болезни артроз голеностопного сустава: причины, симптомы и лечение
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
- Семь причин артроза голеностопного сустава
- Стадии развития и симптомы
- Традиционное и народное лечение
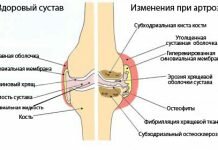
Артроз голеностопного сустава – это постепенно развивающееся, хроническое поражение суставного хряща, при котором хрящ истончается и разрушается. На поздних стадиях недуг приводит к полному нарушению функции голеностопа.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В начале развития болезни симптомы незначительные, непостоянные, практически не беспокоят больного. А не поздних этапах может даже наступить инвалидность, когда человек не сможет ходить.
При патологии происходит поэтапное разрушение хрящевой поверхности сустава: болезнь начинается с уменьшения выработки синовиальной жидкости, которая питает и смазывает хрящ, и заканчивается его истиранием и зарастанием суставной полости. Начавшийся артроз голеностопа, к сожалению, необратим, но замедлить его развитие так, чтобы он никогда не заставил вас сесть в инвалидное кресло, а вы вели полноценный образ жизни – вполне возможно.
Читайте далее обзор болезни: причины, характерные симптомы болезни. К какому врачу идти, и что он может назначить?
Семь причин возникновения артроза голеностопа
Семь главных причин болезни:
Стадии развития и симптомы
От первых симптомов до завершающей стадии болезни (полной неподвижности сустава) проходит много лет. Сколько именно – зависит от изначального состояния организма, времени начала лечения и адекватности проводимой терапии. Вовремя начатое лечение способно «заморозить» артроз голеностопного сустава на одной из ранних стадий, пока хрящ еще не разрушен и может выполнять свои функции.
Первая стадия артроза не слишком беспокоит больного. Единственные симптомы – это кратковременная утренняя скованность в ногах (не дольше 15 минут), а также боли в голеностопных суставах и утомляемость ног при прохождении дистанции более километра. Сгибания и разгибания стопы могут сопровождаться хрустом.
Рентгенограмма сустава на 1-й стадии артроза не показывает патологических изменений, но процесс разрушения хряща уже идет. Лечение, начатое в этот период, дает наилучшие результаты.
На второй стадии начальные симптомы усиливаются. Утренняя скованность длится от 30 минут и сопровождается хромотой. Появляются стартовые боли в начале ходьбы. Расстояние, которое человек преодолевает без болевых ощущений и усталости в ногах, составляет менее 1 км. При движениях в голеностопах слышен отчетливый хруст.
На рентгеновском снимке определяются остеофиты – разрастания костной ткани по краям суставной щели, а также сближение концов костей, образующих сустав (эпифизов). Лечение без оперативного вмешательства все еще возможно, но оно будет более долгим и затратным.
На этой стадии артроз голеностопного сустава проявляются максимально ярко. Боль возникает не только при ходьбе, но и при любом движении в голеностопе, а также в покое. Больные вынуждены постоянно принимать обезболивающее, без которого не могут уснуть. Самостоятельное передвижение сильно ограничено либо возможно только с помощью костылей. Суставы заметно деформированы и увеличены в объеме. К голеностопному артрозу присоединяется воспаление, мышцы голени постепенно атрофируются.
На рентгенограмме определятся сильное сужение суставной щели и уплощение поверхностей образующих ее костей, выраженные разрастания остеофитов, иногда – подвывих (смещение эпифизов костей относительно их правильного положения). Лечение – исключительно хирургическое. Консервативная терапия в этот период направлена только на облегчение страданий больного – уменьшения боли и снятие воспаления.
На четвертой, последней стадии артроза голеностопного сустава, которая неизбежно развивается при отсутствии адекватного лечения в начале болезни, симптомы затихают. Боли проходят, однако объем движений в голеностопах уменьшается настолько, что ходьба становится невозможной. Хрящи на этой стадии практически полностью разрушены, а суставные поверхности костей сращены между собой.
Рентгенограмма показывает частичное или полное зарастание суставной щели. Лечение – такое же, как на третьей стадии.
Традиционное и народное лечение
Все методы терапии этого недуга направлены на:
С чего начинать?
При подозрении на артроз голеностопного сустава не тяните с визитом к врачу. Обращайтесь к терапевту или к узкому специалисту – ревматологу. Игнорировать начальные симптомы, а тем более заниматься самолечением до постановки диагноза – это пойти по дороге, которая ведет к инвалидности. Помните, что тяжелые формы артроза никогда не возникают внезапно. Им всегда предшествуют стадии, когда патологический процесс можно остановить.
Что назначит врач?
Лечение голеностопного артроза – это комплекс мер, которые воздействуют на все звенья патологического процесса.
Лечебная физкультура
Выполняйте этот комплекс упражнений ежедневно, и уже через 1–2 недели вы почувствуете облегчение.
(если таблица видна не полностью – листайте ее вправо)
Диета при избыточном весе
Чем выше масса тела, тем тяжелее протекает артроз голеностопного сустава и тем хуже он поддается лечению. Диетотерапия при артрозе ног направлена на нормализацию веса и обмена веществ.
Исключите из рациона высококалорийные продукты, особенно жирное мясо, колбасы и фастфуд. Вместо этого старайтесь есть зеленые овощи, блюда из круп, особенно с отрубями (овес, бурый рис), куриные и перепелиные яйца, птицу, морскую рыбу, кисломолочные продукты, печеный картофель.
Средства народной медицины
Из того что предлагает при артрозе голеностопного сустава народная медицина, наилучший эффект дают компрессы из консервированной желчи и бишофита курсами от недели до месяца.
Как сделать компресс: пропитайте марлю, свернутую в 4 слоя, лечебной жидкостью, приложите ее к суставу, сверху обмотайте слоем пищевой пленки и зафиксируйте бинтом. Снимите повязку через 7–8 часов, сполосните ногу водой и смажьте кремом. Повторяйте, пока не почувствуете облегчение.
Разгибание голеностопного сустава
Эти три движения происходят из горизонтальной, сагиттальной и фронтальной плоскости.
Так как оси движения трехплоскостных суставов наклонены, пересекая все три оси тела (сагиттальную, фронтальную и горизонтальную), то движение отведения, тыльного сгибания и эверсии происходят одновременно (фото 2, Р).
Супинация — это трехплоскостное движение, включающее приведение, подошвенное сгибание и инверсия (фото 2, S).
Супинация и пронация, описанные выше, происходят в открытой кинетической цепи.
Root и др. описывают это движение в открытой кинетической цепи, наблюдая за пяточной костью в НЕнагруженном положении.
Функциональная биомеханика стопы и голеностопного сустава очень важны именно в нагруженном положении или в закрытой кинетической цепи.
60% цикла шага — это нагрузка на ногу и описывается как «период опоры».
Супинация и пронация происходят в определенных точках опоры, чтобы помочь движению, стабилизировать суставы и снизить нагрузку на стопу и нижнюю конечность.
Root и др. идентифицировали 5 трехплоскостных суставов, которые позволяют происходить пронации и супинации.
Трепхплоскостные суставы включают в себя голеностопный, подтаранный, поперечный,
первый луч (клиновидно-плюсневый сустав), пятый луч (пятый предплюсне-плюсневый сустав).
Пронация происходит в фазу опоры шагового цикла для амортизации удара во время ходьбы, сохранения равновесия, при изменениях рельефа местности.
С момента касания пяткой до момента касания большим пальцем на стопу и нижнюю конечность воздействуют 4 основные силы, требующие смягчения.
При касании пятки 80% веса тела приходится на пяточную кость, образуется вертикальная к земле сила. Кость – это специальная соединительная ткань, предназначенная для снижения силы компрессии. Расположение большеберцовой, таранной и пяточной кости в момент касания пятки играет важную роль в безопасном распределении вертикальной компрессии.
Распределение компрессии весовой нагрузки с момента касания пяткой до касания большим пальцем происходит между пяточной и плюсневыми костями. Кости плюсны и предплюсны находятся под взаимным давлением подобно арке каменной кладки.
Средняя часть стопы во время фазы опоры не несет на себе веса. Есть также передняя поперечная сила сдвига большеберцовой и таранной кости. Она смягчается в большей степени икроножной/камбаловидной мышечными группами. Mann описывает медиальный сдвиг в стопе как следствие внутренней ротации нижней конечности.
Подтаранный сустав, состоящий из таранной и пяточной костей, отвечает на внутреннюю ротацию и медиальный сдвиг латеральным смещением или вальгусом пяточной кости.
Таранная кость двигается в медальном направлении (подошвенная поверхность совершает флексию и приведение), чтобы полностью совпадать с медиальной суставной фасеткой пяточной кости. Эта медиальная суставная поверхность сформирована медиальным отростком пяточной кости, называемым опорой таранной кости.
Поэтому когда задняя часть пяточной кости идет латерально, медиальный отросток пяточной кости уходит в латеральном направлении вместе с таранной костью (фото 3). Данная ротация таранной и пяточной костей была описана как преобразователь крутящего момента нижней конечности.
Фото 3. Пронация в закрытой кинетической цепи.
А. Подтаранный сустав и талокруральный сустав (голеностопный сустав). Вид спереди
В. Подтаранный сустав и талокруральный сустав (голеностопный сустав). Вид сзади
1. Пяточно/кубовидная артикуляция
2. Таранно-ладьевидная артикуляция
3. Опора таранной кости
4. Пяточная кость
5. Таранная кость
6. Большеберцовая кость
7. Малоберцовая кость
Передвижение – последовательность ротаций, начинающихся в поясничном отделе позвоночника, которые перемещают тело в пространстве. Ротации большой и малой берцовых костей в горизонтальной плоскости передаются и уменьшаются в подтаранном суставе. В фазу опоры шагового цикла ротация стопы не происходит.
Большеберцовая кость вращается внутрь во время касания пяткой, таранная кость следует за ней, что приводит к пронации подтаранного сустава или вальгусу (эверсии) пятки (фото 3).
Ротации нижней конечности в горизонтальной плоскости преобразуются в трехплоскостные движения пронации и супинации.
Поперечный сустав предплюсны, состоящий из таранно-ладьевидного и пяточно-кубовидного суставов, становится мобильным при пронации подтаранного сустава.
Кубовидная и ладьевидная кости выстраиваются более параллельно, позволяя переднему отделу стопы превратиться в «мешок с костями». Передний отдел становится эффективным и мобильным адаптером к изменениям поверхности, тем самым облегчая нахождение равновесия. Именно в области плюсны мы можем наблюдать снижение и увеличение медиальной арки.
Подводя итог вышесказанному, можно сказать, что на стопу и нижнюю конечность от момента удара пяткой до касания носком действует множество сил, из которых мы рассмотрели компрессию, ротацию, передний и медиальный сдвиги. Нормальная пронация играет важную роль в смягчении этих сил. Эта пассивная активность в закрытой кинетической цепи возникает вследствие внутренней ротации нижней конечности и силы медиального сдвига. Пронация инициируется в момент касания пятки и контролируется эксцентрическим сокращением супинаторов. С момента касания пяткой до момента касания носком активными являются следующие 3 мышцы: передняя большеберцовая, длинный разгибатель пальцев, длинный разгибатель большого пальца.
Супинация происходит в конце фазы опоры шагового цикла.
Это позволяет наружным мышцам эффективно функционировать и создает надежный рычаг для отталкивания. Этот жесткий рычаг формируется за счет фиксации костей стопы и голеностопа.
Зафиксированная позиция плюсны и предплюсны способствует установлению блоковой системы мышц. Правильная работа некоторых наружных мышц зависит от костных рычагов. Например, длинная малоберцовая мышца во время толчка стабилизирует первый луч. Способность этой мышцы совершать данное движение зависит от кубовидного блока (кубовидная кость в качестве ролика).
Фото 4. Кубовидный блок (cuboid pulley).
А и F представляют векторы действия длинной малоберцовой мышцы.
А. Вектор отведения;
F. Вектор подошвенного сокращения;
P. Сухожилие длинной малоберцовой мышцы;
1. Кубовидная кость;
2. Клиновидный кости;
3. Таранная кость;
4. Малоберцовая кость;
5. Большеберцовая кость.
Супинация стопы является результатом нескольких механизмов. Сначала в подфазу середины опоры (касание носком и толчок) активность наружных мышц инициализирует супинацию.
Исследования электромиографии показали, что в подфазу середины опоры увеличивается активность икроножной/камбаловидной мышц, задней большеберцовой, длинного сгибателя большого пальца и длинного сгибателя пальцев. Mann и Inman при помощи исследований электромиографии продемонстрировали важность глубоких мышц, участвующих в касании носком/отталкивании. Мышца, отводящая мизинец стопы; короткий сгибатель пальцев; короткий сгибатель большого пальца; короткая головка мышцы, отводящей большой палец; межкостные мышцы и короткий разгибатель пальцев важны для стабилизации плюсневого сустава во время последних 50% фазы опоры.
Второй фактор, влияющий на супинацию – это наружная ротация нижней конечности. Контралатеральная конечность, раскачиваясь вперед мимо опорной конечности, создает силу наружной ротации. Она обуславливает латеральную силу сдвига в стопе, приводящую к супинации. Подтаранный сустав инициирует супинацию инверсией пятки. Таранная кость перемещается в латеральную позицию (абдукция и дорсифлексия) через медиальный отросток пяточной кости. Плюсневый сустав в момент супинации подтаранного сустава блокируется. Механизм блокировки срабатывает тогда, когда кубовидная и ладьевидная кости оказываются перпендикулярными друг другу. Кости становятся прочными рычагами для более эффективной работы длинной малоберцовой и задней большеберцовой мышц. Таким образом, синергическое сокращение этих двух мышечных групп стабилизирует средний отдел стопы и первый луч (кубовидного блока). Стабилизация первого луча обеспечивает хорошее выравнивание первого плюснефалангового сустава и надежный рычаг для отталкивания.
Третий фактор, влияющий на супинацию – мобильность первого плюснефалангового сустава. Разгибание этого сустава обуславливает повышенное натяжение подошвенного апоневроза, способствующего супинации подтаранного сустава. Этот механизм описывался ранее как «Эффект лебедки». Для включения этого механизма в норме требуется 60-70º пассивной дорсифлексии плюснефалангового сустава.
Фото 5. Закрытая кинетическая цепь супинации
А. Вид подтаранного и голеностопного суставов спереди;
В. Вид сзади.
1. Пяточный/кубовидный сустав;
2. Таранный/ладьевидный суставы;
3. Опора таранной кости;
4. Пяточная кость;
5. Таранная кость;
6. Большеберцовая кость;
7. Малоберцовая кость.
Мышцы, производящие движения в коленном, голеностопном суставах и суставах стопы.
В коленном суставе возможны, главным образом, сгибание и разгибание голени, а также супинация и пронация, но при участии большемалоберцовых суставов.
Сгибание голени осуществляют мышцы расположенные сзади коленного сустава или, которые крепятся там: двуглавая мышца бедра, полусухожильная, полуперепончатая, портняжная, нежная, икроножная мышца и подколенная мышца.
Разгибание голени производит: четырехглавая мышца бедра.
В пронации голени участвуют мышцы, расположенные сзади коленного сустава: полусухожильная, полуперепончатая, портняжная, нежная, внутренняя головка икроножной мышцы и подколенная мышца.
В супинации участвуют двуглавая мышца бедра и наружная головка икроножной мышцы.
В голеностопном суставевозможны сгибание и разгибание, приведение и отведение стопы, а также пронация и супинация.
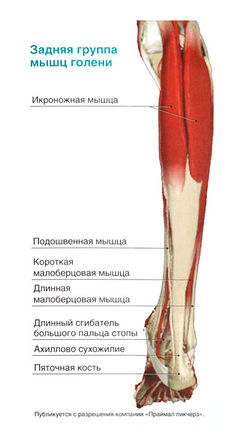
Сгибание стопы осуществляют: трехглавая мышца голени, подошвенная мышца, задняя большеберцовая мышца, длинный сгибатель большого пальца, длинный сгибатель пальцев, длинная малоберцовая мышца, короткая малоберцовая мышца.
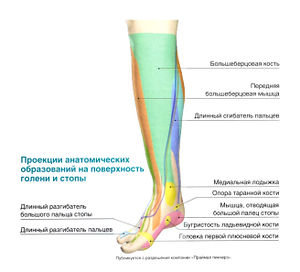
Разгибание стопы осуществляют передняя большеберцовая мышца, длинный разгибатель пальцев, длинный разгибатель большого пальца.
Приведение стопы осуществляется одновременным сокращением передней и задней большеберцовых мышц. Эти же мышцы осуществляют незначительную супинацию стопы.
Отведение стопы осуществляется малой и большой малоберцовыми мышцами. Они же осуществляют пронацию.
Движения пальцев стопыосуществляют три группы мышц: мышцы большого пальца стопы, мышцы мизинца стопы и средняя группа мышц.
Дата добавления: 2015-05-13 ; просмотров: 3766 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Разгибание голеностопного сустава
Суста́вы — (articulationes; синоним сочленения) подвижные соединения костей скелета, которые участвуют в перемещении отдельных костных рычагов относительно друг друга, в локомоции (передвижении) тела в пространстве и сохранении его положения. Различают… … Медицинская энциклопедия
Инсульт — I Инсульт Инсульт (позднелат. insultus приступ) острое нарушение мозгового кровообращения, вызывающее развитие стойкой (сохраняющейся более 24 ч) очаговой неврологической симптоматики. Во время И. происходят сложные метаболические и… … Медицинская энциклопедия
РЕФЛЕНСЫ — (от лат. reflexio отражение>, автоматические двигательные реакции в ответ на внешнее раздражение. Термин Р. заимствован из области физ. явлений и имеет в виду аналогию между нервной системой, отражающей раздражение в форме двигательной реакции, и … Большая медицинская энциклопедия
Тазобедренный сустав — I Тазобедренный сустав (articulatio сохае) образован вертлужной впадиной тазовой и головкой бедренной костей. По краю вертлужной впадины проходит волокнисто хрящевая губа, благодаря которой увеличивается конгруэнтность суставных поверхностей. Т.… … Медицинская энциклопедия
ПРОТЕЗЫ — (от греч. protithemi замещаю), механические приборы, приспособления и аппараты, возмещающие различные дефекты и скрадывающие повреждения отдельных частей тела. В большинстве случаев протезы являются функционально косметическими приборами,… … Большая медицинская энциклопедия
НАРУШЕНИЯ ДВИГАТЕЛЬНЫЕ ПРИ ЗАБОЛЕВАНИЯХ НЕРВНОЙ СИСТЕМЫ — мед. Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы. Терминология • Паралич нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и… … Справочник по болезням
Голеностопный сустав — Правый голеностопный сустав, вид сбоку … Википедия
Рефле́ксы — в невропатологии стереотипные ответные реакции организма на определенные раздражения, поступающие в нервную систему из окружающей и внутренней среды. Р. могут быть врожденными и приобретенными, простыми, например сухожильные рефлексы, и сложными … Медицинская энциклопедия
СУСТАВ — В анатомии суставом называют сочленение (соединение) двух или более костей. У млекопитающих сочленения делят обычно на три группы: синартрозы неподвижные (фиксированные); амфиартрозы (полусуставы) частично подвижные; и диартрозы (истинные… … Энциклопедия Кольера
Стопа (физиологич.) — Стопа, периферический сегмент нижней конечности; орган опоры тела при стоянии и движении. Условная граница С., отделяющая её от голени, проходит через верхушки лодыжек. В С. выделяют подошвенную и тыльную поверхности; скелет С. состоит из 26… … Большая советская энциклопедия
Стопа — I Стопа периферический сегмент нижней конечности; орган опоры тела при стоянии и движении. Условная граница С., отделяющая её от голени (См. Голень), проходит через верхушки лодыжек. В С. выделяют подошвенную и тыльную поверхности; скелет … Большая советская энциклопедия
ГОЛЕНОСТОПНЫЙ СУСТАВ
Возможно: сгибание, разгибание, супинация и пронация.
Сгибание и разгибание производятся в надтаранном суставе. Угломер приставляется к внутренней стороне голеностопного сустава, винт на уровне внутренней лодыжки, одна бранша идет по середине голени, другая к плюснефаланговому суставу большого пальца. При среднем положении между сгибанием и разгибанием (человек стоит, опираясь на всю подошву) плоскость подошвы находится под 90° по отношению к голени. При этом положении между первой плюсневой костью и голенью образуется тупой угол. Измеряем этот угол и отмечаем, что среднее положение между сгибанием и разгибанием, например 115°.
При сгибании (движении в сторону подошвы) угол этот увеличивается и может достигнуть 170°.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
При разгибании (движение в тыльную сторону) угол уменьшается и может быть до 70°.
По Марксу тыльное сгибание/подошвенное сгибание 20°-30°/0°/40°-50°.
Пример. Стопа находится под углом 140°, разгибание возможно до 125°. Отмечаем: сгибательная контрактура голеностопного сустава, амплитуда движений от 140 до 125°. Чтобы выяснить насколько ограничены движения в больном суставе, необходимо их же измерять и в здоровом.
Супинация и пронация совершаются в подтаранном суставе стопы.
При супинации стопы пяточная кость и вся подошва становятся в наклонное положение к плоскости опоры. Внутренний край стопы поднимается и наступание производится только на наружный ее край. Для измерения супинации исследуемый становится на край стола или стула. Если больной стоять не может, то при лежащем положении больного под подошву подставляется дощечка в положении, перпендикулярном длиннику голени. Угломер находится во фронтальной плоскости перед стопой, винт угломера – на уровне I пальца, обе бранши идут параллельно плоскости опоры. Стрелка угломера на 0. При измерении супинации одна бранша угломера остается в исходном положении, вторая – проецируется на плоскость подошвы. Здоровый человек может супинировать подошву на угол около 50°.
Пронация – поднимание наружного края стопы. Больной наступает только на внутренний край стопы. Угломер устанавливается во фронтальной плоскости, винт угломера на уровне I пальца. При измерении одна бранша остается в исходном положении, вторая – проецируется на плоскость подошвы, находящейся в наклонном положении. У здоровых людей пронация в голеностопном суставе возможна на угол около 25°.
7. ИЗМЕРЕНИЕ
Больного укладывают на жесткую кровать или на кушетку. Исходное положение: больной лежит на спине, туловищевыпрямлено, ноги – по возможности вытянуты, поперечная ось таза перпендикулярно к длиннику туловища. Чтобы проверить правильность положения таза в отношении к туловищу, измеряем расстояние между гребнями подвздошных костей и мечевидным отросткам грудины. Эти расстояния должны быть одинаковы с обеих сторон. Затем следует проверить наклон переднезадней оси таза. О величине наклона таза кпереди судят по степени лордоза. При правильном положении таза поясничная часть позвоночника должна прилегать к плоскости, на которой лежит больной. Чтобы проверить это, смотрим на больного сбоку. Обнажив лордоз, предлагаем больному согнуть здоровую ногу в тазобедренном и коленном суставах настолько, чтобы поясничная часть позвоночника прилегла к плоскости, на которой лежит больной. Надколенники должны быть обращены строго кпереди. Придав больному указанное выше исходное положение, приступают к измерению конечности.
Определение длины конечности имеет важное значение как в диагностике повреждений и заболеваний, так и в лечении больных. Различают абсолютную (анатомическую) и относительную длину конечностей.
Анатомическая складывается из длин сегментов. Для верхней конечности это расстояние от акромиона до локтевого отростка (плечо), и от локтевого отростка до шиловидного отростка (предплечье). Анатомическая длина бедра измеряется от большого вертела до суставной щели коленного сустава над головкой малоберцовой кости. Длина голени – от суставной щели до нижнего края наружной лодыжки. Измерение проводят симметрично.
Относительная длина верхней конечности – это расстояние от акромиона до шиловидного отростка, нижней – от передневерхней ости до нижнего края внутренней лодыжки. Ось при этом проходит через середину (по Чаклину) или внутренний край надколенника.
Относительная длина нижней конечности определяется от гребня подвздошной кости до нижнего края наружной лодыжки при правильном положении таза (уничтожен лордоз) и максимально разогнутом коленном суставе больной ноги. При этом больная нога пяткой касается той плоскости, на которой лежит больной. Такое же измерение проводят и на здоровой ноге.
При некоторых ортопедических заболеваниях встречаются выраженные деформации суставов, при которых совершенно меняются оси движений, свойственные данному суставу у здоровых лиц, у таких больных применяют иные методы измерений.
Различают следующие виды укорочения или удлинения конечности:
1. ИСТИННОЕ (АНАТОМИЧЕСКОЕ) укорочение или удлинение обусловлено анатомическим изменением конечности и определяется путем сравнения суммарных данных измерения длины.
2. КАЖУЩЕЕСЯ (ПРОЕКЦИОННОЕ) укорочение или удлинение обусловлено порочной установкой конечности.
В.О. Маркс предлагает определять проекционное укорочение следующим образом: придав больному правильное положение в отношении таза и здоровой конечности, измеряют длину здоровой конечности путем проекции опознавательных точек (передневерхней ости, лодыжки) на сантиметровую ленту, лежащую на столе. При помощи такой же проекции измеряется длина больной ноги, находящейся в положении максимального разгибания (насколько это позволяют контрактуры в суставах). Разница в уровне расположения опознавательных точек здоровой и больной конечности дает величину кажущегося укорочения.
3. ОТНОСИТЕЛЬНОЕ (ДИСЛОКАЦИОННОЕ) укорочение или .удлинение встречается обычно при вывихах, когда одна сочленяющаяся кость смещается по отношению к другой (например, при вывихе бедра и смещении его кверху от вертлужной впадины будет определяться укорочение конечности, несмотря на одинаковую анатомическую длину нижних конечностей).
4. ФУНКЦИОНАЛЬНОЕ УКОРОЧЕНИЕ (УДЛИНЕНИЕ) конечности при вертикальном положении больного – это сумма истинного и относительного укорочения или удлинения конечности.
Суммарное укорочение может быть измерено с помощью планок (дощечек), имеющих определенную толщину. Подкладывают эти планки под укороченную ногу до тех пор, пока таз не примет правильное положение (линия, соединяющая передневерхние подвздошные ости, должна принять горизонтальное положение).
ОКРУЖНОСТЬ КОНЕЧНОСТЕЙ (больной и здоровой) измеряется в симметричных местах на определенном расстоянии от костных опознавательных точек. Например, запись измерения должна быть такой: окружность бедра в 10 см от щели коленного сустава равна 56 см.
ИЗМЕРЕНИЕ СТОП – производится как с нагрузкой, так и без нагрузки. Деформация стопы складывается из:
a) пронации заднего отдела стопы и компенсаторной относительной супинации ее переднего отдела;
б) изгиба к тылу переднего отдела стопы по отношению к ее задней части.
Высота стопы определяется измерением вертикали, поднимающейся, от пола до наивысшего пункта стопы (область ладьевидной кости). Она равна 1,5-2 см. Для этих измерений пользуются циркулем, линейкой или стопомерами.
Ф.Р. Богданов рекомендует измерять продольный свод путем построения треугольника, опознавательные точки которого легко доступны ощупыванию. Такими точками являются: головка первой плюсневой кости, пяточный бугор и вершина внутренней лодыжки.
Соединив эти три точки, получают треугольник, основанием которого является расстояние от головки первой плюсневой кости до пяточного бугра. Расчет ведется по высоте свода и величине углов у внутренней лодыжки и у пяточной кости.
В норме высота свода – 55-60 мм
угол у лодыжки – 95°
угол у пяточной кости – 60°.
При плоской стопе:
высота свода меньше 55 мм
угол у лодыжки – 105-120°
угол у пяточной кости 55-50°.
Для определения степени плоскостопия применяется рентгенологический метод исследования. Расчет основан на построении треугольника, вершинами которого являются головка 1 плюсневой кости, ладьевидная кость и бугор пяточной кости.
При плоскостопии I степени: высота свода 35 мм, угол у ладьевидной кости до 140°, приII степени: высота свода 25 мм, угол – до 155°, при III степени:высота свода менее 17 мм, угол – до 170°-175°.
Определение пронации заднего отдела стопы (пронация пятки) производится по осевой нагрузке (больной стоит на исследуемой стопе). По задней поверхности голени по средней линии ахиллова сухожилия проводится ось, идущая к середине пяточного бугра. В норме ось пятки сливается с линией отвеса. Отклонение этой оси кнаружи от вертикали, полученной с помощью отвеса, дает угол пронации заднего отдела деформированной стопы. После этого соединяются прямой линией наиболее выступающие части контура лодыжек (бималлеолярная линия М-М). Ось нормальной стопы проходит через две точки: через середину кончика второго пальца и середину бималлеолярной линии. Если продолжить ось стопы в сторону пятки, то при нормальном строении большая часть обрисованной пятки располагается кнутри оси стопы.
Ось стопы образует с бималлеолярной линией угол меньше прямого. При плоской (пронированной) стопе угол больше прямого, что показывает наличие отведения переднего отдела стопы. Величина угла отклонения дает представление о степени выраженности абдукции. По расположению оси на образованном контуре пятки можно определить степень пронации заднего отдела стопы.
По М.О. Фридлянду стопа устанавливается перед измерением на чистый лист бумаги. Контуры стопы очерчиваются карандашом, который держат вертикально. По обведенному контуру измеряется:
1. Длина стопы от верхушки пальцев, до конца пятки.
2. Ширина стопы на уровне 1 плюснефалангового сочленения (большая ширина).
3. Ширина стопы на уровне заднего края лодыжек (малая ширина).
При исследовании площади опоры стопы применяются отпечатки. По отпечаткам стоп можно судить о высоте свода стопы и характере нагрузки на стопу.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете. 8423 —
 или читать все.
или читать все.
185.189.13.12 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Стопа, голеностопный сустав и голень
Стопа, голеностопный сустав и голень [ править | править код ]
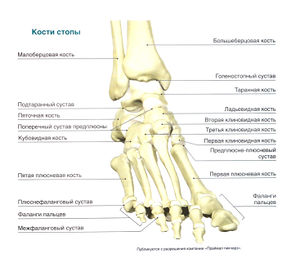
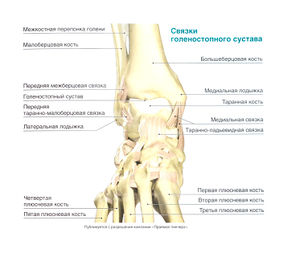
Стопа содержит 26 костей, которые образуют многочисленные суставы. Таранная и пяточная кости объединяются в подтаранный сустав. Пяточная, кубовидная и таранная кости вместе с ладьевидной костью составляют поперечный сустав пред плюсны. Пять плюсневых костей, соединяясь своими основаниями с костями предплюсны (а именно, с кубовидной и клиновидной костями), образуют предплюсне-плюсневые суставы, а головки плюсневых костей вместе с фалангами пальцев образуют плюснефаланговые суставы. Кости каждого пальца соединяются межфаланговыми суставами: на большом пальце стопы этот сустав один, а на остальных —два: проксимальный и дистальный. Суставы стопы укреплены множеством мелких связок.
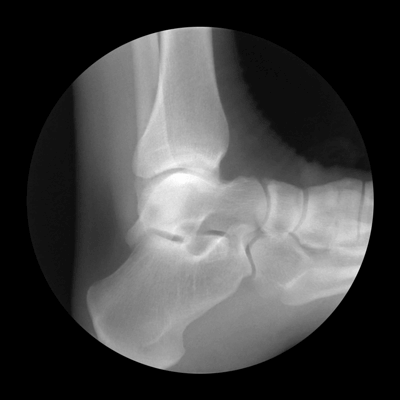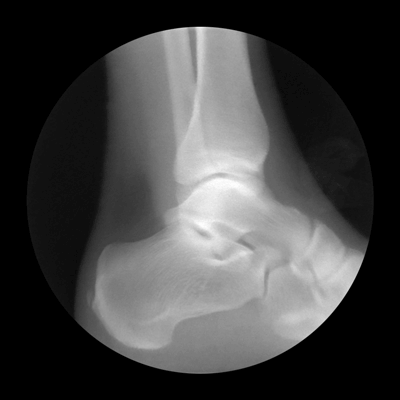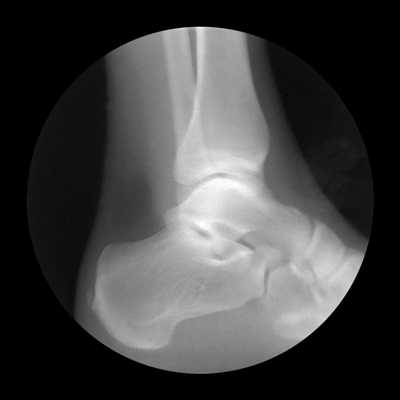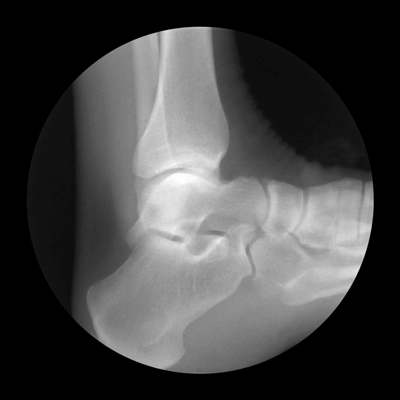
Биомеханика голеностопного сустава на рентгене
Медиальный — близкий к внутренней стороне.
Полая стопа — стопа с высоким продольным сводом.
Плоская стопа — стопа с низким продольным сводом.
Плоскостопие — болезнь, характеризующаяся уплощением стоп.
Собственные мышцы стопы — мышцы, начинающиеся и заканчивающиеся в пределах стопы.
Подошвенный апоневроз — широкая соединительнотканная пластинка на подошве, залегающая непосредственно под кожей и тянущаяся от пяточной кости к основанию пальцев.
Иннервация — обеспечение органов, областей и частей тела связью с центральной нервной системой.
Латеральный — близкий к наружной стороне.
В стопе выделяют два свода: продольный и поперечный. Продольный свод идет вдоль медиального (то есть внутреннего) края стопы, а поперечный свод идет поперек стопы, вдоль линии, соединяющей головки плюсневых костей. Стопа со слишком высоким продольным сводом называется полой, а стопа со слишком низкими сводами называется плоской (а сама болезнь — плоскостопием).
Собственные мышцы стопы расположены в четыре слоя и лежат под подошвенным апоневрозом, который поддерживает продольный свод стопы. Мышцы стопы иннервируются медиальным и латеральным подошвенными нервами. Эти нервы проходят между головками плюсневых костей к пальцам (межпальцевые нервы), где часто травмируются у спортсменов.
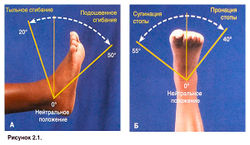
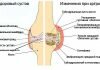
Голеностопный сустав образован сочленением дистального конца большеберцовой и малоберцовой кости с таранной костью. Движения стопы осуществляются одновременно в голеностопном суставе, подтаранном суставе и поперечном суставе предплюсны. За тыльное и подошвенное сгибание стопы отвечает в основном голеностопный сустав; за пронацию и супинацию стопы — подтаранный сустав (рис. 2.1), а отведение и приведение стопы происходит в поперечном суставе предплюсны.
Тыльное сгибание — движение стопы вверх (к тылу).
Подошвенное сгибание — движение стопы вниз (к подошве).
Пронация — вращение стопы с поворотом ее подошвой наружу или предплечья с поворотом ладони вниз.
Супинация — вращение стопы с поворотом ее подошвой внутрь или предплечья с поворотом ладони вверх.
Отведение — движение в направлении от средней линии тела.
Приведение — движение в направлении к средней линии тела.
Рисунок 2.1. Объем движений в голеностопном суставе. А. Подошвенное и тыльное сгибание. Б. Супинация и пронация.
Голеностопный сустав укреплен несколькими связками. С латеральной стороны супинацию ограничивают передняя таранно-малоберцовая, пяточно-малоберцовая и задняя таранно-малоберцовая связки. Широкая и крупная медиальная (дельтовидная) связка, образованная волокнами четырех более мелких связок, обеспечивает стабильность медиальной стороны голеностопного сустава и предотвращает чрезмерную пронацию.
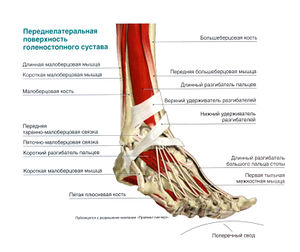
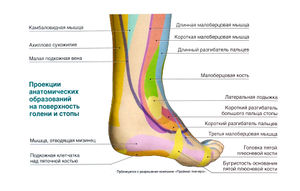
Внешние мышцы стопы, обеспечивающие движение пальцев ноги и голеностопного сустава, начинаются на голени. Передняя группа мышц (передняя большеберцовая мышца, длинный разгибатель большого пальца стопы, длинный разгибатель пальцев и третья малоберцовая мышца) отвечает за тыльное сгибание стопы и разгибание пальцев. Латеральная группа мышц, состоящая из длинной и короткой малоберцовых мышц, выполняет пронацию стопы. Глубокие мышцы задней группы мышц голени, в частности задняя большеберцовая мышца, длинный сгибатель большого пальца стопы и длинный сгибатель пальцев, отвечают за супинацию стопы и сгибание пальцев. Подошвенное сгибание стопы обеспечивают поверхностные мышцы задней группы: икроножная, камбаловидная и подошвенная.
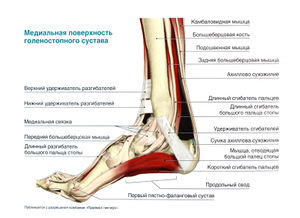
Икроножная и камбаловидная мышцы прикрепляются к пяточной кости с помощью ахиллова (иначе — пяточного) сухожилия. Икроножная и подошвенная мышцы начинаются выше коленного сустава, а камбаловидная мышца берет начало на голени. Это различие будет иметь значение при обсуждении упражнений для голеностопного сустава.
Вокруг голеностопного сустава находится несколько поддерживающих связок (удерживателей), которые укрепляют сухожилия мышц голени в месте пересечения ими сустава и перехода на стопу. Удерживатели разгибателей важны для правильного наложения повязки при переднем большеберцовом синдроме.
Внешние мышцы стопы — мышцы, начинающиеся на голени и заканчивающиеся на стопе.
Начало мышцы — проксимальная точка, в которой мышца соединяется с костью.
Удерживатель — соединительнотканные образования, стабилизирующие сухожилия или кости.
Пальпируемые анатомические ориентиры [ править | править код ]
- Передняя таранно-малоберцовая связка
- Пяточно-малоберцовая связка
- Задняя таранно-малоберцовая связка
- Медиальная связка
- Продольный свод стопы
- Передняя межберцовая связка
- Ахиллово сухожилие
- Икроножная мышца
- Камбаловидная мышца
- Подошвенный апоневроз
- Поперечный свод стопы
- Пяточная кость
- Первый плюснефаланговый сустав
Переднезадняя стабильность голеностопного сустава и факторы, ограничивающие сгибание и разгибание
Амплитуда сгибания и разгибания прежде всего определяется размером и степенью развития суставных поверхностей
(рис. 17, схема в профиль). Суставная поверхность большеберцовой кости напоминает дугу, сектор которой составляет 70°, а блоковидная поверхность таранной кости — дугу с сектором 140-150°, поэтому с помощью простого арифметического действия можно подсчитать, что общий объем сгибания и разгибания составляет от 70° до 80°. Поскольку «длина дуги» блоковидной поверхности больше сзади, чем спереди, то амплитуда разгибания больше, чем сгибания.
Сгибание контролируется (рис. 18) рядом факторов:
- Фактор костного контакта. При крайнем сгибании верхняя поверхность шейки таранной кости приходит в контакт 1 с передним краем суставной поверхности большеберцовой кости. Если сгибание продолжается, может произойти перелом шейки таранной кости. Передняя часть суставной капсулы не ущемляется между двумя костями, потому что ее подтягивают 2 кверху (стрелка) сгибатели, влагалища которых прикрепляются к капсуле.
- Факторы натяжения капсулы и связок. Задняя часть капсулы растягивается 3 , как и задние волокна коллатеральных связок 4 .
- Мышечный фактор. Сопротивление, оказываемое тонически активными подошвенной и икроножной мышцами 5 , обычно ограничивает сгибание еще до того, как в действие вступят два вышеназванных фактора. Поэтому укорочение этих мышц может привести к преждевременному ограничению сгибания, и стопа окажется постоянно зафиксированной в положении разгибания (конская стопа). Эта деформация устраняется хирургически, путем удлинения ахиллова сухожилия.
Разгибание контролируется (рис. 19) подобными же факторами:
- Костные факторы. Бугорки таранной кости, особенно задний, сталкиваются 1 с задним краем суставной поверхности большеберцовой кости. Иногда при переразгибании происходит перелом латерального бугорка, но чаще встречается его отрыв от таранной кости; такую ситуацию называют os trigonum (добавочная таранная кость). Капсула при этом защищена от ущемления 2 благодаря механизму, идентичному тому, который действует при сгибании.
- Факторы натяжения капсулы и связок. Передняя часть капсулы натягивается 3 , как и передние волокна коллатеральных связок 4 .
- Мышечный фактор. Сопротивление, оказываемое тонически активными сгибателями 5 , является первым ограничивающим фактором. Гиперактивность сгибателей приводит к сгибательной контрактуре голеностопного сустава (пяточная стопа).
Переднезадняя стабильность голеностопного сустава и соответствие его сочленяющихся поверхностей
(рис. 20) зависят от действия силы тяжести 1 , которая прижимает таранную кость к дистальной поверхности большеберцовой кости, а передний 2 и задний 3 края суставной поверхности большеберцовой кости образуют костные шпоры, которые не дают блоку таранной кости сместиться кпереди, а чаще кзади, поскольку стопа при разгибании очень сильно ударяется об пол. Коллатеральные связки 4 пассивно участвуют в коаптации суставных поверхностей, им помогают мышцы (здесь они не показаны), которые являются активными коаптаторами, если сустав интактен.
Когда сгибание или разгибание превышает нормальные пределы, это означает, что один из ограничивающих факторов перестает действовать. Так, при переразгибании может произойти задний вывих (рис. 21) с частичным или полным разрывом связок капсулы или же перелом заднего края большеберцовой кости (рис. 22) с вторичным задним подвывихом в суставе. Этот подвывих имеет тенденцию к рецидиву даже после соответствующего хирургического лечения. Если «длина дуги» отделившегося фрагмента превышает треть «длины дуги» суставной поверхности большеберцовой кости, необходимо фиксировать такой отломок спицами.
Подобным же образом при избыточном сгибании может произойти передний вывих (рис. 23) или перелом переднего края суставной поверхности большеберцовой кости (рис. 24).
Когда повреждается наружная коллатеральная связка, первым страдает ее передний пучок (рис. 25). При легком повреждении он просто растягивается, а при тяжелом — разрывается. При этом клинически, а еще лучше — рентгенологически, можно продемонстрировать симптом переднего выдвижного ящика. Таранная кость смещается кпереди, и суставные поверхности большеберцово-таранного сустава, напоминающие шип и паз, перестают быть концентрическими. Если центры дуг не совпадают на 4-5 мм, это говорит о разрыве переднего пучка наружной коллатеральной связки.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
«Нижняя конечность. Функциональная анатомия»
А.И. Капанджи
Источники
-
Жарков, П. Л. Остеохондроз и другие дистрофические изменения опорно-двигательной системы у взрослых и детей / П. Л. Жарков. — М. : Видар-М, 2009. — 376 c. -
Епифанов, В. А. Остеохондроз позвоночника / В. А. Епифанов. — М. : Эксмо, 2015. — 448 c. -
Ревматология. Национальное руководство (+ СD-ROM). — М. : ГЭОТАР-Медиа, 2010. — 728 c. - Малышева, И. С. Отложение солей и подагра. Диагностика лечение и профилактика / И. С. Малышева. — М. : Вектор, 2014. — 937 c.