Содержание
- 1 Радиочастотная денервация — лечение болей в спине путем коагуляции нервных окончаний фасеточных суставов электромагнитным полем
- 2 Артроз межпозвонковых суставов (фасеточный болевой синдром)
- 3 Радиочастотная денервация
- 4 Радиочастотная денервация
- 5 Лечение фасеточного синдрома (фасетопластика, радиочастотная денервация)
- 6 Что такое радиочастотная денервация фасеточных суставов
- 7 Лечение фасеточного синдрома
- 8 Эффективность радиочастотной денервации позвоночных сегментов
Радиочастотная денервация — лечение болей в спине путем коагуляции нервных окончаний фасеточных суставов электромагнитным полем
Данная операция выполняется при лечении фасеточного болевого синдрома
Радиочастотная денервация (радиочастотная деструкция, радиочастотная аблация, РЧА, РЧД) — это миниинвазивная нейрохирургическая операция, которая выполняется при лечении болей в спине, связанной с артрозом межпозвонковых (фасеточных) суставов — фасеточном болевом синдроме.
Суть метода
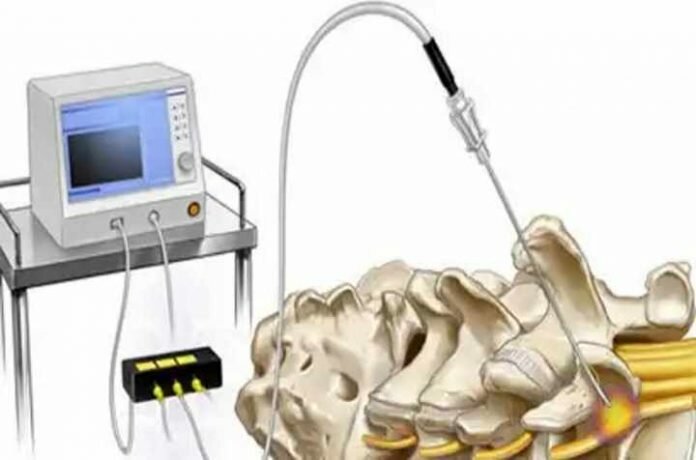
Пункционным способом (через проколы) под контролем ЭОП (электронно-оптического преобразователя, интраоперационного рентгена) точно сбоку от межпозвонковых суставов вводятся специальные иглы с небольшими электродами на концах. Через эти иглы поочередно подается ток малой частоты и производится стимуляция нервных окончаний, находящихся в капсуле фасеточных суставов. В результате нервные окончания коагулируются (прижигаются) и болевой синдром проходит. Следует заметить, что коагуляция нервных окончаний не наносит вреда организму, а лишь избавляет пациента от болей в фасеточных суставах.
Ограничения
Процедура не производится для пациентов с грубыми изменениями фасеточных суставов. Например, когда капсулы фасеточного сустава, как таковой, уже не существует и она заменилась костной грубой фиброзной тканью. Чаще всего это происходит в следствие возрастных изменений. В этом случае проведение процедуры возможно, но не имеет смысла.
Процедура выполняется под местной, либо общей анестезией. Главное условие — полная неподвижность пациента, которая необходима для точного введения электродов.
В результате пациент избавляется от болей в спине, связанной с артрозом фасеточных суставов. Пациент может покинуть больницу через 1 день после процедуры. Послеоперационной реабилитации не требуется.
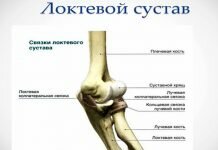
Артроз межпозвонковых суставов (фасеточный болевой синдром)
Фасеточный синдром (фасеточный болевой синдром, артроз межпозвонковых суставов, спондилоартроз, спондилоартопатический синдром) – часто встречающееся состояние при дисфункциональной или нестабильной фазах спондилеза. Межпозвоночные (дугоотростчатые, фасеточные) суставы являются потенциальными источниками боли в шее, грудном отделе и пояснично-крестцовой области (чаще – в шейной и поясничной областях), надплечьях и в ноге. Кроме того боль, может отражаться в голове.
Причины возникновения фасеточного синдрома
Существуют большое число причин, приводящих к поражению суставов позвоночника. Боль в межпозвоночных суставах может быть связана с их острым и хроническим инфекционным поражением (например, туберкулезным спондилитом), системными воспалительными артритами (ревматоидным артритом, спондилоартритами), метаболическими расстройствами (подагрой и псевдоподагрой). Потенциальными причинами боли в спине могут являться подвывихи, разрывы капсулы и хряща суставов, их микропереломы, однако роль указанных изменений остается неизвестной. Наиболее частой причиной боли в спине, связанной с поражением дугоотростчатых суставов, принято считать дистрофические изменения (спондилоартроз или фасеточный синдром).
В подавляющем большинстве случаев поражение дугоотростчатых суставов – результат многолетней повторяющейся травматизации, связанной с неоптимальным объемом движений в суставах и повышением нагрузки на них вследствие дегенерации межпозвоночных дисков. В отдельных случаях поражение дугоотростчатых суставов может развиваться остро, например, в случаях хлыстовой травмы шеи, при спортивных травмах, когда отмечается травматизация сустава вследствие гиперфлексии, избыточной ротации или тракционного механизма воздействия.
Диагностика фасеточного синдрома
Для диагностики фасеточного синдрома применяется блокада медиальной ветви задней первичной ветви спинномозгового нерва или внутрисуставные инъекции местного анестетика под контролем нейровизуализации. Исчезновение боли в течение нескольких минут после проведения диагностической блокады считается стандартом для связи боли в спине с патологией дугоотростчатых суставов. Показано, что диагностические блокады без соответствующего рентгенологического контроля приводят к ложно положительным результатам в 25-41% случаев.
Нейрохирурги
Запишитесь на консультацию нейрохирурга, занимающегося хирургическим лечением фасеточного болевого синдрома.
Радиочастотная денервация
Радиочастотная денервация (деструкция) фасеточных суставов (РЧД) является одним из наиболее современных и эффективых методов миниинвазивного лечения болей в позвоночнике. Патология фасеточных суставов наравне с межпозвонковым диском может являться причиной болей в позвоночнике.
Метод радиочастотной денервации заключается в проведении специальной канюли к позвоночнику в месте отхождения ветви спинномозгового корешка, иннервирующего фасеточный сустав. Далее, по указанной канюле вводится игла, по которой подается высокочастотный ток, блокирующий данный нерв. Указанное «выключение из работы» нерва продолжается до 1,5-2 лет, что сопровождается исчезновением болей. Если через указанный промежуток времени боли возобновляются, процедуру можно повторить. Данный метод хорош тем, что нерв при проведении данной манипуляции не «убивается» полностью, что позволяет сохранить его иннервацию и предотвратить разрушение фасеточного сустава в последующем.
Кроме того, с помощью аппарата радиочастотной денервации можно выполнить нуклеопластику межпозвонкового диска. Метод заключается в введении 2-х игл в межпозвонковый диск, по которым одновременно подается высокочастотный ток. Это вызывает уменьшение объема межпозвонкового диска и соответственно исчезновение боли в позвоночнике.
Метод радиочастотной денервации фасеточных суставов и радиочастотной нуклеопластики можно сочетать в одной операции, что значительно улучшает результат миниинвазивного вмешательства.
При правильном определении показаний к использованию радиочастотной денервации фасеточных суставов и радиочастотной нуклеопластики при лечении болевого синдрома в позвоночнике положительный эффект достигается примерно у 70-80% пациентов.
Показания к радиочастотной денервации:
- Межпозвонковая грыжа диска (протрузия) до 6мм;
- Локальный болевой синдром в поясничном отделе позвоночника;
- Радикулярный (корешковый) болевой синдром, иррадиирующий в нижнюю конечность;
- Неэффективность консервативного лечения в течение 3 недель.
Противопоказания к радиочастотной денервации:
- Признаки повреждения фиброзного кольца («выпавший секвестр»).
- Размер грыжи, превышающий 1/3 саггитального размера спинномозгового канала.
- Нарастающая неврологическая симптоматика (слабость в стопе).
- Наличие опухолевого образования, местной или генерализованной инфекции.
Данное лечение проводится без разреза кожи под местной анестезией.
Преимущество лечения методом радиочастотной денервации заключается в короткой продолжительности манипуляции (40 мин.), малой инвазивности (манипуляция проводится без разреза через прокол), короткой госпитализации (пациент может уйти домой в день выполнения процедуры или на следующий день), низкой степени осложнений (менее 0,1%).
Как проводится лечение. Пациент накануне операции сдает все необходимые анализы. За день до операции он госпитализируется. Для предупреждения осложнений пациенту запрещается прием пищи и жидкости за 10 часов перед операцией. После окончания манипуляции пациент переводится в палату, где за ним ведется постоянное наблюдение в течение 1-2 часов, после чего пациенту разрешается ходить. Длительность пребывания в стационаре определяется состоянием самочувствия пациента. При удовлетворительном состоянии, пациент может быть выписан из стационара на следующий день.
Метод радиочастотной денервации имеет ряд отличительных преимуществ:
- Отсутствие рубцов на коже и в области нервных структур.
- Развитие нестабильности в позвоночно-двигательном сегменте сведено до минимума.
- Повреждение нервных структур практически исключено, так как используется местная анестезия, и пациент в любой момент может сообщить врачу о своем самочувствии.
- Возможно применение метода РЧД на нескольких сегментах (дисках).
Реабилитация после радиочастотной денервации длится около 10 дней.
Основные рекомендации:
- Прием в течение 2 недель таблетированных нестероидных противовоспалительных препаратов (мовалис 15 мг х 1 раз в день или целебрекс 200 х 2 раза в день или нимесил по 100мг 2 раза в день).
- Отказ на 1 месяц от следующих физиопроцедур на оперированный отдел позвоночника — электропроцедуры, бальнеопроцедуры (грязи), массаж. Возможна лазеро- и магнитотерапия.
- Запрещено в течение 1-го месяца активно заниматься физическими упражнениями (нельзя ходить на занятия в спортзал, бассейн и т.п.). Обычная активность человека — ходьба, непродолжительная езда на автомобиле (не более 40 мин.), занятия домашними делами и пр. не ограничиваются. Но необходимо исключить выраженные нагрузки (например, работа на приусадебном участке, передвигание мебели и т.п.).
- В течение 1 месяца после процедуры рекомендуется ношение полужесткого корсета при нагрузках на оперированный отдел позвоночника.
Обращаем Ваше внимание, что несоблюдение рекомендаций может уменьшить эффект от процедуры.
Помните, что эффект от процедуры оценивается по истечении 2-х месяцев, хотя большинство пациентов отмечают облегчение сразу, однако, в течение 2-х месяцев на уровне оперированного межпозвонкового диска идут процессы рубцевания фиброзного кольца, нормализуется внутридисковое давление.
Кроме того, помните, что после оперативного лечения пациент должен постараться пересмотреть свой образ жизни, потому что только изменение образа жизни может предохранить от возникновения проблем с позвоночником в последующем.
Основные правила по изменению образа жизни для улучшения работы позвоночника:
- Снижение веса тела! Необходимо стремиться нормализовать вес тела и привести его к идеальному для вашего возраста и роста. Это снизит постоянные перегрузки позвоночника, испытываемые нами в повседневной жизни.
- Укрепление мышечного корсета! Необходимо регулярно выполнять упражнения для укрепления мышц брюшного пресса, разгибателей позвоночника и пр. Это позволит разгрузить позвоночник за счет переноса осевой нагрузки на мышцы.
- Регулярные занятия плаванием. Рекомендуемый ритм занятий в бассейне — не менее 2-3 раз в неделю по 45-60 минут. Стиль плавания для поясничного отдела позвоночника роли не играет, при проблемах с шейным отделом позвоночника лучше плавать на спине.
Помните, что соблюдение вышеописанных правил позволит Вам на долгое время сохранить здоровье Вашего позвоночника и избежать повторных оперативных вмешательств!
Для решения вопроса о выборе метода лечения необходимо записаться на консультацию к нейрохирургу Дурову Олегу Владимировичу по телефону: +7 (499) 390-35-72.
Радиочастотная денервация
Профессиональная команда квалифицированных специалистов занимается лечением боли в спине, лечением мигрени, дискогенных болей, лечением боли, вызванные стенозом позвоночника и спондилоартрозом. Мы применяем новейшие методы лечения, включая радиочастотную денервацию и холодно-плазменную абляцию.
Главными преимуществами наших методов лечения является улучшение качества жизни, короткий восстановительный период после применения процедур, высокие показатели эффективности.
Новости медицины
Межпозвоночный диск — фиброзно-хрящевое уплотнение между телами соседних позвонков. Межпозвоночные диски принимают на себя всю нагрузку, оказываемую на позвоночник, и выступают в роли амортизаторов при движении.
В 2016 году исполнилось 20 лет со дня основания Российского Артроскопического Общества. В рамках мероприятий, посвященных данной дате, 24-25 ноября 2016 был проведен XII конгресс, организованный при поддержке Центральной Клинической больницы Российской академии наук.
Вертебролог: +7(916) 288-13-77
Невролог: +7(915) 713-78-90
© 2017, Лечение боли в спине, копчике, мигрени. Лечение позвоночника, остеохондроза.
Мы в соц. сетях

Лечение фасеточного синдрома (фасетопластика, радиочастотная денервация)
Фасетопластика протезом ВискоПлюс (ViskoPlus) и радиочастотная денервация позвоночных суставов, проводимые спинальными хирургами-ортопедами в Клиническом госпитале на Яузе, являются эффективными способами лечения фасеточного синдрома на разных стадиях его развития. Это современные методы малоинвазивной хирургии, позволяющие избавить от боли в позвоночнике при фасеточном синдромена продолжительный срок с минимальным риском осложнений и быстрым возвращением пациента к обычной жизни.
О БОЛЕВОМ ФАСЕТОЧНОМ СИНДРОМЕ
Немного анатомии
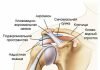
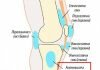
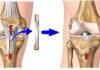
Позвонки состоят из тел позвонка и дужек. Тела соединяются межпозвонковыми дисками, а дужки через отростки фасеточными суставами.
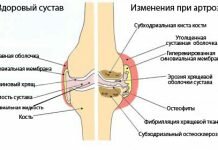
Фасеточный сустав — место сочленения суставных отростков позвонков. Как у любого сустава образующие их кости покрыты хрящом, а сам сустав закрыт небольшой синовиальной сумкой, содержащей суставную жидкость. Эти суставы оберегают межпозвонковые диски от чрезмерного растяжения при наклонах и поворотах тела с участием позвоночника.
Нейрохирургия
Фасеточный синдром
Когда при заболеваниях или травмах изменяются межпозвонковые диски, на фасеточные суставы приходится повышенная нагрузка. В результате в этих суставах возникает воспаление (спондилоартрит), а далее развивается дегенеративный процесс (спондилоартроз). Сопровождающий их болевой синдром носит название фасеточного.
В зависимости от наиболее страдающего отдела позвоночника он проявляется болями в шее, спине и в конечностях. Самой частой формой является фасеточный синдром поясничного отдела, симптомы и лечение которого также освещены в этой статье. Считается, что подобной патологией страдают в пожилом возрасте до 80% людей, а боли в спине и шее испытывают до 40% взрослых вообще.
Часто симптомы заболевания появляются, когда фасеточные суставы уже серьезно изменены. Так что хирургическое вмешательство порой является практически единственным способом достижения стойкого обезболивания. Во всяком случае, они дают в раз более длительную ремиссию заболевания, чем консервативные методы лечения.
ФАСЕТОПЛАСТИКА
Малоинвазивная инновационная технология введения в полость сустава протеза синовиальной жидкости ВискоПлюс называется фасетопластикой. Основной компонент сложной жидкости — гиалуроновая кислота.
Процедура способствует восстановлению нормальной структуры пораженного сустава, «привлекает» (сорбирует) дополнительные молекулы воды и удерживает их в суставной полости. В результате операции восстанавливается нормальный объем сустава, уменьшается боль и ограничение движения. Есть данные о стимулировании регенерации хрящевых поверхностей.
К сожалению, введение ViscoPlus и других аналогичных препаратов возможно только в тех случаях, когда нет признаков нарушения формы сустава, костных разрастаний. Практически фасетопластика в лечении позвоночника применяется для пациентов средней возрастной группы до 60 лет.
Блокада фасеточных суставов
Эффективно снимает боль введение обезболивающих препаратов местного анестезирующего действия в сочетании с глюкокортикоидным гормональным средством непосредственно в полость фасеточного сустава, либо в зону прохождения чувствительного нерва. Анестетик на время блокирует передачу импульсов по нерву, мгновенно купируя боль, в то время как глюкокортикоидный гормон, обладая выраженным противовоспалительным действием, быстро устраняет воспалительный процесс, отёчность и сдавление тканей (основные причины боли), тем самым продлевая эффект блокады.
РАДИОЧАСТОТНАЯ ДЕНЕРВАЦИЯ ПОЗВОНОЧНЫХ СУСТАВОВ
В тех случаях, когда фасеточные суставы изменены, окружены костными выростами (остеофитами), наиболее подходящий малоинвазивный метод хирургического вмешательствадля стойкого избавления от боли — денервация. Применяются различные методы воздействия на собственный нерв сустава — механическое, термическое его разрушение. Самой передовой методикой, обеспечивающей минимальное повреждение при максимальной эффективности и предсказуемости, является радиочастотный метод.
При радиочастотной денервации происходит термокоагуляция тканей под воздействием электрического тока ультравысокой частоты. К нервам больного сустава подводятся специальные иглы и пропускается электрический ток, вызывающий разогрев тканей до 70 градусов. Нервы фактически прижигаются, блокируя ход болевых импульсов. В Клиническом госпитале на Яузе денервацию позвоночных суставов проводят с помощью радиочастотного генератора Stryker.
Метод может быть применен во всех случаях кроме тех, когда сужен позвоночный канал или сильно деформирован сустав. Он применяется для лечения пациентов в пожилом и даже в преклонном возрасте. Осложнений практически не наблюдается, продолжительность обезболивания более года.
ХОД МАЛОИНВАЗИВНЫХ ОПЕРАЦИЙ ПРИ СИНДРОМЕ ФАСЕТОЧНЫХ СУСТАВОВ
- Для визуального контроля за операциями на суставах позвоночника в Клиническом госпитале на Яузе применяется комплекс интраоперационного контроля С-дуга производства фирмы Philips.
- И фасетопластика и денервация фасеточных суставов — практически амбулаторные процедуры. Они длятся менее часа и не требуют госпитализации.
- Анестезия применяется как местная, так и общая. Последняя необходима для иммобилизации, обеспечения неподвижности пациента. Этого требует точность манипуляций.
- Операцию проводят обычно на нескольких уровнях (сегментах), часто с обеих сторон.
- Послеоперационный период — до 2 суток. Из них часа постельного режима, затем, в тот же день пациент может вернуться домой, а через пару дней — к обычному образу жизни. Правда, сразу после операции не стоит садиться за руль, а пожилым пациентам желательна помощь сопровождающего в дороге домой. Иногда рекомендуют ношение полужесткого корсета в течение недели.
Наши специалисты:
Специалисты Клинического госпиталя на Яузе с помощью современной диагностической аппаратуры быстро и точно выяснят причину болей в спине, проведут адекватное, щадящее оперативное вмешательство, которое надолго избавит от боли.
Записаться на консультацию к специалистам Центра вертебрологии и эндоскопической хирургии позвоночника Клинического госпиталя на Яузе можно через специальную форму на сайте или позвонив по указанному на этой странице номеру телефона.
- Опытные врачи. Лечение проводят спинальные хирурги с большим опытом успешной работы в России и за рубежом, доктора медицинских наук. В Клиническом госпитале на Яузе консультируют ортопеды с мировым именем, в том числе доктора из Германии, Израиля и других стран.
- Диагностика. Высокая точность диагностики обеспечивается высокой квалификацией докторов и применением передового оборудования (цифровых томографов Philips, снижающих лучевую нагрузку и повышающих точность обследования на Результаты нашей лучевой диагностики принимаются во всех клиниках мира.
- Высокие технологии. В лечебном процессе доктора применяют самые современные и эффективные технологии, делая доступными нашим пациентам последние достижения медицинской науки.
- Экспертное оборудование. Все вмешательства выполняются в высокотехнологичном операционном блоке, оборудованном по стандартам лучших европейских клиник (оснащение от мировых лидеров в производстве медтехники — «Karl Storz», «DePuy Synthes», «Joimax », «Medtronic», «Stryker», «Zimmer»).
- Международные стандарты. Лечение проводится со строгим соблюдением медицинских протоколов и соответствует высоким требованиям мировых стандартов и Минздрава РФ.
- Мы ценим ваше время. К вашим услугам — комфортные условия госпиталя премиум-класса в центре Москвы. Лучшие специалисты и технологии избавления от боли в спине без необходимости выезда за рубеж.
Прием (осмотр, консультация) врача-травматолога-ортопеда первичный 3 900 руб.
- Прием (осмотр, консультация) врача-травматолога-ортопеда повторный 2 900 руб.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Фотографии
нашей клиники
—>
Что такое радиочастотная денервация фасеточных суставов
Что такое радиочастотная денервация фасеточных суставов?
Если говорить просто и понятно — это малотравматичная операция которая проводится при болях в спине. Такие боли связанны с артрозом межпозвонковых, или как их ещё называют, фасеточных суставов. А говоря по — научному, эти боли связанны с фасеточным синдромом.
Показания для проведения радиочастотной денервации
Одним из основных показаний для радиочастотной денервации является боль в любом отделе позвоночника в том числе и в области копчика, а период присутствия таких болей должен быть не менее чем шесть месяцев.
Ещё одним показанием является отсутствие положительного эффекта от консервативного лечения таких болей или нестойкий, недолгий эффект от консервативного лечения.
Показанием также является уменьшение болей после проведения такой процедуры, как блокада. И отсутствие каких либо улучшений после проведения физиотерапевтических процедур.
Как работает высокочастотная денервация фасеточных суставов?
Денервация фасеточных суставов достигается путём выделения тепловой энергии во время прохождения тока ультравысокой частоты через больной нерв. За счёт этого получается его термокоагуляция.
Какие есть преимущества у радиочастотной денервации?
Процедура радиочастотной денервации приводит к нарушению прохождения болевых сигналов. За счёт этого происходит уменьшение болей и уменьшение других симптомов возникающий из-за этой боли. Так же, оценивая результаты, полученные в долгой перспективе после радиочастотной денервации, было замечено довольно длительное и очень эффективное обезболивание более чем у 80% пациентов, перенёсших эту операцию.
Сколько по времени занимает радиочастотная денервация?
Время проведения процедуры напрямую зависит от размера участка, на котором нужно провести операцию. Как показывает практика в среднем весь процесс занимает от 20 минут до часа
Как проводится операция радиочастотной денервации?
Операция радиочастотной денервации не требует длительной госпитализации в стационаре и сложной предварительной подготовки пациента. Операция проводится в операционной комнате l5 клиники, под местной анестезией, то есть не погружая пациента в сон. Наш опытный врач, при вспомогательном контроле прибора флюораскоп, вводит в область проекции нервов, которые болят у пациента, специальные иглы, которые называются канюли. После правильного установления игл, что перепроверяется аппаратом, к иглам подключается электрод и начинается процедура радиочастотной абляции нервов. Во время прохождения тока у пациента может возникнуть ощущение покалывания, жжения или небольшой, привычной боли. Во время проведения тока, кончик иглы нагревается до температуры 800С. По времени денервация длится примерно 90 секунд для каждой из установленных игл. Когда каждая из игл проработается током, их извлекают.
Вопрос — ответ:
Вопрос: Насколько болезненная радиочастотная денервация?
Ответ: Как было описано ранее, операция включает в себя введение через кожу и мышцы специальных игл- канюлей, что больно так же как простой укол в мягкие ткани таза. Но, как говорилось ранее, вся операция проводится под местной анестезией которая делается в области установки игл, что в значительной мере снижает болевые ощущения.
Вопрос: Возможно ли провести операцию радиочастотной денервации под общим наркозом?
Ответ: Нет, это невозможно, так как во время операции врач должен 100% убедиться, что иглы –канюли установлены в самое нужное место, а достичь этого можно только получая обратную связь от пациента, чего нельзя получить если он спит.
Вопрос: Чего следует ожидать после радиочастотной денервации?
Ответ: Сразу после операции может быть чувство дискомфорта в месте где устанавливались иглы, но это чувство уменьшается приёмом НПВС препаратов в течении одного либо двух дней. Основная же боль в спине уменьшается или полностью исчезает сразу после операции. Бывают случаи, когда положительный эффект от операции прогрессирует в течении 4-6 недель после операции. Такой поворот событий связан с тем, что у пациента начинается перестроение задних рогов спинного мозга это ещё принято называть воротом боли.
И конечно же стоит понимать, что после операции нужно будет избегать серьёзных физических нагрузок: таких как, подъём тяжёлых вещей, любая работа выполняемая внаклонку, а также занятий спортом. Такие ограничения будут наложены на пациента в течении двух недель.
Так же пациенту будут назначены нестероидные противовоспалительные препараты ингибиторы ЦОГ-2.
От пациента в течении первых двух недель не потребуется проводить специальные восстановительные мероприятия, но опять же стоит помнить, что каждый человек уникален и могут быть свои нюансы в каждом конкретном случае.
Вопрос: Что делать после радиочастотной денервации?
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Ответ: Практически сразу после операции и получения рекомендаций от врача, нужно поехать домой, и соблюдать конкретно ваши рекомендации. Однозначно одно – вы можете выполнять любые действия, если при этом нет нестерпимой боли.
Вопрос: Можно ли будет идти на работу, на следующий день после радиочастотной денервации?
Ответ: Как правило, люди могут вернуться к работе уже на следующий день. Однако стоит помнить, что есть виды работы, которые будет затруднительно выполнять из-за болевых ощущений в месте установки игл. Такие ограничения у данных пациентов, как правило, имеют место в течении нескольких дней.
Вопрос: Насколько долго будет длиться эффект от радиочастотной денервации?
Ответ: Эффект от процедуры может длиться от 18 до 36 месяцев, и этот срок будет напрямую зависеть от того насколько вы тщательно будете соблюдать рекомендации врача, как тщательно вы будете избегать тех действий, которые привели Вас к необходимости проведения данной операции.
Вопрос: Поможет ли мне процедура радиочастотной денервации?
Ответ: Все люди разные, поэтому однозначно утверждать, что «да» или «нет» мы не можем. Однако, по наблюдениям, можно сделать вывод, что если пациент положительно отреагировал на диагностическую блокаду, то и радиочастотная денервация поможет. А если положительной реакции на диагностическую блокаду не было, то возможно и на операцию положительная реакция будет не велика.
Вопрос: Какие есть побочные эффекты и риски при радиочастотной денервации?
Ответ: В подавляющем большинстве случаев побочных эффектов и каких-то рисков нет. Но стоит понимать, что поскольку будут устанавливаться иглы через кожу и мягкие ткани, могут остаться синяки. Ну, а каких-либо серьёзных побочных эффектов или осложнений замечено не было.
Записаться на приём к специалисту можно, позвонив по телефону 83955661040 или по форме записи через сайт. При записи через сайт действует скидка 10%
Понравился материал? Поделитесь в соцсетях!
Лечение фасеточного синдрома
Фасеточный синдром (синонимы — фасеточный болевой синдром, артроз межпозвонковых суставов, спондилоартроз, спондилоартопатический синдром) это положение, особо распространенное при нестабильности или дисфункциональности спондилеза. Из-за нарушений в межпозвоночных (фасеточных, дугоотростчатых) суставах боли способны зарождаться в шейном, грудном отделе и пояснично-крестцовой отделах (55% – в шейной и 31% — в поясничной областях), проникать в ноги и надплечья. Помимо указанных областей болевой синдром способен иррадиировать в голову.
Наблюдаются определенные симптомы:
— В обостренных периодах поясничного и шейного синдрома фасеточных суставов события носят неравномерный, непредвидимый характер и наблюдается немного случаев один раз в месяце или в году.
— Больными, большинством из них, наблюдается местная боль в зоне воспаленного сустава и лишение мышц спины упругости.
— Наибольшее неудобство причиняют наклоны назад.
— Из-за болей в пояснице при синдроме фасеточных суставов происходит иррадиация боли в заднюю ягодичную часть.
— Подобную болезненность при фасеточном синдроме наблюдается в шейной зоне — локальная боль, иррадиирущая в верхнюю спинную область или плечи.
— Болезненные приступы возникают с многократной и непредсказуемой периодичностью, как по продолжительности, так и по насыщенности.
— При синдроме фасеточных суставов в поясничной области некоторым образом оказывается ограниченной подвижность в стоячем положении, а в сидячем положении моментально увеличиваются болевые ощущения и мышечные спазмы.
— Острота болевых ощущений и понижение мобильности провоцирует спазмирование мышц, вызывая их утомленность и делая эту патологию цикличной.
Фасеточный синдром — причины происхождения
Наблюдается множество источников, поражающих суставы позвоночника. Болевые ощущения в межпозвоночных суставах могут быть сопряжены:
— с обостренными системными инфекционными заболеваниями (например, туберкулезный спондилит),
— с хроническими воспалительными артритами (например, ревматоидный артрит, спондилоартрит),
— с метаболическими расстройствами (например, подагра и псевдоподагра),
— вероятные боли в спине, возможно, вызваны подвывихами, разрывами капсул и хряща суставов, микропереломами в них,
— с нарушениями питания тканей и органов в дугоотростчатых суставах (так называемые дистрофические изменения — спондилоартроз или фасеточный синдром).
Так или иначе, считается, будто повреждение дугоотростчатых суставов чаще всего появляется в результате долговременных регулярно возобновляющихся травм, сопряженных с неоптимизированным диапазоном суставных передвижений и повышающейся нагрузкой из-за дегенерации межпозвоночных дисков.
Из-за определенных прецедентов, связанных, например, с хлыстовой травмой шеи, со спортивными травмами, рано или поздно наблюдается травматизация сустава, вызванная гиперфлексией, чрезмерной ротацией или тракционным механизмом влияния, нарушение дугоотростчатых суставов развивается внезапно.
Фасеточный синдром — диагностика
При повторении болезненных случаев ежемесячно и чаще, рекомендовано проведение рентгенографии в различных проекционных плоскостях, позволяющее установить патологические изменения в фасеточных суставах. Компьютерная томография (сокращенно КТ) лучше визуализирует как суставы, так и любые другие системы позвоночника.
Магниторезонансная томография (сокращенно МРТ) не достаточно эффективна для установления диагноза настоящей патологии позвоночника, хотя незаменима для диагностики грыжи диска или остальных недугов.
Наибольшую информативность несут в себе впрыскивание в фасеточные суставы или в медиальную ветвь задней первичной ветви спинномозгового нерва некоторого объема контрастной субстанции с дальнейшим рентгенографическим наблюдением. Отсутствие боли через некоторый промежуток времени вслед за выполнением диагностической блокады расценивается как стандарт при взаимозависимости боли в спине и патологии дугоотростчатых суставов. Рекомендованы диагностические блокады только под внимательным рентгенологическим наблюдением, иначе можно поставить искаженный диагноз (в 25% до 41% случаях).
Фасеточный синдром — лечение
Известно множество способов, купирующих острые моменты болей в фасеточных суставах. Некоторые из них не сохраняют длительный эффект, а дают только кратковременное или довольно долгосрочное облегчение при болях.
Консервативными методами лечения синдрома фасеточных суставов считаются:
— Применение лечебного физкультурного комплекса (ЛФК), позволяющего воссоздать нарушенные биомеханические процессы, исправить осанку, укрепить связки и нарастить мышечную массу.
— Применение физиотерапии, помогающее уменьшить болезненные ощущения и освободить от воспаления в суставах.
— Изменение образа повседневной жизни, а именно – уменьшение длительности регулярных каждодневных путешествий, и организацию необходимого числа перерывов на отдых.
— Применение медикаментозного лечения, использующее антифлогистические препараты (такие как ибупрофен, целебрекс).
— Применение мануальной терапии, манипуляции которой участвуют в восстановлении маневренности фасеточных суставов и снимают мучительные ощущения.
— Применение ортопедических подушек и ношение шейного воротника, исключительно необходимых при сосредоточении синдрома фасеточных суставов на шейном уровне.
— Применение инъекций в нервные окончания фасеточных суставов (так называемая ризотомия – выполненная охлаждающим либо подогретым колпачком под рентгеновским наблюдением), приносящая более устойчивый эффект. Не менее эффективным считается впрыскивание ботакса, наилучшим способом снимающее мышечные спазмы.
Несмотря на то, что в множестве случаев консервативным лечением получается сохранить удовлетворительное качество жизни, в крайне опасных случаях, не только в преобразовании фасеточных суставов, но и присутствие явно выраженных нарушений в дисках, требует оперативного лечения.
Методы излечения фасеточного болевого синдрома:
— Лечение фасеточного синдрома через восполнение в суставе необходимого объема синовиальной жидкости (фасетопластика).
— Лечение фасеточного синдрома с помощью коагуляции нервных окончаний под воздействием электромагнитного поля (радиочастотная деинервация).
В нашем Центре Вам поставят профессиональный дифференциальный диагноз и предложат целесообразное лечение.
Эффективность радиочастотной денервации позвоночных сегментов
Методика радиочастотной деструкции фасеточных нервов является высокоэффективной и безопасной. Это подтверждается так же материалами многочисленных «клиник боли», в которых данный метод является основным в лечении хронической вертеброгенной боли.
Актуальность
Боль в спине – это не только страдания людей, но и большие социально-экономические потери. Согласно данным эпидемиологических исследований, проведенных в странах с развитой экономикой и медициной, более 70 % пациентов на первичном приёме жалуются на недомогание, связанное с заболеванием позвоночника. Это вызвано широкой распространённостью патологических состояний позвоночника, именуемых врачами как остеохондроз, спондилоартроз, спондилез и др. В последние десятилетия у врачей различных специальностей значительно вырос интерес к проблемам вертеброгенной боли, методам её изучения, способам профилактики и лечения. С одной стороны разработка новых инструментов, имплантов, методов хирургической коррекции патологически измененного позвоночника позволяет хирургии находится на вершине технического прогресса, а с другой – вертебролог сегодня сталкивается с проблемой выбора оптимального для пациента метода хирургического лечения [2,3].
Оперативное вмешательство по поводу вертеброгенной боли в настоящее время почти исключительно сводится к спондилодезу. Однако, в декабре 2001 года Шведская научная группа по изучению поясничных болей (Swedish Lumbar Spin study Group) опубликовала результаты проспективного рандомизированного исследования. Было обследовано 294 пациента с хроническими болями дегенеративной этиологии, исключая случаи специфических рентгенологических диагнозов, таких как спондилолистез. В этом исследовании было обнаружено, что у пациентов получавших оперативное лечение в виде спондилодеза, через 2 года после операции функциональная оценка была ниже, а болевая — выше, чем у неоперированных пациентов. В свете этого встаёт вопрос о целесообразности проведения объёмных оперативных вмешательств пациентам с вертеброгенной болью [2].
За прошедшие годы был предложен ряд малоинвазивных методов лечения спондилогенного болевого синдрома путём разрушения нервной ткани, в том числе, метод радиочастотной денервации (РЧД). Этот метод в настоящее время является альтернативой травматичным медицинским вмешательствам на шейном, грудном и поясничном отделах позвоночника при возникновении у пациентов вертеброгенной боли и неэффективности консервативной терапии.
Материалы и методы
Под нашим наблюдением находились 245 пациентов ( 150 женщин и 95 мужчин ) в возрасте от 21 до 69 лет (средний возраст – 54,3 года). Поводом для обращения к врачу являлись жалобы на боли в шейном ( 18 больных), грудном ( 19 больных ) и поясничном ( 208 больных ) отделах позвоночника.
Всем больным проводилось лучевое обследование, включающее рентгенографию позвоночника в двух проекциях (при боли в шее и поясничной боли дополнительно проводились функциональные пробы), в сомнительных случаях для исключения диско – радикулярного конфликта назначалась МРТ или КТ пораженного отдела. На рентгенограммах в случае дегенеративных изменений межпозвонковых дисков и суставов выявлялся субхондральный склероз замыкательных пластин позвонков, снижение высоты межпозвонкового промежутка, склерозирование и деформация суставных поверхностей, нарушение их конгруэнтности, возможно развитие унко-вертебрального артроза [4], (рис. 1).
Оценка интенсивности болевого синдрома проводилась при помощи карты болевого аудита, максимальный уровень боли в которой соответствует 100 баллам.
Также пациентам проводилось исследование биомеханики шейного и поясничного отделов позвоночника при помощи трёхмерного анализатора движений Zebris 3-D Motion Analyzer (Zebris medizintechnik, Германия) (рис. 2). У пациентов было обнаружено нарушение биомеханики шейного и поясничного отделов позвоночника, что выражалось в ограничении разгибания и асимметрии амплитуды наклонных и ротационных движений.
Также нами были определены общие противопоказания для выполнения РЧД: зависимость от наркотических и седативных препаратов, алкоголя, наличие социальных и психологических факторов, определяющих восприятие боли, возрасте моложе 18 и старше 80 лет, перенесенные ранее операции на позвоночнике, расстройства спинального кровообращения в анамнезе [2].
Манипуляция выполнялась в условиях операционной. В положении больного на животе при РЧД на грудном и поясничном уровнях и на спине при выполнении РЧД на шейном уровне, под местной анестезией раствором новокаина 0,5% — 10,0 мл под контролем электронно-оптического преобразователя производилась пункция параартикулярной области в зоне нахождения нервов, идущих к суставной капсуле. Как правило, одномоментно проводили пункцию на трех — четырех уровнях (рис. 3). Положение иглы контролировалось в двух проекциях (рис. 4).
Затем, для идентификации корректного положения иглы, с помощью радиочастотного генератора Stryker Interventional spine MultiGen RF Console (рис. 5) или генератора RFG-3C PLUS фирмы RADIONICS проводилась электростимуляция фасеточных нервов с частотой 50 Гц. Пациент должен был испытывать ощущения покалывания в области соответствующего фасеточного сустава в диапазоне между 0,4 и 0,6 В. Далее частоту снижали до 2 Гц и наблюдали мышечные сокращения в конечностях, отсутствие которых указывало на корректное положение электрода. С целью анестезии в зону предполагаемой деструкции вводилось 0,5 % раствора новокаина (не более 2,0 мл) и осуществлялась собственно радиочастотная деструкция.
Больные манипуляцию переносили хорошо. В течение тридцати минут после денервации они соблюдали постельный режим, в это время проводилась противовоспалительная терапия (ксефокам 8 мг в/м). Затем больным разрешалось вставать. Пациенты выписывались под амбулаторное наблюдение невролога в этот же день. На амбулаторном этапе проводилось восстановительное лечение (лечебная гимнастика верхних и нижних конечностей), противовоспалительная терапия. В течение 4-6 недель рекомендовалось исключение тяжёлых физических и спортивных нагрузок. Больным рекомендовалось приступить к работе через 7 – 14 дней после манипуляции.
Результаты лечения пациентов методом радиочастотной денервации сравнивались с результатами консервативного лечения пациентов со спондилоартрозом позвоночника. В данную группу входило 106 пациентов (64 женщины и 42 мужчины) в возрасте от 24 до 65 лет. 8 пациентам проводилось лечение по поводу болей в шейном отделе, 9 – в грудном, 89 — в поясничном отделе позвоночника. В комплекс консервативного лечения входило применение медикаментозных препаратов: НПВС (диклофенак, мелоксикам, лорноксикам), мышечные релаксанты (мидокалм), антидепрессанты, витамины. Всем пациентом проводилось физиотерапевтическое лечение, ЛФК, массаж.
Результаты
Мы не отметили никаких осложнений ни во время операции, ни в раннем, ни в позднем послеоперационном периодах. После радиочастотной деструкции в течение 1-2 недель в 79 % случаев пациенты на фоне значительного уменьшения интенсивности болевого синдрома продолжали жаловаться на чувство тяжести в зоне манипуляции. Через 3-6 недель это чувство исчезало.
Эффект от денервации мы оценивали перед выпиской больного на работу, через 1 месяц, 6 месяцев, 1 год и 1,5 года с момента РЧД.
Результаты манипуляции были разделены на три группы: хороший – отсутствие боли, удовлетворительный – отсутствие боли в покое, значительное снижение её интенсивности при движениях, отсутствие необходимости приема анальгетиков и неудовлетворительный – сохранение интенсивности болевого синдрома на прежнем уровне.
При оценке результатов в ранний срок после манипуляции во всех случаях было отмечено уменьшение болевого синдрома, в среднем, на 36 баллов по шкале болевого аудита как в соответствующем отделе позвоночника, так и в конечностях. Через месяц хороший исход заболевания был отмечен у 101 (41 %), удовлетворительный – у 137 (56 %), неудовлетворительный – у 7 (3 %) пациентов. Таким образом, через месяц после манипуляции улучшение состояния наступило у 97 % больных. Через 6 месяцев распределение исходов заболевания осталось примерно таким же. Через год проведен анализ результатов лечения у 195 больных: хороший исход отмечен у 62 (32 %), удовлетворительный – у 117 (60 %), неудовлетворительный – у 16 (8 %) пациентов. Положительные результаты сохранились у 92 % больных, хотя снизилась доля хороших и увеличилась доля удовлетворительных оценок. Через 1.5 года мы наблюдали 180 больных, у 143 из них боли возобновились практически с прежней интенсивностью.
По шкале оценки боли установлено, что до операции интенсивность болевых ощущений составляла 47,1 ± 6,9 балла, через 3 дня – 11,4 ± 3,5 балла, через 1 месяц – 6,9 ± 4,1 балла, через 6 месяцев – 7,7 ± 3,8 балла, через 1 год – 8,5 ± 4,3 балла, через 1,5 года – 37,7 ± 3,3 балла. По всей видимости, произошла реинервация позвоночных сегментов и в эти сроки возможно повторение радиочастотной деструкции. Повторно манипуляция была выполнена 47 пациентам с выраженным положительным эффектом.
В свою очередь, в группе контроля до проведения консервативной терапии интенсивность боли составляла 46,3 ± 5,3 балла, по окончании лечения – 21,7 ± 4,2 балла, через 6 месяцев – 39,5 ± 3,2 балла, через 1 год – 45,4 ± 5,6 балла (рис. 6).
Таким образом, очевидным является не только более высокая по сравнению с консервативной терапией эффективность РЧД, но и более длительный период ремиссии после выполнения процедуры.
Исследование биомеханики шейного и поясничного отделов позвоночника до и через месяц после операции показало, что в значительной степени увеличивается амплитуда и скорость движений в позвоночных сегментах.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Максимальный уровень сгибания в поясничном отделе позвоночника увеличился в среднем на 33 градуса (с 25 ± 3,4 градусов до 58 ± 5,1 градусов (p
Источники
-
Сергей, Владимирович Попов Реология крови при адъювантном артрите / Сергей Владимирович Попов. — Москва: СПб. [и др. ] : Питер, 2011. — 725 c. -
Сустав. Морфология, клиника, диагностика, лечение / В. Н. Павлова и др. — М. : Медицинское информационное агентство, 2011. — 552 c. -
Трухан, Д. И. Клиника, диагностика и лечение основных ревматических болезней. Учебное пособие / Д. И. Трухан, С. Н. Филимонов, И. А. Викторова. — М. : СпецЛит, 2014. — 160 c. - Лукачер, Г. Я. Неврологические проявления остеохондроза позвоночника / Г. Я. Лукачер. — М. : Медицина, 1985. — 240 c.

Образование: Первый Московский государственный медицинский университет им. И.М. Сеченова.
Место работы: Частная клиника.
Должность: Травматолог.
Стаж: 14 лет.