Содержание
- 1 Повреждение связок голеностопного сустава 3 степени
- 2 Лечение разрыва передней крестообразной связки
- 3 Стадии повреждения мениска
- 4 Лечение артроза тазобедренного сустава 3 степени: существуют ли методы?
- 5 Артроз 3 стадии
Повреждение связок голеностопного сустава 3 степени
Разрыв связок голеностопного сустава — это очень болезненная травма, с которой часто сталкиваются спортсмены. Но и у простых людей тоже встречается подобная проблема. Разрыв связок может быть частичный либо полный, с нарушением целостности волокон в определенной части тела человека. Наиболее часто страдают связки голеностопа, так как они всегда подвергаются серьезным нагрузкам и иногда могут не выдерживать напряжения. Статистика показывает, что около 10% случаев, которые связаны с травмами голеностопа, являются разрывом сухожилий в данной области.
Всего для фиксации стопы природа создала 3 группы связок. Это наружное, внутреннее и межкостное крепление. При этом наиболее часто страдают внешние связки. Это происходит по причине того, что в основном человек производит сгибательные движения стопой вверх и вниз. В результате при резком сгибе ноги может произойти надрыв либо разрыв связочных тканей.
Виды разрыва связок
Травмирование связочной ткани в области голеностопа может быть различным. Многое зависит от степени деформации волокон. Всего медики различают 3 степени.
Травма связок голеностопа первой степени называется растяжением. В данном случае происходит не полный разрыв связок голеностопного сустава, а лишь рвутся некоторые волокна. В результате большая часть сухожилия остается целой и нога может функционировать, но человеку это будет доставлять много неприятных ощущений.
При повреждении второй степени происходит значительно больший разрыв тканей. При этом функции связки остаются в целости, но любое движение ногой вызывает сильную боль.
Самым серьезным и опасным вариантом является разрыв связок голеностопа третьей степени, в этом случае травмируются вся связочная ткань, то есть все волокна. В результате может произойти отрыв связки от места ее крепления. При этом нога не будет выполнять свои функции. Подобная ситуация очень опасна, и требуется качественное лечение.
Причины травм голеностопа
Причины разрыва связок могут быть различными, но наиболее часто с данной проблемой сталкиваются люди, которые ведут активный образ жизни. При постоянном лежании на диване либо сидении за компьютером вряд ли могут быть порваны связки, хотя некоторые умудряются травмировать голеностоп и в таких ситуациях.
В основной группе риска находятся люди, которые занимаются спортом не постоянно, а время от времени. При этом большинство из них рассчитывает на быстрый эффект. Сильное перенапряжение нетренированного тела приведет к тому, что спортсмена будут сопровождать травмы. Одной из наиболее частых является разрыв либо растяжение связок голеностопа.
Еще одной распространенной причиной травм связочной ткани голеностопного сустава является возраст человека. С течением времени кости человеческого тела становятся более хрупкими, мышцы теряют эластичность, а связки силу. В результате даже при не слишком сильном, но неудачном движении ногой можно получить значительное растяжение. Падения и иные травмоопасные ситуации для пожилых людей являются более серьезными, чем для молодых. В этом случае получить разрыв связочных волокон можно очень легко.
Травматологи отмечают, что у них наиболее частыми пациентами среди тех, кто обращается с проблемами связок голеностопного сустава, являются те, кто занимается активными видами спорта и любит экстрим, к примеру, прыжки с высоты. Постоянно рискуют разорвать связки те, кто часто подворачивает ноги из-за неудобной обуви.
Признаки разрыва связки
Голеностоп фиксируется при помощи трех групп связок. Пострадать может каждая, но чаще всего под негативное воздействие попадают внешние. При этом, в зависимости от степени тяжести травмы, может быть простое растяжение, либо полный разрыв ткани. Это может нарушить расположение таранной кости по отношению к лодыжке, что будет заметно внешне.
Однако далеко не всегда становится сразу понятно, что речь идет о разрыве связок голеностопа. Если функции ноги будут сохранены, но при этом ощущается сильная боль в голеностопном суставе при ходьбе и в покое, нужно обратиться к врачу, чтобы пройти все необходимые диагностические процедуры и получить правильное лечение. В некоторых случаях при разрыве связок голеностопного сустава отмечается настолько сильная боль, что у человека нет возможности самостоятельно передвигаться. В такой ситуации можно вызвать скорую помощь либо с помощью посторонних людей отправиться в ближайший травмпункт.
В случае, когда боль ощущается выше стопы, речь идет о проблеме с голеностопом. Чтобы не провоцировать еще большее растяжение связок, необходимо для начала зафиксировать стопу тугой повязкой. Только после этого можно попробовать встать. При этом опираться на поврежденную конечность не стоит. Разрыв связок голеностопного сустава является крайне болезненной ситуацией для человека. Многие стараются сразу избавиться от болевого симптома при помощи обезболивающих средств, но они могут оказаться бесполезными. В любом случае главное — это получить квалифицированную медицинскую помощь.
Симптомы разных степеней разрыва
Для каждой степени травмы голеностопа существуют свои симптомы, к примеру, признаки самого простого растяжения первой степени проявляются в терпимых болевых ощущениях, которые позволяют становиться на поврежденную ногу.
В этом случае может отмечаться небольшое покраснение в нижней части ноги.
Если растяжение связок было достаточно сильным, и повредилось большое количество соединительных волокон, нижняя конечность будет несколько ограничена в движении. На нее непросто будет опереться, так как это будет связано со значительной болью. Если ходить человек еще сможет, то о беге речи уже не идет. При сильном перенапряжении травмированной ноги будет отмечаться сильная боль даже в том случае, когда травмированная конечность будет находиться в состоянии покоя.
Если голеностоп опухает и болит, обязательно нужно обратиться в больницу и пройти обследование.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Повреждение третьей степени является самым серьезным. При полном разрыве связок на ногу наступить будет просто невозможно. Более того, по самой конечности будет видно, что тут имеются проблемы. Речь идет о сильной отечности в области голеностопа и лодыжки, а также о гематомах и кровоподтеках. Последнее является нормальной реакцией на разрыв внутренних тканей. Нога от колена и ниже полностью потеряет подвижность. При этом боль становится настолько сильной, что терпеть ее невозможно даже тогда, когда не производится никакого движения.
Диагностика повреждения связки
Если после травмирования конечности человек заподозрил у себя разрыв связок, нужно сразу обращаться к врачу. Посещение травмпункта будет самым разумным решением, которое позволит решить вопрос быстро и без осложнений. Особенно опасными являются травмы, при которых человек не может встать на ногу из-за сильной боли, а область лодыжки сильно покраснела, и появилась гематома.
Человеку с подобной травмой прямая дорога к травматологу. Только опытный врач сможет сразу определить степень проблемы. Иногда для подтверждения диагноза врачу достаточно провести примитивный тест на сгибание. Однако дополнительные диагностические процедуры, такие как рентгенография, проводятся обязательно. Иногда может быть назначено и дополнительное обследование, но чаще всего рентгеновского снимка достаточно для того, чтобы определить степень разрыва связок голеностопного сустава.
После того, как специалист поставит правильный диагноз, будет назначено соответствующее лечение. Для этого чаще всего применяют специальные фиксаторы, которые не позволяют совершать движения травмированной ногой, что может усугубить ситуацию со связками. Для быстрого восстановления связочной ткани могут быть использованы медикаментозные средства, но лекарства можно применять только в том случае, если это было согласовано с врачом.
Методы лечения
Лечебные мероприятия напрямую зависят от того, какая степень разрыва связок голеностопного сустава имеется у больного. Кроме того, может быть назначена дополнительная терапия для устранения дополнительных симптомов. Одним из важных составляющих лечения травмированного голеностопа является полный покой ноги. Это очень важно, так как лишние движения будут затруднять восстановление связочной ткани. В большинстве случаев во время лечения разрыва связок голеностопного сустава не допускается не только бег и сильные нагрузки на больную ногу, но и простая ходьба. Ограничения будут действовать до той поры, пока рентгеновский снимок не покажет, что со связками все в порядке.
Фиксация голеностопа и снятие отечности
В качестве основной лечебной меры применяют шину либо специальный фиксатор (подробнее здесь). Его накладывают на область голеностопа, чтобы обеспечить неподвижность. В результате больной не будет рисковать и не сможет задеть ногу во время сна. Ограничение движения играет очень важную роль, так как в противном случае возможен еще больший разрыв связок.
Помимо фиксации больной конечности, используют и дополнительные методы, которые помогают в быстром заживлении раны и уменьшению боли. Распространенным методом является криотерапия. При этом больному накладывают повязки со льдом, что позволяет сужать сосуды в пораженной области. Подобный подход позволяет снять отечность, уменьшить гематому и избавить от сильной боли. Криотерапия особенно эффективна сразу после травмирования связок голеностопного сустава.
Для снижения отечности и стабилизации суставов применяют эластичные бинты. Они будут полезны не только во время лечения, но и в период восстановления после травмы, так как с их помощью будет проще вернуть функциональность конечности.
На протяжении всего периода лечения будет играть очень важную роль то, насколько четко будут соблюдаться правила относительного ограничения физической нагрузки. Если человек не будет перенапрягаться, а просто отдохнет, для него процесс выздоровления окажется более быстрым. Нужно больше времени проводить в положении лежа. При этом больная нога должна находиться на определенном возвышении над телом. Это позволит улучшить отток крови и избавить ногу от отечности.
Что касается использования лекарственных препаратов, то они в большинстве случаев являются необязательными. Однако иногда врачи все же назначают противовоспалительные средства, такие как Нимесулид и Ибупрофен. Благодаря их использованию не только снижается риск появления воспаления в пораженной области, но и уменьшается болевой симптом.
При сильной боли можно применять обезболивающие мази. В крайних случаях допускаются инъекции с Лидокаином либо Новокаином. Но это используется только в случае чрезмерно ярко выраженного болевого синдрома.
ЛФК и физиотерапия
Лечить и восстанавливать голеностопный сустав после травмы связок необходимо совместно с лечебной физкультурой. Но приступать к ней можно только после того, как врач увидит улучшение и разрешит двигать ногой. Комплекс упражнений должен быть назначен специалистом. Он подбирается с учетом степени разрыва связок, вида повреждения и общего состояния больного. При регулярном выполнении упражнений можно сократить сроки восстановления после травмы.
Важным условием при лечении связок является тепло. Переохлаждение может крайне негативно сказаться на состоянии пораженной области. Чтобы ускорить восстановление травмированных тканей применяются методы физиотерапии, такие как парафиновые накладки, УВЧ и терапия диадинамическими токами.
В самых сложных случаях пациент может попасть на стол хирурга. Задачей врача будет сшивание разорванных связок. Это будет единственным выходом, если одно либо несколько сухожилий голеностопа оказались полностью разорванными. Проводить операцию можно не более, чем через 5 недель после травмирования. В противном случае вероятность осложнений будет очень высока. Хирургическое вмешательство необходимо при третьей степени тяжести повреждения связок голеностопа.
Лечение разрыва передней крестообразной связки
Причины повреждения
Передняя крестообразная связка отличается большей длиной и меньшей толщиной по сравнению с задней связкой, а потому травмируется она чаще.
К постоянному растяжению и разрыву структуры также приводит и отсутствие преграды, которая ограничивала бы чрезмерную нагрузку на сустав при совершении сгибательных/разгибательных движений.
Выделяют следующие основные причины повреждения ПКС:
- Во многих случаях, подразумевающих поднятие тяжести, сустав «пытается» выгнуться в обратную сторону.
- Резкое напряжение крестообразной связки, сопровождающееся подгибанием голени и выпадом на колено. Обычно этот процесс является результатом прыжка с приземлением на прямые ноги или после чрезмерного употребления алкоголя.
- Чрезмерное разгибание, чаще во время резкого торможения в процессе бега.
- Сильный удар тяжелым предметом по передней части коленного сустава.
Существует и несколько факторов, которые усугубляют процесс получения травмы:
- угол, под которым соединяются голень и бедро;
- сила мышц бедра;
- размеры межмыщелковой вырезки;
- несогласованность мышц бедра;
- гормональный фон.
Виды повреждений ПКС
- 1 степень – приводит к микроразрывам, сопровождается резкой острой болью в колене, отеком и ограниченностью движения.
- 2 степень – частичный разрыв связки. Постоянно наблюдается острая боль и отечность, любое малейшее перенапряжение или неаккуратное движение может стать причиной повторной травмы.
- 3 степень – полный разрыв связки. Характеризуется очень сильной болью и нестабильностью сустава, на фоне развития гемартроза отечность также увеличивается. Осуществить нагрузку на поврежденную конечность невозможно, вплоть до полной ограниченности движения. В суставе колена появляется характерный треск.
Лечение разрыва
На ранних стадиях патологии лечение ограничивается консервативной терапией, операция назначается лишь в случае нестабильности сустава.
Консервативное лечение
- уколы анальгетических средств или блокад с использованием новокаина с цель снятия болевых ощущений и растяжения мышц;
- холодные компрессы в виде пакета со льдом, который заворачивается в полотенце, или повязку с хлорэтилом. Таким образом уменьшается отёк и объём кровоизлияния в сумку сустава;
- гипс до паховой складки, который обеспечивает неподвижность конечности. Гипсовая повязка снимается через пару недель;
- пункцию сустава с целью откачки накопившейся жидкости и кровяных сгустков из его полости;
- стимуляторы для восстановления тканевых структур (афлутоп, актовегин, солкосерил, хондроитин с глюкозамином) в виде таблеток и уколов.
Для лечения застарелых разрывов потребуется временное ограничение нагрузки на больную ногу и использование наколенника. Однако стоит обратить внимание на то, что длительное отсутствие нагрузок может привести к гипотрофии мышц и износу хрящевой ткани.
Операция
- выполняется полная диагностика разрыва;
- из других связок человека берется трансплантат либо подбирается искусственный эндопротез;
- формируется бедренный тоннель путем просверливания отверстия в месте прикрепления связки;
- с помощью болтов или специальных фиксаторов протез прикручивается к суставу.
В период реабилитации показано ношение ортеза, который фиксирует коленный сустав. Восстановительный процесс также помогают ускорить физические упражнения, плавание, велотренажер и физиопроцедуры. При нормальном течении процесса восстановления уже через 6 месяцев человек может заниматься спортом с чрезмерными нагрузками.
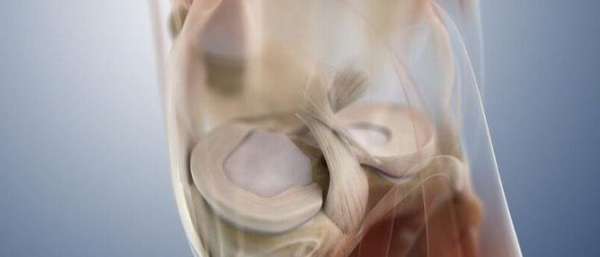
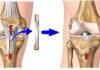
Стадии повреждения мениска
Повреждение хрящевых структур в коленном суставе происходит из-за травм и в результате истончения, вызванного естественным старением. Степени повреждения мениска являются своеобразными показателями выраженности дегенеративного процесса. Физиологические критерии, соответствующие разрушению коленного хряща в определенной фазе заболевания, помогают поставить точный диагноз и подобрать правильную терапию для каждого отдельного случая.
Причины повреждений
Разрыв мениска встречается у людей различных возрастных категорий. У молодых пациентов хрящевые повреждения имеют черты основного заболевания, а у более зрелых людей носят вторичный характер — сопутствуют происходящим в суставах естественным процессам старения. Сопровождающийся болью разрыв хрящевых структур происходит по следующим причинам:
- Травма. Трещины и разрывы возникают при резком движении колена внутрь или наружу, при глубоком приседании, ударах, падении, поднятии тяжестей. Латеральный мениск коленного сустава (наружный) может смещаться при механическом воздействии, поэтому травмируется реже. Медиальный (внутренний) по статистике страдает гораздо чаще, так как он прочно закреплен связками.
- Возрастные дегенеративные изменения. По мере старения сустав постепенно изнашивается и теряет упругость.
- Лишний вес. Увеличение массы тела повышает нагрузку на коленное сочленение, способствует изнашиванию хряща и увеличивает риск разрыва.
- Хронические воспаления.
- Подагра, ревматизм.
Виды разрывов мениска
Варианты повреждения коленного хряща по различным критериям показаны в таблице:
КлассификацияСтепени и симптомы по Stoller
Чтобы врачам было удобнее ориентироваться при оценке состояния хрящевой ткани, американским ортопедом Дэвидом Столлером было выделено несколько степеней тяжести.
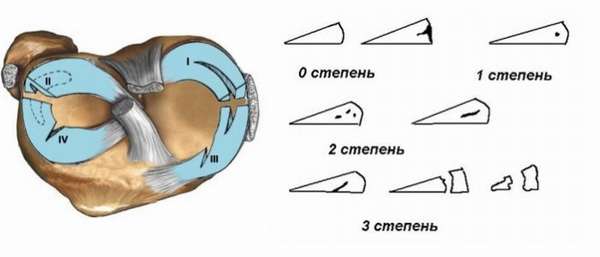
Стадию разрушения мениска определяют с помощью МР-диагностики, которая основывается на изменении интенсивности сигналов при обнаружении аномалий в менискальных тканях на одном или нескольких участках. Чем интенсивнее сигнал, тем контрастнее выделяется поврежденный участок на экране с объемным изображением сустава. Чаще всего проблемы регистрируются в медиальном (внутреннем) хряще, где более 2/3 всех повреждений приходится на задний рог. По Столлеру состояние менисков подразделено на 3 степени.
Начальная стадия
Повреждение медиального мениска 1 степени по Stoller вызывает при сканировании неравномерные очаговые сигналы. Патология локализуется во внутренней части хряща и не затрагивает внешнюю оболочку. В начальной стадии повреждения незначительны, о проблемах с мениском говорят переменные боли, особенно ощутимые после долгого хождения пешком и при подъеме по лестнице. В колене при сгибании слышен хруст.
2 степень изменения
Повреждение внутреннего мениска 2 степени по Stoller характеризуется высокоинтенсивными линейными или очаговыми сигналами с локализацией от центра до краев хряща, не выходящие за его поверхность. Это означает, что произошло неполное разрушение тканей без фрагментации. Повреждение мениска 2 степени проявляется болезненностью сустава при каждом движении ноги и сопровождаются хрустом, щелчками. Возможны отеки и покраснение кожи.
Разрывы 3 степени
В последней стадии происходит полное разрушение анатомической целостности мениска. При такой патологии появляются гиперинтенсивные сигналы на нескольких участках, достигающие краев хрящевой оболочки и выходящие на поверхность. Человек страдает от сильных болей, не может согнуть или разогнуть ногу. Появляется отечность, покраснение, синовит
Лечение мениска
Выбор подходящей терапии для конкретного пациента основывается на совокупности нескольких факторов — возраст, сопутствующие заболевания, характеристика и степень разрыва. Учитывая все данные, полученные при диагностике, врач назначает соответствующее консервативное лечение, если хрящевая структура не разрушена, отсутствует ущемление, смещение, нет разрывов связок и менискальные ткани срастаются.
Лечение при 2 степени поражения
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Предполагает консервативную терапию дегенеративное повреждение менисков 2 степени по Stoller, если разрывы незначительны (не более 10 мм), сохраняется стабильность сустава, а участок имеет хорошее кровоснабжение. Из лекарственных препаратов назначаются хондропротекторы, помогающие регенерации и улучшению обмена веществ в суставе. Воспалительные процессы купируются НПВП, при сильных болях назначаются анальгетики. Повреждение заднего рога медиального мениска 2 степени устраняется с помощью артроскопической техники методом шва мениска — соединением частей хряща путем сшивания разрывов. Для участков, лишенных кровеносных сосудов рекомендуют второй способ — парциальная резекция (частичное удаление) разрушенных тканей.
Лечение при 3 степени поражения
На последней стадии показана хирургическая операция — частичная или полная менисэктомия. (в самых тяжелых случаях), однако медики всегда стараются сохранить хрящевую ткань насколько это возможно, так как отсутствие мениска приводит к развитию остеоартроза. Если не удалось избежать удаления, пациенту предлагается трансплантация донорского мениска или коллагенового имплантата,
В зависимости от степени поражения назначаются дополнительные реабилитационные мероприятия для окончательного восстановления коленного сустава.
Лечебная гимнастика разрабатывается врачом-реабилитологом, который подбирает нагрузки, учитывая сложность разрывов и возрастную категорию больного, чтобы укрепить мышцы, и стабилизировать колено. Физиотерапевт устанавливает виды процедур и нужное количество сеансов, необходимых для каждого пациента, чтобы восстановить кровообращение и обмен веществ. Физиотерапия включает электрофорез с «Лидазой», ультразвук, магнитотерапию, миостимуляцию, лечение лазером, массаж и иглоукалывание для улучшения притока крови к поврежденным органам.
Лечение артроза тазобедренного сустава 3 степени: существуют ли методы?
Артроз тазобедренного сустава 3 степени тяжести диагностируется у пациентов через несколько лет от начала его развития. Клинически он проявляется болями, ограничением движений, атрофией мышц бедра, укорочением ноги. Консервативное лечение артроза тазобедренного сустава 3 степени малоэффективно, так как уже возникли необратимые повреждения хрящевой прослойки, выраженная деформация костей. Пациентам показано хирургическое вмешательство — эндопротезирование.
Причины и симптомы заболевания
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРОЗА существует. » Читать далее.
Причины развития первичного артроза тазобедренного сустава (ТБС) не установлены. Вторичное заболевание возникает на фоне дисплазии, врожденного вывиха бедра, ревматоидного, реактивного, подагрического артрита. Спровоцировать поражение хрящей и костей могут болезнь Петерса, асептический некроз бедренной головки, протекающий в полости сустава инфекционный процесс.
При артрозе ТБС 3 степени пациент жалуется врачу на постоянные боли, возникающие не только в дневные, но и в ночные часы. При ходьбе он пользуется тростью или костылями из-за сильного ограничения объема движений, атрофии ягодичных, бедренных и голеностопных мышц. Отводящая скелетная мускулатура ослаблена, поэтому наблюдается укорочение ноги. Чтобы не утратить равновесие при ходьбе, больной наклоняет корпус в сторону пораженного сустава. Это приводит к смещению центра тяжести и повышению нагрузки на пораженный артрозом ТБС.
Кому дают инвалидность
При тяжелом течении артроза ТБС 3 степени человек постепенно утрачивает профессиональные навыки, не может выполнять работу по дому. Ему дается право на получение 1 или 2 группы инвалидности. Для этого назначается медико-социальная экспертиза (МСЭ), оценивающая состояние пациента. Изучаются рентгенографические снимки, результаты консервативного лечения.
Что служит основанием для получения инвалидности:
- быстрое прогрессирование артроза;
- неэффективность применения препаратов, проведения физиотерапевтических и массажных процедур, ЛФК на протяжении нескольких месяцев;
- выраженная или полная утрата подвижности;
- неспособность больного обслуживать себя в быту.
Инвалидность может быть присвоена при двустороннем поражении ТБС, а также при эндопротезировании сразу двух суставов.
Как лечить артроз тазобедренного сустава 3 степени
Сразу после выставления диагноза ортопед предлагает пациенту замену разрушенного ТБС искусственным протезом.
Если для проведения операции есть противопоказания или больной по каким-либо причинам отказывается от нее, начинается консервативное лечение. Оно направлено на максимально возможное улучшение самочувствия пациента и замедление прогрессирования артроза. К терапии практикуется комплексный подход. Назначаются препараты различных клинико-фармакологических групп, санаторно-курортное лечение, ежедневные занятия лечебной физкультурой.
Больным, которые могут передвигаться с тростью или костылями, показано ношение ортезов для удержания суставных структур в правильном положении. Использование бандажей с ребрами жесткости помогает избежать нагрузок на поврежденный ТБС при ходьбе.
Медикаментозная терапия
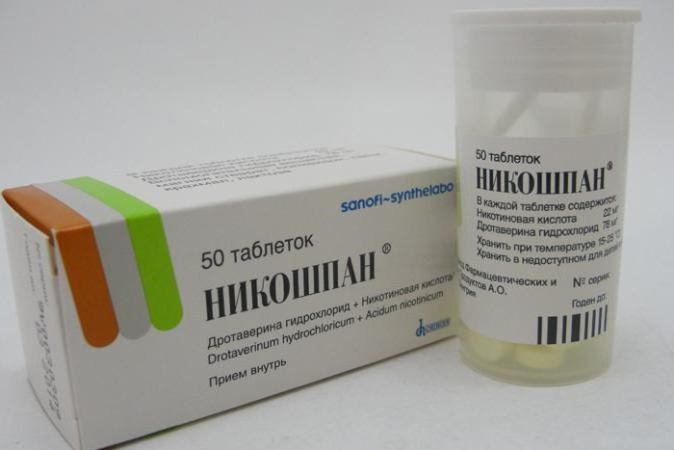
Замедлить и даже полностью купировать дальнейшую деформацию костей бедра и таза помогают средства для улучшения кровообращения. Это Пентоксифиллин, Эуфиллин, Никотиновая кислота. Их применение способствует устранению в ТБС дефицита питательных веществ, кислорода.
В начале терапии артроза 3 степени тяжести используются препараты в форме инъекций для ослабления болей и нередко возникающего на этом этапе воспаления. Затем достигнутый результат закрепляется приемом таблеток, локальным нанесением мазей и гелей.
В качестве поддерживающего лечения пациентам назначаются хондропротекторы:
Такие препараты разрабатывались для частичного восстановления хрящей, что невозможно при артрозе 3 степени. В дальнейшем была обнаружена способность хондропротекторов останавливать разрушение суставов, устранять боли и воспаление. Их назначение позволяет снижать дозы системных средств, уменьшать фармакологическую нагрузку на почки, печень, ЖКТ.
Даже «запущенный» АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
| Повреждения | |
|---|---|
| Тип | Медиальные |
| Латеральные | |
| Локализация | Тело мениска |
| Передний или задний рог | |
| Комплексные | |
| Степень нарушения биомеханики сустава | Стабильные |
| Нестабильные | |
| Способность к восстановлению | Полное |
| С помощью операции | |
| Не восстанавливаются | |
| Соотношение разрыва с поперечной плоскостью на МРТ в сагиттальной проекции | Горизонтальные |
| Вертикальные | |
| Отношение к поверхности мениска | Поперечные (радиальные) |
| Косые | |
| Продольные | |
| Форма | Ручка лейки |
| Лоскутные | |
| По типу «клюва попугая» |
| Группа препаратов для лечения артроза ТБС 3 степени | Наименование лекарственных средств | Терапевтическое действие |
| Нестероидные противовоспалительные средства | Диклофенак, Мелоксикам, Целекоксиб, Эторикоксиб, Кетопрофен, Нимесулид, Кеторолак | Устранение болей, воспалительных отеков, тугоподвижности |
| Миорелаксанты | Мидокалм, Сирдалуд, Толперизон, Баклофен, Баклосан | Расслабление скелетной мускулатуры, купирование мышечных спазмов |
| Глюкокортикостероиды | Триамцинолон, Дипроспан, Дексаметазон, Гидрокортизон, Метилпреднизолон | Подавление воспалительных процессов, снижение выраженности острых болей |
| Мази с согревающим действием | Випросал, Капсикам, Финалгон, Наятокс, Апизартрон | Улучшение кровоснабжения сустава питательными веществами, устранение болей |
| Средства с витаминами группы B | Комбилипен, Мильгамма, Нейромультивит, Нейробион, Пентовит | Восстановление трофики и передачи нервных импульсов, защита тканей от повреждения |
Лечебная гимнастика
ЛФК — самый эффективный метод терапии артроза тазобедренных суставов. Ежедневные занятия показаны для повышения объема движений в ТБС, улучшения кровообращения. Выполнение упражнений позволяет укрепить мышцы перед эндопротезированием для более быстрой и успешной реабилитации. Тренировки обязательны в восстановительном периоде после замены сустава имплантатом. Обычно врачи включают в комплекс такие упражнения:
- лечь на спину, выпрямить ноги, руки прижать к корпусу. Согнуть колени, приблизив максимально ступни к ягодицам, а затем отрывать таз от поверхности пола;
- лечь на бок с упором на локоть и ладонь здоровой стороны. Больную ногу вытянуть, немного приподнять таким образом, чтобы подошва находилась под прямым углом к голени;
- лечь на живот, положить руки на бедра. Поднимать голову и плечи, удерживая их несколько секунд. Принять исходное положение, спустя паузу на две секунды повторить еще пять раз.
Если во время тренировки возникают болезненные ощущения, то ее следует остановить. Врачи ЛФК разрешают заниматься только в период ремиссии, выполняя упражнения плавно, немного замедленно.
Физиотерапия и грязелечение
При выраженных болях пациентам показан ультрафонофорез или электрофорез с анестетиками, глюкокортикостероидами, НПВС. Под действием электрических импульсов и ультразвуковых колебаний в поврежденные хрящи и кости проникает максимальное количество активных ингредиентов. Такие процедуры проводятся и во время ремиссии, но используются в этом случае витамины группы B, хондропротекторы. Пациентам может быть назначено до 10 сеансов следующих оздоравливающих мероприятий:
Применяются аппликации с озокеритом, парафином, бишофитом. Лечение грязями и минеральными водами улучшает общее состояние здоровья, укрепляет местный иммунитет, предупреждает прогрессирование артроза ТБС.
Физиопроцедуры и ЛФК всегда сочетаются с сеансами классического массажа. Во время их проведения на мышцы бедер, ягодиц, голеностопа оказывается механическое воздействие. Массажист выполняет разминания, поглаживания, растирания, вибрирующие движение. Это позволяет не только остановить атрофию, но и значительно укрепить мышцы. Появляется своеобразный каркас, стабилизирующий суставные структуры.
Применяется и вакуумный аппаратный массаж для улучшения кровообращения. На мышцы устанавливаются медицинские банки, которые присоединены к прибору. Он создает разницу давлений, нагнетая или откачивая воздух. Под действием вакуума в разрушенные ткани поступает больший объем крови.
Питательный и питьевой режим
Диета, как способ лечения артроза ТБС 3 степени, малоэффективна. Внести коррективы в рацион рекомендуется только пациентам с лишним весом для снижения нагрузки на суставы при ходьбе. Энергетическую ценность ежедневного меню следует ограничить 2000 килокалориями для женщин и 2500 ккал — для мужчин. Нужно исключить из рациона полуфабрикаты, колбасные изделия, сдобную выпечку, заменив их свежими овощами, фруктами, кисломолочными продуктами.
Диетологи советуют больным каждый день выпивать не менее 2,5 литров жидкости для ускорения процессов обмена веществ. Это чистая вода, слабосоленые минеральные воды, фруктовые компоты, ягодные морсы, овощные соки.
Народное лечение
Народные средства не используются в терапии артроза 3 степени. Они неэффективны, а иногда и небезопасны. При выраженном поражении ТБС часто в полости сустава развиваются воспалительные, гнойные процессы. Применение компрессов, водочных и масляных растираний может спровоцировать их распространение на здоровые ткани.
Хирургическое вмешательство
Эндопротезирование — единственный эффективный способ лечения артроза тазобедренного сустава 3 степени. При поражении только головки бедренной кости выполняется однополюсное хирургическое вмешательство. Двухполюсное эндопротезирование показано при сильном разрушении и бедренной головки, и вертлужной впадины.
После полного обследования операция проводится в плановом порядке под общим наркозом. Примерно через 10 дней швы снимаются, а пациент выписывается для дальнейшего амбулаторного лечения.
Функции ноги полностью восстанавливаются у 95% пациентов. Нередко снимается ранее полученная инвалидность, так как пациент может работать и даже вернуться к спортивным тренировкам. Замена изношенного эндопротеза проводится только через 15-20 лет.
Реабилитация после операции
На 2-3 день после эндопротезирования начинается реабилитация. Пассивные движения на мышцы прооперированной ноги выполняются с помощью специальных приборов. Пациентам рекомендуется вставать с постели, осторожно передвигаться по палате на костылях. Еще через несколько дней назначаются лечебные комплексы из динамических упражнений. Для тренировок используются тренажеры, а за ходом занятий следит врач-реабилитолог. Он дозирует нагрузки, показывает, как правильно выполнять движения.
На этапе реабилитации также назначаются физиотерапевтические процедуры, сеансы классического, вакуумного, точечного массажа.
Профилактические меры
Лучшая профилактика артроза ТБС 3 степени — обращение к врачу за медицинской помощью при первых болезненных ощущениях. А не допустить его развития помогает исключение провоцирующих факторов из привычного образа жизни. Это низкая двигательная активность, чрезмерные нагрузки на тазобедренный сустав, лишний вес, курение, отсутствие в рационе продуктов с высоким содержанием витаминов и микроэлементов.
Артроз 3 стадии
При прогрессировании дегенеративно-дистрофических процессов в костях развивается артроз 3 степени. Заболевание лишает пациента возможности нормально двигаться и сопровождается интенсивными болями. Однако благодаря своевременной диагностике и современным методам медицины, существует шанс уменьшить неприятные симптомы без операции.
Причины развития патологии
При артрозе нарушается толщина, плотность и гладкость гиалинового хряща, который выполняет амортизационную функцию сустава. Он истончается, трескается и постепенно разрушается, создавая давление на кости. В результате элементы сустава трутся друг об друга, сдвигаются и деформируются. Патологический процесс причиняет пациенту сильную боль и ограничивает движение в поврежденной конечности. Чаще всего диагностируют артроз коленных суставов, это связано с огромной ежедневной нагрузкой, которую получают колени. Однако заболевание может развиться и в других подвижных сочленениях. Различают такие типы артроза:
- Первичный. Развивается в преклонном возрасте.
- Вторичный. Возникает на фоне травмы или других факторов риска.
К причинам, которые провоцируют старт патологии, относятся:
- наследственная предрасположенность;
- травмы подвижного сочленения;
- ожирение;
- воспалительные заболевания суставов;
- метаболические нарушения.
Вернуться к оглавлению
Как проявляется?
Опасность недуга в том, что выраженные симптомы появляются, когда артроз уже достиг 3—4 степени. Основным проявлением патологии на этом этапе развития выступает интенсивный болевой синдром. Боль не проходит в ночное время и часто становится причиной бессонницы пациента. Привычные обезболивающие не приносят облегчения. Кроме того, деформирующий артроз 3 степени выражается такими симптомами:
- хруст при ходьбе или движении поврежденным сочленением;
- ограничение двигательной функции;
- отечность сустава;
- деформация костей;
- хромота, появляющаяся при поражении колена.
Вернуться к оглавлению
Способы диагностики
Для постановки заключительного диагноза необходимо обратиться к хирургу, травматологу или ревматологу. Врач выслушает жалобы, соберет анамнез и проведет осмотр больного сустава. Обычно третья степень артроза имеет характерные внешние проявления, поэтому диагностика не проблематична. Однако для назначения наиболее эффективного лечения, пациенту нужно пройти некоторые лабораторные и инструментальные тесты:
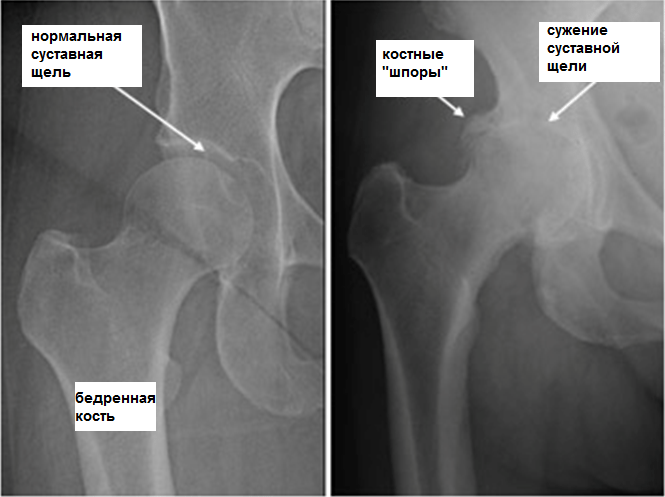
- Рентген. Всегда применяется для подтверждения диагноза. Оценивает целостность костей, степень их деформации и масштаб поражения.
- Артроскопия. Диагностическая операция, при которой больной сустав вскрывают для забора образцов ткани и обследования.
- МРТ и КТ. Компьютерные исследования, считаются наиболее информативными благодаря возможности сделать серию подробных снимков сустава в разных ракурсах.
Вернуться к оглавлению
Лечение патологии
Пациенту необходимо понимать, что полностью вылечить артроз невозможно, однако можно снять симптоматические проявления, и замедлить разрушение тканей.
Современная медицина позволяет лечить заболевание на 3 стадии консервативными методами. Полноценное лечение включает комплекс мероприятий: прием медикаментов, физиотерапевтические процедуры, лечебную гимнастику и профилактику. При осложненном артрозе применяют хирургические методы терапии.
Какие лекарства назначают?
Коленный артроз лечат такими группами медикаментов:
- Нестероидные противовоспалительные. Лекарства снижают болевой синдром, снимают отек и купируют воспаление. Как правило, назначаются в форме таблеток, гелей и мазей: «Диклак», «Нурофен», «Найз».
- Глюкокортикостероиды. Гормоны применяются при неэффективности НПВС. Предполагают инъекционное введение и хорошо помогают бороться с воспалением: «Преднизолон» и «Метипред».
- Обезболивающие. При терпимой боли применяют «Парацетамол» и «Анальгин». Если пациента мучают сильные боли в коленях, возможно использование наркотических рецептурных лекарств.
- Хондропротекторы. В составе медикаментов — ферменты хрящевой ткани животных. Лекарство стимулирует регенерацию межсуставных хрящей: «Румалон», «Хондроксид» и «Терафлекс».
- Гиалуроновая кислота. Хорошо снимают боль уколами вещества в сустав. Такой метод облегчает состояние пациента на 3 месяца.
Вернуться к оглавлению
Физиотерапия
Артроз коленного сустава и других подвижных сочленений хорошо отвечает на применение физиотерапевтических процедур, таких как:
- массаж и самомассаж;
- электростимуляция;
- ультразвук;
- холодные и горячие компрессы.
Вернуться к оглавлению
Операция при артрозе
Болезнь нередко лечится хирургически такими способами, как:
- Артродез. Метод означает полное удаление сустава и соединение костей друг с другом. Этот тип операции применяется редко, ввиду невозможности восстановления двигательной функции подвижного сочленения.
- Артроскопия. Малоинвазивная процедура, при которой пораженные участки ткани удаляются артроскопом. Такой вид операции хорош отсутствием швов и длительного восстановительного периода. Однако положительный эффект этого способа сохраняется не более 3 лет.
- Эндопротезирование. Операции по замене части или всего сустава специальным протезом. Нюанс в том, что успех вмешательства зависит от качества последующих реабилитационных мероприятий.
- Околосуставная остеотомия. Во время хирургических манипуляций поврежденные элементы подпиливаются, таким образом меняется центр тяжести. Остеотомия гарантирует положительный эффект до 5 лет.
Вернуться к оглавлению
Упражнения
Важную роль в терапии деформирующего артроза играет лечебная физкультура.
Комплекс упражнений разрабатывается доктором и обязателен к выполнению. Целевое назначение гимнастики: расширение диапазона движений суставом, снятие напряжения и развитие гибкости. Как правило, статические нагрузки запрещены. Очень полезны такие мероприятия: велосипедные прогулки, плавание, ходьба. Регулярные занятия укрепляют мышечный скелет, поэтому процесс деформации замедляется.
Народная медицина
Допустимо использовать такие домашние рецепты в комплексной терапии артроза:
- Головку чеснока очистить, измельчить и смешать со стаканом сливочного масла. Полученную смесь держать в темном месте 7 дней. После чего натирать средством больные суставы на ночь.
- Яичный желток соединить с яблочным уксусом в равной пропорции. Полученную мазь накладывать на пораженные подвижное сочленение перед сном трижды в неделю.
- Взять 50 г сухого корня девясила и смешать с 125 мл водки. Настаивать 14 дней в темном месте. После процедить и растирать настойкой сустав.
- Мумие в количестве 3-х грамм соединить со 100 г меда. Полученную смесь втирать в больное место на протяжении недели.
Вернуться к оглавлению
Осложнения артроза 3 степени
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Артроз коленного сустава 3 степени приводит к ряду последствий, если проблему игнорировать. Прежде всего — это деформация больной конечности. У пациента развивается хромота, которая нарушает правильную биомеханику позвоночного столба. Осложнением могут стать межпозвоночные грыжи. Самым грозным последствием патологии является полная потеря двигательной функции и инвалидность пациента.
Источники
-
Дикуль, Валентин Лечим спину от остеохондроза / Валентин Дикуль. — М. : «Издательство «Эксмо», 2007. — 128 c. -
Чепой, В. М. Диагностика и лечение болезней суставов / В. М. Чепой. — М. : Медицина, 2006. — 304 c. -
Сустав. Морфология, клиника, диагностика, лечение / В. Н. Павлова и др. — М. : Медицинское информационное агентство, 2011. — 552 c. - Ольга, Барышева Апоптоз периферических лимфоцитов при ревматоидном артрите / Барышева Ольга , Наталья Везикова und Ирина Марусенко. — М. : Palmarium Academic Publishing, 2014. — 108 c.