Содержание
- 1 Подошвенное сгибание стопы с эластичной лентой
- 2 Тыльное сгибание стопы в положении сидя
- 3 Голеностопный сустав
- 4 Обследование голеностопного сустава. Жидкость в голеностопном суставе
- 5 ОБЛАСТЬ ГОЛЕНОСТОПНОГО СУСТАВА И СТОПА ИССЛЕДОВАНИЕ НОРМАЛЬНОГО ГОЛЕНОСТОПНОГО СУСТАВА
- 6 Мобилизация голеностопного сустава и суставов стопы
- 7 Мышцы, производящие движения стопы
- 8 Подошвенное сгибание в голеностопном суставе
- 9 Голеностопный сустав.
Подошвенное сгибание стопы с эластичной лентой
Подошвенное сгибание стопы в голеностопном суставе направлено на укрепление мышц задней поверхности голени на ранней стадии реабилитации. В качестве отягощения используется эластичная лента, концы которой следует намотать на кисти рук, а середину ленты натянуть подошвой стопы. Исходное положение — носок направлен вверх. Необходимо согнуть ногу в голеностопе, направляя носок вперед и преодолевая сопротивление эластичной ленты, после чего вернутся в исходную позицию. Упражнение можно выполнять при согнутом положении коленного сустава, чтобы в большей степени воздействовать на икроножные мышцы, чем на камбаловидные.
Какие мышцы работают?
- Икроножная мышца
- Камбаловидная мышца
- Задняя большеберцовая мышца
Инновационный терапевтический метод из Греции теперь в Москве!
Результат заметен после первого сеанса!
Тыльное сгибание стопы в положении сидя
Тыльное сгибание стопы направлено на укрепление мышц передней поверхности голени. Это упражнение выполняют на ранней стадии реабилитации. Оно может быть отягощено с помощью эластичной ленты. Сначала упражнение выполняют в положении сидя, затем — стоя, а еще позже — в положении под углом, с передним отделом стопы ниже пяток. Для выполнения упражнения необходимо приподнять передний отдел стопы (плюсну и фаланги пальцев), не отрывая пятку от пола.
Какие мышцы работают?
- Передняя большеберцовая мышца
- Длинный разгибатель пальцев
- Длинный разгибатель большого пальца


Инновационный терапевтический метод из Греции теперь в Москве!
Результат заметен после первого сеанса!
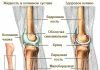
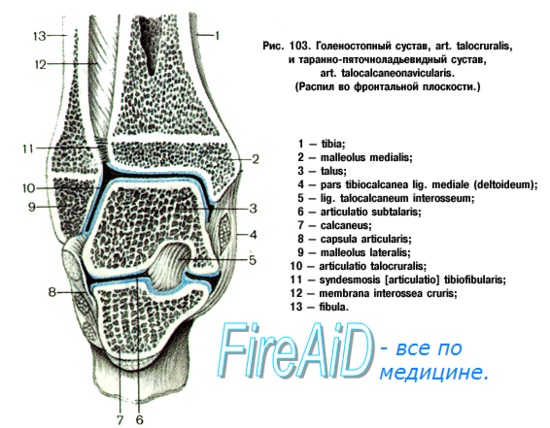
Голеностопный сустав
Вокруг голеностопного сустава формируются артериальные сети:медиальная лодыжечная – благодаря соединению лодыжечных ветвей задней и передней большеберцовых артерий с медиальными предплюсневыми ветвями тыльной артерии стопы;латеральная лодыжечная из лодыжечных ветвей передней большеберцовой и малоберцовой артерий;пяточная – из ветвей задней большеберцовой и малоберцовой артерий.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Да какие ж вы математики, если запаролиться нормально не можете. 8423 —



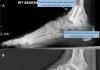
Обследование голеностопного сустава. Жидкость в голеностопном суставе
Жидкость в голеностопном суставе пальпаторно определить трудно из-за множества связок, охватывающих сустав со всех сторон и препятствующих растяжению капсулы, а также из-за периартикулярпого отека. Лишь при значительном выпоте или при гидрартрозе, при котором нет периартикулярпого отека, ее удается определить с передней поверхности сустава между лодыжками, и реже — позади лодыжек. Участки с выпотом воспринимаются как эластичное, напряженное тело, иногда удается получить флюктуацию.
При небольшом количестве жидкости и невыраженном периартикулярном отеке врач одной рукой сдавливает заднебоковые отделы суставной капсулы, что приводит к смещению жидкости в переднюю ее часть. Другой рукой выполняет пассивное тыльное сгибание стопы и пальпацию большим пальцем переднего отдела капсулы, где может появиться эластичная припухлость (рис. 208).
Перкуссия но лодыжкам и выше по берцовым костям позволяет дифференцировать локальную патологию лодыжки (травма, очаг воспаления) от оссалгии.
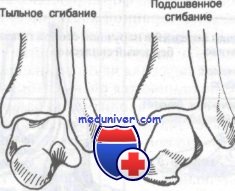
Исследования движений в голеностопном суставе проводятся в положении больного лежа на спине со свешенными с края кушетки стопами. У здорового человека в таком положении стопа по отношению к голени расположена под прямым углом. При определении объема движений в голеностопном суставе ахиллово сухожилие должно быть расслаблено, для чего нужно ногу умеренно согнуть в колене. В таком положении активное тыльное сгибание возможно в пределах 20-30°, боковые и ротациошше движения при этом отсутствуют. Подошвенное сгибание достигает 40-50°, в этом положении в суставе возможны незначительная ротация и едва заметные боковые движения.
Пассивные движения в голеностопном суставе можно исследовать как при согнутом колене, так и разогнутом (рис. 209). Важно лишь учесть то, что при тыльном сгибании с согнутым коленом амплитуда движения стопы несколько больше, чем при выпрямленной ноге.
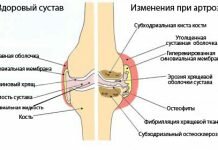
Боль и ограничение движений в голеностопном суставе могут быть обусловлены острым или хроническим поражением сустава (артрит, артроз, контрактура, анкилоз, травма) или мышц и сухожилий.
Для оценки функционального состояния ахиллова сухожилия используется прием исследования подошвенного сгибания стопы в условиях сопротивления (рис.210).
В голеностопном суставе возможна нестабильность в связи с разрывом связочного аппарата или параличом мышц голени. Выраженная нестабильность (разболтанность) легко выявляется при ходьбе, при выполнении активных и пассивных движений в голеностопном суставе. Передняя и боковая нестабильность лучше выявляются лишь при выполнении специальных приемов (рис. 211, 212).
ОБЛАСТЬ ГОЛЕНОСТОПНОГО СУСТАВА И СТОПА ИССЛЕДОВАНИЕ НОРМАЛЬНОГО ГОЛЕНОСТОПНОГО СУСТАВА
Осмотр области голеностопного сустава позволяет различить дистальные концы обеих костей голени — внутреннюю и наружную лодыжки, определяющие боковой рельеф сустава. Из костей копня стопы видны только пяточный бугор и редко бугристость ладьевидной кости. Рельеф дополняется спереди группой сухожилий разгибателей и сзади выдающимся ахилловым сухожилием. Между ахилловым сухожилием и ло дыжками имеются глубокие западения — параахилловы ямки. Спереди можно различить более мелкие эападения между сухожилиями разгибателей и передними краями обеих лодыжек. Под наружной и внутренней лодыжками названные углубления сливаются, благодаря чему лодыжки выдаются особенно рельефно.
Ощупыванию при нормальном голеностопном суставе доступна передне-внутренняя поверхность большой берцовой кости. Задний край этой кости можно обнаружить позади хорошо пальпируемой внутренней лодыжки Полному ощупыванию большой берцовой кости сзади препятствует ахиллово сухожилие. Малая берцовая кость с лодыжкой легко осязаема спереди, снаружи и сзади непосредственно под кожей. У внутреннего края наружной лодыжки над суставом при глубоком давлении пальпации доступно дистальное сочленение берцовых костей (syndesmosis tibiofibularis). При повреждениях дистального синдесмоза берцовых костей в этом месте появляется болезненность. Болезненность при надавливании под внутренней лодыжкой ощущается при разрыве дельтовидной связки (lig deltoideum), под наружной—боковых связок наружной лодыжкд При движениях пальцев и стопы легко обнаруживается игра сухожилий под внутренней лодыжкой—длинной мышцы, сгибающей большой палец, задней берцовой мышцы и общего длинного сгибателя пальцев; позади наружной лодыжки — длинной и короткой малоберцовьк мышц; снаружи от гребня большой берцовой кости — передней большеберцовой мышцы, длинного разгибателя большого пальца и общего длинного разгибателя пальцев
Сумка сустава наиболее доступна исследованию в углублениях, ограничивающих лодыжки спереди и сзади При неизмененном суставе сумку прощупать нельзя и в этих углублениях нащупывается узкая суставная щель Из костей корня стопы с гыльной поверхности доступна ощупыванию головка таранной кости; снизу—пяточный бугор; снаружи — наружная поверхность тела пяточной кости до сочленения с кубовидной костью включительно; изнутри — пяточный бугор и бугристость ладьевидной кости. В переднем отделе стопы прощупываются головки плюсневых костей При подошвенном сгибании в голеностопном суставе. можно прощупать спереди-снаружи блок таранной кости. Рядом, вблизи sinus tarsi, располагается передняя малоберцово таранная связка (lig.talofibulare anterms), а также наружная таранно пяточная связка (lig talocalcaneum). Позади наружной лодыжки иногда удается упереться пальцем в задний отросток таранной кости (ргос posterior tali) и заднюю малоберцовотаранную связку (lig. talofibulare post.)
Движения в голеностопном суставе. Исходное нейтральное 0-положение — стопа по отношению к голени расположена под прямым углом как при стоянии. Измерение проводят при расслабленном ахилловом сухожилии, для чего коленный сустав должен быть согнут.
Голеностопный сустав — шарнирное сочленение. При подошвенном сгибании в нем возможны незначительная ротация и ограниченные боковые сдвиги в таком малом объеме, что они не поддаются измерению. В положении тыльного сгибания (разгибания) блок таранной кости полностью фиксирован в лодыжечной вилке, вследствие чего боковые сдвиг» и ротация блока таранной кости невозможны.
При свободно свисающей стопе и согнутом коленном суставе тыльное-сгибание (разгибание) в голеностопном суставе (articalatio talocruralis) равно 20—30°, подошвенное сгибание—40—50°. При регистрации амплитуды движений по методу нейтрального 0-проходящего положения запись движений будет следующей: тыльное сгибание/подошвенное сгибание — экст./флек.—20—30/0/40—50°.
Пассивное подошвенное сгибание возможно до установления тыла стопы в одной плоскости с тылом голени. При тыльном сгибании (разгибании) в голеностопном суставе разогнутой в коленном суставе ноги стопа может быть поднята кверху так, что образует с голенью угол меньше прямого, при согнутом колене угол тыльного сгибания делается острее.
Дата добавления: 2015-06-12 ; просмотров: 410 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Мобилизация голеностопного сустава и суставов стопы
Мобилизации суставов – это техники мануальной терапии, которые используются для снижения уровня боли и увеличения амплитуды движений в суставах. Суставная механика может меняться из-за боли и защитного мышечного напряжения, суставного выпота, контрактур или спаек в суставных капсулах или поддерживающих связках, а также смещения или подвывиха костных поверхностей.
Этот и другие вопросы будут подробно разбираться на семинаре Максима Никитина «Суставные мобилизации». Узнать подробнее…
Большеберцово-малоберцовый синдесмоз
Эти техники используются для уменьшения боли в области латеральной лодыжки.
Пациент лежит на спине с разогнутыми нижними конечностями. Терапевт становится у края стола и фиксирует большеберцовую кость одной рукой, другая рука осуществляет мобилизацию малоберцовой кости в заднем направлении. В положении пациента лежа на животе мобилизация малоберцовой кости осуществляется в переднем направлении.
Голеностопный сустав
- Переднее (вентральное) скольжение
Мобилизация используется для улучшения подошвенного сгибания стопы.
Пациент лежит на животе с прямыми ногами, стопы свешиваются с края кушетки. Стоя у края стола, терапевт кладет проксимальную руку поперек передней поверхности нижней трети голени, а межпальцевой промежуток дистальной руки помещается на задней поверхности пятки. Мобилизация таранной кости осуществляется в переднем направлении.
- Заднее (дорсальное) скольжение
Данная техника используется для увеличения тыльного сгибания стопы.
Пациент лежит на спине с выпрямленными ногами, пятки свешиваются с края стола. Терапевт стоит у края кушетки и проксимальной рукой фиксирует голень. Дистальная рука располагается поверх таранной кости чуть ниже голеностопного сустава, при этом стопа фиксируется в положении покоя. Мобилизация таранной кости осуществляется в заднем направлении.
Подтаранный (таранно-пяточный) сустав
- Подтаранная дистракция
Эта мобилизация показана для снижения уровня боли и увеличения амплитуды инверсии/эверсии.
Пациент лежит на спине, ноги выпрямлены, пятки свешиваются с края стола. Стопа пациента фиксируется в дорсифлексии посредством давления бедром терапевта. Дистальная рука обхватывает пятку, а проксимальная рука фиксирует нижнюю треть голени. Тракция пяточной кости осуществляется в каудальном направлении.
- Медиальное и латеральное скольжение в подтаранном суставе
Медиальное скольжение увеличивает эверсию, латеральное скольжение увеличивает инверсию.
Пациент лежит на боку или на животе, ноги покоятся на столе или поддерживаются валиком из полотенца. Проксимальная рука терапевта стабилизирует нижнюю треть голени, а дистальная рука основанием ладони располагается на медиальной поверхности пяточной кости, чтобы осуществлять латеральное скольжение, и на латеральной поверхности пяточной кости, чтобы осуществлять медиальное скольжение.
Межплюсневые и предплюсне-плюсневые суставы
Показание: для улучшения вспомогательных движений при подошвенном сгибании.
Пациент лежит на спине (бедро и колено согнуты) или сидит (при этом колено сгибается за краем стола, а пятка располагается на колене терапевта).
Для мобилизации «медиальных» суставов предплюсны терапевт становится сбоку от пациента и кладет проксимальную руку на тыльную поверхность стопы таким образом, чтобы пальцы были ориентированы медиально, при этом указательный палец располагается вплотную к суставу, обхватывая кость сверху и снизу. Возвышение большого пальца дистальной руки располагается на тыльной поверхности мобилизируемой кости, а пальцы обхватывают ее снизу.
Для мобилизации «латеральных» суставов предплюсны, терапевт становится с медиальной стороны стопы, расположение рук такое же, как и при мобилизации медиальных суставов с той лишь разницей, что пальцы ориентированы латерально.
Мышцы, производящие движения стопы
Лабораторное занятие
«Мышцы нижней конечности»
Мышцы нижней конечности производят движения втазобедренном, коленном, голеностопном суставах и суставах стопы.
Мышцы, производящие движения в тазобедренном суставе
Соответственно трем взаимно перпендикулярным осям вращения, проходящим через центр тазобедренного сустава, в этом суставе бедром при закрепленном тазе, а вместе с ним и всей ногой можно производить следующие движения:
1)сгибание и разгибание, т. е. движение вперед и назад;
2)отведение и приведение;
3)пронацию и супинацию;
4)круговое движение (циркумдукцию).
При закреплении бедра или всей ноги мышцы производят движения таза: вперед, назад, в стороны и повороты вправо и влево. Для осуществления этих движений в тазобедренном суставе имеется шесть функциональных групп мышц.
Сгибание бедра
К мышцам, производящим сгибание бедра в тазобедренном суставе, относятся мышцы, которые пересекают поперечную ось этого сустава и расположены спереди от нее. К ним принадлежат:
3)мышца-напрягатель широкой фасции;
5)прямая мышца бедра
Разгибание бедра
В разгибании бедра принимают участие мышцы, которые также пересекают поперечную ось тазобедренного сустава, но расположены сзади от нее. Эти мышцы идут как с таза на бедро, так и с таза на голень. К ним относятся:
1) большая ягодичная;
2) двуглавая мышца бедра;
Отведение бедра
Мышцы, отводящие бедро, пересекают сагиттальную ось тазобедренного сустава и расположены с его латеральной стороны. Они прикрепляются главным образом к большому вертелу. К этим мышцам относятся:
6)мышца-напрягатель широкой фасции
Приведение бедра
Приведение бедра осуществляют мышцы, пересекающие сагиттальную ось тазобедренного сустава и расположенные медиально от нее. К ним относятся:
Супинация бедра
Мышцы, супинирующие бедро, кроме подвздошно-поясничной, пересекают косо вертикальную ось тазобедренного сустава. Подвздошно-поясничная мышца супинирует бедро в связи с особым расположением малого вертела (не только спереди, но и медиально). К мышцам, супинирующим бедро, относятся:
2) квадратная мышца бедра;
3) ягодичные мышцы, из которых средняя и малая супинируют бедро только своими задними пучками;
5) внутренняя запирательная и наружная запирательная мышцы;
Пронация бедра
Группа мышц-пронаторов бедра сравнительно невелика. К ней относятся:
1) мышца-напрягатель широкой фасции
2) передние пучки средней ягодичной мышцы
3) передние пучки малой ягодичной мышцы
полусухожильная, полуперепончатая и тонкая мышцы
Круговое движение бедра
В тазобедренном суставе производят все группы мышц, расположенные около него, действуя поочередно.
Мышцы, производящие движения в коленном суставе
Мышцы, окружающие коленный сустав, производят при закрепленном бедре (при проксимальной опоре) сгибание, разгибание, пронацию и супинацию голени, при закрепленной голени (дистальной опоре) движение бедра вперед, назад, пронацию и супинацию.
Сгибание голени
Мышцы-сгибатели голени пересекают поперечную ось коленного сустава и расположены сзади от нее. К ним относятся следующие мышцы:
1) двуглавая мышца бедра
7)икроножная (часть трехглавой мышцы голени)
Разгибание голени
В разгибании голени участвует четырехглавая мышца бедра,пересекающая поперечную ось коленного сустава спереди от нее. Это одна из наиболее массивных мышц человеческого тела. Она располагается на передней поверхности бедра и имеет четыре головки:
1)прямую мышцу бедра;
2)латеральную широкую мышцу бедра;
3)медиальную широкую мышцу бедра
4)промежуточную широкую мышцу бедра.
Пронация голени
Пронация голени в коленном суставе возможна только по мере ее сгибания, т.е. по мере того, как коллатеральные связки (большеберцовая и малоберцовая) расслабляются. Мышцами, производящими пронацию голени, являются все те, которые расположены сзади и с медиальной стороны коленного сустава:
5) медиальная головка икроножной
Супинация голени
Супинация голени в коленном суставе (как и пронация) возможна только по мере ее сгибания. Супинаторами голени служат мышцы, расположенные с латеральной стороны коленного сустава:
2)латеральная головка икроножной. Таким образом, группа мышц-пронаторов значительно сильнее, чем группа мышц-супинаторов.
Мышцы, производящие движения стопы
Различают следующие движения стопы: сгибание, разгибание, небольшое приведение и отведение по мере ее сгибания, пронацию и супинацию.
Сгибание стопы
Мышцы-сгибатели стопы пересекают поперечную ось голеностопного сустава и расположены сзади от нее на задней и латеральной поверхностях голени. К этим мышцам принадлежат:
1)трехглавая мышца голени;
4)длинный сгибатель большого пальца;
5)длинный сгибатель пальцев;
Разгибание стопы
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Мышцы-разгибатели стопы пересекают, как и мышцы-сгибатели, поперечную ось голеностопного сустава, но расположены спереди от нее, составляя переднюю группу мышц голени. К ним относятся:
2)длинный разгибатель пальцев;
3)длинный разгибатель большого пальца.
Приведение стопы
4)Специальных мышц, участвующих в приведении стопы, нет; данное движение осуществляется по правилу параллелограмма сил при одновременном сокращении следующих мышц:
Отведение стопы
Мышцы, участвующие в отведении стопы, расположены с латеральной стороны от вертикальной оси голеностопного сустава. К ним относятся:
1)короткая малоберцовая мышца
2)длинная малоберцовая мышца
Пронация стопы
В пронации стопы принимают участие мышцы, расположенные с латеральной стороны от сагиттальной оси, вокруг которой происходит это движение. Стопу пронируют следующие мышцы:
Супинация стопы
В супинации стопы принимают участие мышцы, пересекающие сагиттальную ось, вокруг которой происходит это движение, и расположенные медиально от нее. Стопу супинируют следующие мышцы:
1) передняя большеберцовая
2) длинный разгибатель большого пальца. Поочередное действие групп мышц, проходящих около суставов стопы и идущих к ней с голени, вызывает ее круговое движение.
Подошвенное сгибание в голеностопном суставе
Голеностопный сустав является блоковидным, в котором имеются только два вида движений — сгибание и разгибание. Эверсия и инверсия осуществляются в таранно-пяточном суставе, который относят к плоским. Таранно-пяточный сустав очень прочен за счет мощного связочного аппарата, и большинство пронационно-супинационных травм приводит к повреждению не подтаранного, а голеностопного сустава.
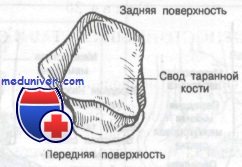
Голеностопный сустав образован дистальными концами большеберцовой и малоберцовой костей, формирующих вилку, в которую входит таранная кость. Блок таранной кости имеет клиновидную форму, шире спереди, чем сзади, и является частью таранной кости, сочленяющейся с большеберцовой и малоберцовой костями.
При тыльном сгибании широкая передняя часть клина прочно входит в вилку, вследствие чего сустав становится очень стабильным; однако при подошвенном сгибании в вилку входит узкая задняя часть блока таранной кости, что допускает значительную подвижность сустава. Имея это в виду, нетрудно понять, почему большинство поврежденний голеностопного сустава происходит, когда стопа находится в положении подошвенного сгибания.
Чтобы понять механизм повреждения этого важного сустава, врачу неотложной помощи необходимо хорошо знать анатомию основных мягкотканных структур, окружающих его. Для удобства эти структуры можно разделить на три слоя, окутывающих сустав (каждый последующий лежит выше предыдущего), а затем рассмотреть повреждения, возникающие в каждом из слоев.
Первый слой — капсула, содержащая связки голеностопного сустава; второй — сухожилия, проходящие над суставом к стопе; третий — фиброзные пучки, удерживающие сухожилия у места их прикрепления к костям стопы.
Суставная капсула голеностопного сустава
Капсула, окружающая голеностопный сустав, делится на четыре части (связки): переднюю, заднюю, латеральную и медиальную. Капсула слаба спереди и сзади, но укреплена связками с внутренней и наружной стороны. Передняя связка тонка и соединяет переднюю поверхность большеберцовой кости и шейку таранной кости и, как правило, повреждается при обширных разрывах латеральной связки.
Задняя связка короче передней и тянется от заднего края большеберцовой кости к задней поверхности таранной. Латеральная связка подразделяется на три основных пучка, которые являются наиболее часто повреждаемыми связками тела человека. Между наружной лодыжкой и шейкой таранной кости натянута передняя таранно-малоберцовая связка, которая при повреждениях голеностопного сустава страдает чаще других.
Между наружной лодыжкой и задним бугорком таранной кости (иногда он представлен отдельным образованием и называется треугольной костью) находится задняя таранно-малоберцовая связка, а от наружной лодыжки к пяточной кости тянется пяточно-малоберцовая связка. Проксимальнее латеральной группы связок малоберцовая кость соединена с большеберцовой рядом прочных фиброзных волокон, образующих вкупе так называемый межберцовый синдесмоз. Этот синдесмоз состоит из межкостной перепонки, соединяющей большеберцовую и малоберцовую кости на всем их протяжении. Внизу перепонка укреплена двумя утолщающимися фиброзными пучками: передней нижней и задней нижней межберцовыми связками.
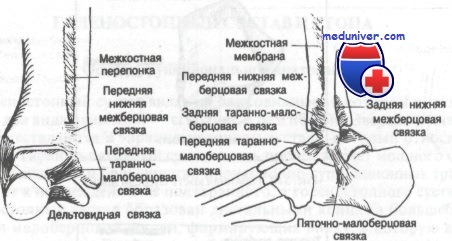
Медиальную связку называют дельтовидной. Она представляет собой четырехугольную структуру, отличающуюся тем, что единственная среди связок голеностопного сустава содержит эластическую ткань, придающую связке некоторую степень растяжимости и тем самым уменьшающую вероятность разрыва. Дельтовидная связка состоит из четырех пучков, переплетенных друг с другом и тянущихся от внутренней лодыжки к ладьевидной, таранной и пяточной костям. Два ее пучка идут к таранной кости; один из них называют передней большеберцово-таранной связкой, которая крепится к шейке таранной кости, другой — задней большеберцово-таранной связкой.

Эта связка располагается глубже всех из четырех структур. Часть дельтовидной связки, соединяющую внутреннюю лодыжку с пяточной костью, называют большеберцово-пяточной связкой. Она прикрепляется к поддерживающей структуре таранной кости.
Таранная кость, поддерживаемая этими связками, движется вместе со стопой при истинно тыльном или подошвенном сгибании и вместе с голенью — при чистых инверсионно-эверсионных движениях. Важной связкой, не входящей в состав капсулы, но нередко повреждаемой при травмах голеностопного сустава и средней части стопы, является пружинная связка.
Эта связка натянута между поддерживающей структурой таранной кости и ладьевидной костью и закрывает промежуток между пяточной и ладьевидной костями. Ее функция заключается в дополнительной поддержке головки таранной кости при нагрузке веса тела. Она состоит из плотной фиброзной ткани, участки которой напоминают суставной хрящ.

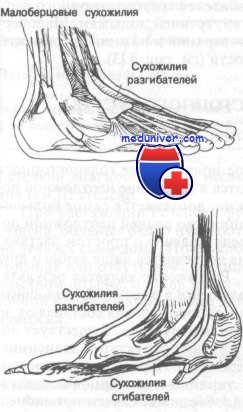
Сухожилия голеностопного сустава
Поверхностнее капсулы голеностопного сустава расположены сухожилия, из которых ни одно, собственно, не крепится к самому суставу, но все проходят над ним, что немаловажно при рассмотрении сопутствующих повреждений этого сустава. Эти сухожилия подразделены на две группы: разгибатели и сгибатели стопы. Разгибатели проходят по передней поверхности голеностопного сустава, а сгибатели — кзади от внутренней лодыжки. Третьей группой являются сухожилия мышц малоберцовой кости, проходящие позади наружной лодыжки. Эти сухожилия окружены синовиальными футлярами; некоторые из них достигают 8 см длины.
Поверхностнее сухожилий расположены три расходящихся фиброзных пучка, удерживающие сухожилия от смещения. Эти пучки классифицируют аналогично сухожилиям. Соответственно выделяют удерживатели разгибаталей, сгибателей и сухожилий мышц малоберцовой кости. Удерживатель разгибателей делят на верхний и нижний удерживатели. Удерживатель сгибателей состоит из одного фиброзного пучка, проходящего позади внутренней лодыжки. Малоберцовый удерживатель делится на два — верхний и нижний удерживатели сухожилий мышц малоберцовой кости.
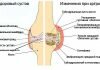
Голеностопный сустав.
В образовании сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость суставной поверхностью латеральной лодыжки;
·таранная кость верхней и лодыжечными (медиальной и латеральной) суставными поверхностями, расположенными на блоке;
·лодыжки вилообразно охватывают блок, образуя типичный блоковый сустав — сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей составляющих сустав костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая; усилена боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном и таранно-пяточно-ладьевидном суставах выполняются движения:
·сгибание (подошвенное) и разгибание ( иногда называют тыльным сгибанием) вокруг фронтальной оси с размахом в 60 градусов;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 градусов;
·пронация и супинация вокруг вертикальной оси с размахом в 22 градуса.
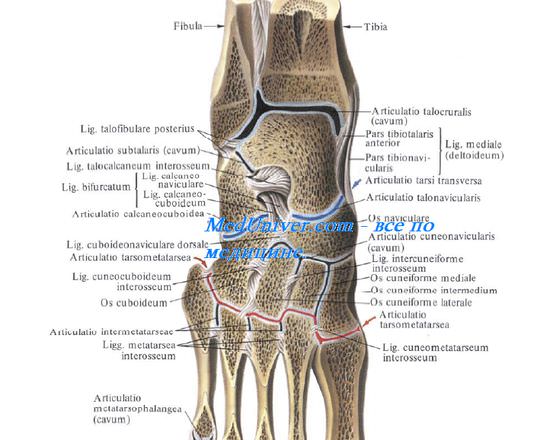
Сустав стопы.
Кости стопы подразделяются на кости предплюсны: 7 коротких губчатых костей и кости плюсны в составе 5 коротких трубчатых костей; а также фаланги пальцев – по три в каждом пальце, кроме первого, имеющего две фаланги. Кости предплюсны лежат в два ряда: в проксимальном (заднем) – таранная и пяточная, в дистальном (переднем) – ладьевидная, клиновидные: медиальная, промежуточная, латеральная и кубовидная кости.
Таранная кость состоит из тела, головки, шейки. Сверху на теле находится блок с верхней, медиальной и латеральной лодыжечными суставными поверхностями. Снизу на теле располагаются пяточные суставные поверхности: передняя, средняя и задняя. Между средней и задней пяточными поверхностями находится борозда таранной кости. На головке лежит ладьевидная суставная поверхность. Таранная кость имеет отростки: латеральный и задний, на последнем – медиальный и латеральный бугорки, разделенные бороздой для сухожилия длинного сгибателя большого пальца.
Пяточная кость имеет тело, заканчивающееся кзади пяточным бугром. На теле различают таранные суставные поверхности: переднюю, среднюю и заднюю. Между средней и задней находится борозда пяточной кости, которая вместе с бороздой таранной кости образует пазуху предплюсны. На дистальном конце тела находится кубовидная суставная поверхность. Отростки и другие борозды пяточной кости – опорный отросток таранной кости на медиальной поверхности, борозда сухожилия длинной малоберцовой мышцы на латеральной поверхности.
Ладьевидная кость на дистальном конце располагает тремя суставными поверхностями для клиновидных костей, бугристостью по медиальному краю для прикрепления задней большеберцовой мышцы.
Клиновидные кости имеют характерную треугольную форму, а на передней и задней сторонах и по бокам – суставные поверхности – спереди для сочленения с первыми тремя плюсневыми костями, сзади для соединения с ладьевидной костью, по бокам для сочленения между собой и кубовидной костью.
Кубовидная кость тоже располагает суставными поверхностями сзади для сочленения с пяточной, спереди – с пястными костями, а по медиальной поверхности – для соединения латеральной клиновидной и ладьевидной костями. На нижней поверхности находится бугристость и борозда для сухожилия длинной малоберцовой мышцы.
Кости плюсны и фаланги пальцев – это короткие трубчатые кости, каждая из которых состоит из основания, тела и головки. Суставные поверхности находятся на головке и основании. Головка первой плюсневой кости снизу разделена на две площадки, с которыми соприкасаются сесамовидные кости. На латеральной поверхности Y плюсневой кости находится бугристость для прикрепления короткой малоберцовой мышцы. Каждая дистальная (ногтевая) фаланга заканчивается бугорком для прикрепления мышечных сухожилий.
Первичные ядра окостенения появляются в пяточной кости на 6-м месяце плодного периода, в таранной – на 7-8, в кубовидной – на 9-м месяце.В остальных костях предплюсны формируются вторичные ядра: в латеральной клиновидной – на 1-м году, в медиальной клиновидной – на 3-4, в ладьевидной – на 4-5 году, полное окостенение – в 12-16 лет.
Плюсневые кости начинают окостенение в эпифизах в 3-6 лет, полное окостенение – в 12-16 лет. Диафизы фаланг и плюсневых костей первичные ядра формируют в 12-14 недель плодного периода, вторичные – в фалангах – в 3-4 года, полное окостенение фаланг – в 18-20 лет
В образовании голеностопного сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость — суставной поверхностью латеральной лодыжки;
·таранная кость — верхней и лодыжечными (медиальной и латеральной суставными поверхностями), расположенными на блоке.
Лодыжки вилкообразно охватывают блок, образуя типичный блоковидный сустав, сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей сочленяющихся костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая, усилена мощными боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном суставе выполняются движения:
·сгибание (подошвенное) и разгибание (тыльное сгибание) вокруг фронтальной оси с размахом в 60 о ;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 о ;
·пронация и супинация вокруг вертикальной оси с размахом в 22 о .
Подтаранный сустав образован задними суставными поверхностями таранной и пяточной костей, которые хорошо соответствуют друг другу. Капсула у сустава тонкая, натянутая, укреплена голеностопными связками.
Таранно-пяточно-ладьевидный сустав образован суставной поверхностью на головке талуса, которая спереди сочленяется с ладьевидной костью, а снизу – с пяточной. Суставная поверхность пяточной кости дополняется подошвенной пяточно-ладьевидной связкой, которая у головки таранной кости переходит в волокнистый хрящ. Суставная капсула прикрепляется по краю суставных поверхностей, замыкая единую полость. Капсула укрепляется прочными связками: межкостной таранно-пяточной до 0,5 см толщиной и сверху — таранно-ладьевидной. При растяжении их (особенно таранно-пяточной связки) опускается головка талуса и стопа уплощается.
По форме сустав шаровидный, но с одной сагиттальной осью движения. Вместе с подтаранным составляет комбинированный сустав с ограниченным объемом движений в виде приведения и отведения, поворота стопы кнаружи и во внутрь. Общий объем всех движений не превышает 55 о . У новорожденного и грудного ребенка данный сустав находится в супинированном положении, с началом ходьбы постепенно происходит пронирование с опусканием медиального края стопы.
Пяточно-кубовидный сустав – седловидный с большой конгруэнтностью суставных поверхностей; суставная капсула с медиальной стороны толстая и натянутая, с латеральной – тонкая и свободная, укреплена связками: подошвенной пяточно-кубовидной и длинной подошвенной. Движения в ограниченном объеме осуществляются вокруг продольной оси в виде небольшого вращения, дополняющего движения в таранно-пяточно-ладьевидном суставе.
Поперечный (Шопаров) сустав предплюсны включает пяточно-кубовидный итаранно-ладьевидный суставы так, что суставная щель приобретает вид латинскогоS, проходящего поперек стопы. Общая связка суставов – раздвоенная (lig. bifurcatum) — служит своеобразным ключом, при рассечении которого широко открывается полость сустава. Она имеет Y-образный вид и состоит из пяточно-ладьевидной и пяточно-кубовидной связок.
Клиновидно-ладьевидный сустав – плоский, сложный, так как образуется тремя клиновидными и одной ладьевидной костями, укреплен тыльными и подошвенными клино-ладьевидными и внутрисуставными межклиновидными связками. Полость сустава может сообщаться с предплюсне-плюсневыми суставами.
Предплюсне-плюсневые (Лисфранковы) суставы – плоские с ограниченным объемом движений, включают следующие три сочленения:
·сустав между медиальной клиновидной и первой плюсневой костями;
·сустав между промежуточной, латеральной клиновидными костями и II, III плюсневыми;
·сустав между кубовидной костью и IY, Y плюсневыми костями;
·предплюсне-плюсневые суставы укреплены тарзо-метатарзальными связками (дорсальными и плантарными) и межкостными клиноплюсневыми связками, из которых медиальная клиноплюсневая связка считается в практике ключом этих суставов.
Межплюсневые суставы – плоские, образованы боковыми поверхностями оснований плюсневых костей, укреплены тыльными и подошвенными плюсневыми межкостными связками. Движения в них сильно ограничены.
Плюснефаланговые суставы образованы шаровидными головками плюсневых костей и вогнутыми основаниями проксимальных фаланг. Капсулы имеют тонкие, свободные, укрепленные коллатеральными и подошвенной связками. Глубокая поперечная плюсневая связка соединяет между собой головки плюсневых костей и укрепляет капсулы суставов. Сгибание и разгибание в них – 90 о , приведение и отведение – ограничено.
Межфаланговые суставы – проксимальные и дистальные, кроме сустава большого пальца, где один межфаланговый сустав. Они относятся к блоковидным суставам, укреплены коллатеральными и подошвенными связками.
Стопа человека утратила приспособления хватательного органа, но приобрела своды, необходимые для опоры и передвижения всего тела.
Кости предплюсны и плюсневые соединяются между собой малоподвижными суставами.
Причем, за счет формы костей и их «тугих» сочленений образовались выпуклые кверху пять продольных и один поперечный своды с точками опоры на пяточный бугор и головки I и Y плюсневых костей.
Продольные своды проходят по длинной оси плюсневых костей: от их головок, через тело к основанию и далее через прилежащие кости предплюсны до пяточного бугра, где все они сходятся. Наиболее длинным и высоким является второй свод.
Медиальные продольные своды выполняют рессорную (пружинящую) функцию, латеральные – опорную. На уровне наиболее высоких точек продольных сводов проходит свод поперечный.
Своды удерживаются благодаря форме костей и суставов, укрепленных пассивными «затяжками» — связками с подошвенным апоневрозом и активными «затяжками» – мышцами и их сухожилиями. Продольные своды укрепляют следующие связки: длинная подошвенная, пяточно-ладьевидная и подошвенный апоневроз. Поперечный свод удерживают метатарзальные поперечные и межкостные связки. Сухожилия длинных сгибателей и разгибателей пальцев, большеберцовых мышц, а также короткие сгибатели пальцев, червеобразные мышцы укрепляют продольные своды. Поперечный свод удерживается квадратной мышцей подошвы, приводящими и межкостными мышцами.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
В процессе эволюции человека в стопе произошли крупные изменения, связанные с ее сводчатым строением. На подошве образовалось три опорных пункта – пятка и основания первого и пятого пальцев, кости предплюсны увеличились в размерах, а фаланги пальцев значительно укоротились. Соединения стопы стали тугоподвижными. Прикрепление длинных мышц голени и коротких мышц стопы сместилось в медиальном направлении к большому пальцу, что усиливает пронацию стопы и укрепляет своды. Потеря приобретенных свойств сопровождается развитием плоскостопия, что для человека является болезнью.
Источники
-
Клешнина, О. А. Нет остеохондрозу / О. А. Клешнина, Т. В. Гитун. — М. : Феникс, 2003. — 256 c. -
Справочник по ревматологии. — М. : Медицина, 2009. — 256 c. -
Трнавски, К. Ревматические болезни. Что о них известно и как с ними жить / К. Трнавски. — М. : Питер Пресс, 2014. — 192 c. - Орехова, Л. В. Артрит. Новые решения для отчаявшихся / Л. В. Орехова, А. Ю. Полянина. — М. : Этерна, 2006. — 288 c.