Содержание
Остеоартроз ступни
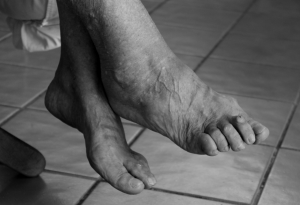
Одним из распространенных заболеваний суставов выступает остеоартроз стопы. Такая патология характеризуется преждевременным износом ткани хряща, которая встречается чаще у женщин после 60 лет, а также у спортсменов. Болезнь проявляется болезненностью, отеканием и гиперемией в области суставов стоп. Длительное протекание остеоартроза обеих стоп без соответствующего лечения приводит к инвалидности, поэтому такое заболевание требует неотложной помощи, своевременной и правильной диагностики, а также адекватных терапевтических мероприятий.
Особенности остеоартроза стопы и методы лечения
Что вызывает заболевание?
Основной причиной развития патологии считается возрастной износ хряща.
Еще деформирующий остеоартроз стопы возникает вследствие таких факторов:
- занятия профессиональным спортом;
- физическое перенапряжение;
- инфекционное поражение суставов кистей и стоп;
- воспаление в других областях — остеоартроз кистей, коленных суставов;
- переломы;
- плохой обмен веществ;
- большая масса тела;
- генетическая предрасположенность;
- патологическое развитие стопы;
- влияние низкой температуры;
- неудобная обувь;
- эндокринные заболевания.
Вернуться к оглавлению
Какие существуют степени патологии и их симптомы?
Выделяют такие признаки остеоартроза стопы:
- болезненность в области плюснефалангового сустава 1 пальца или всех пальцев ног;
- болевые ощущения в ступне и пяточной кости после физического напряжения и в состоянии покоя;
- появление хруста и скрипа мелких суставов стопы;
- припухлость на пятке, в области пальца стопы или в межфаланговых участках;
- деформирование суставов;
- покраснение кожи в районе пяток и пальцев;
- быстрая утомляемость.
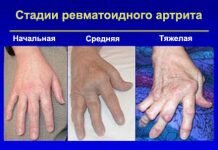
- Остеоартроз суставов стопы 1 степени. Выступает начальной стадией развития болезни. Болевые ощущения не выражены и проявляются периодически. На этой стадии возникает выраженная утомляемость, боль локализуется в передней части ступни.
- Поражение стопы 2 степени. Развивается утолщение в районе первой плюсневой кости. Болезненность возрастает и возникает независимо от физического напряжения. При отсутствии лечения боль становится постоянной.
- 3 степень болезни. На этой стадии двигательные функции в пораженном участке невозможны. Отмечается выраженное деформирование сустава, а большой палец направлен вниз и находится в неподвижном состоянии. Болезненность становится нестерпимой и постоянной.
- первичный — этиология болезни неизвестна;
- вторичный — выделяют различные причины патологии.
- общее исследование мочи и крови;
- биохимия крови;
- УЗИ;
- рентгенография;
- КТ;
- МРТ.
- ожирение;
- патологии опорно-двигательного аппарата;
- регулярное поднятие тяжестей;
- профессиональная деятельность и занятия видами спорта, где преобладает нагрузка на ноги;
- постоянный контакт с химическими веществами;
- травмы;
- неправильное питание;
- узкая неудобная обувь;
- длительное пребывание на холоде;
- эндокринные нарушения.
- прогревание озокеритом или парафином;
- лечение лазером;
- облучение ультразвуком;
- магнитотерапия;
- электрофорез;
- ванночки;
- массаж.
- восстанавливает хрящевую ткань;
- стимулирует выработку суставной жидкости;
- нормализует кровоток;
- снимает боль и воспаление;
- тормозит дегенеративные изменения в суставе;
- улучшает двигательные функции;
- тонизирует.
- вращательные движения стопой;
- сгибание и разгибание ступни;
- сжимание и разжимание пальцев;
- катание мячика, подложенного под ногу.
Существуют такие стадии заболевания:
Еще выделяют такие виды заболевания:
Вернуться к оглавлению
Особенности диагностики
Если у человека развился ДОА стопы и появились первые симптомы, ему необходимо обратиться за помощью к специалисту. Врач опросит пациента о развитии заболевания, выявит причину и определит стадию, проведет осмотр. После проведения дифференциальной диагностики с другими патологиями стоп, доктор направит пациента на специальные методики диагностических мероприятий. Для постановки диагноза необходимо пройти такие лабораторные и инструментальные методы, как:
Какое необходимо лечение?
Если у больного развились первые симптомы остеоартроза, необходимо пойти к врачу, так как только он может выставить правильный диагноз и составить адекватный план терапии. Самостоятельное лечение в домашних условиях может быть неэффективным и привести к опасным осложнениям. При таком заболевании приписывают медикаменты, проводят оперативные вмешательства, физиотерапевтические методики, ЛФК и лечение народными средствами.
Терапия медикаментами
Остеоартроз стопы необходимо лечить препаратами, представленными в таблице:
Остеоартроз плюснефалангового суставаНа фоне различных патологических состояний организма развивается деформация первого плюснефалангового сустава. Остеоартроз стопы характеризуется болью и дискомфортом при ходьбе, хрустом, отечностью. Различают 3 стадии недуга, в зависимости от которых симптомы отличаются. Чтобы избежать серьезных последствий, следует своевременно обратиться к врачу и начать лечение.
Почему появляется остеоартроз суставов стопы?
При опоре на ногу основная нагрузка, вес тела и сохранение равновесия приходится на большой палец стопы. Поэтому среди костей ступни он поражается недугом чаще всего. Основными причинами возникновения остеоартроза плюснефаланговых суставов служат следующие факторы:
Вернуться к оглавлению
Степени и симптомы заболевания
Если боль в фалангах плюсны появляется регулярно — это повод срочно обратиться к врачу и обследоваться, поскольку на ранних стадиях остеоартроз никак не проявляется.
Артроз 1 плюснефалангового сустава проявляется по-разному, в зависимости от стадии течения недуга. Как развивается болезнь показано в таблице:
СтепениВернуться к оглавлению
Каковы методы лечения?
Консервативная терапия
При деформирующем остеоартрозе (ДОА) разрушаются ткани хряща, поэтому для их восстановления медики рекомендуют применение хондропротекторов. Препараты можно употреблять внутрь, в виде инъекций или в качестве заместителей синовиальной жидкости. Эффективны «Дона», «Терафлекс», «Артра», «Алфлутоп», «Остенил». Они содержат хондроитин, глюкозамин и гиалуроновую кислоту. Снять боль и воспаление можно с помощью мазей «Апизартрон», «Випросал», «Меновазин». Одновременно рекомендуется прием витаминных комплексов «Витрум», «Теравит», «Центрум». Все препараты назначает только врач, самолечение усугубляет течение болезни.
Методы физиотерапии при остеоартрозе плюснефаланговых суставов
В комплексе с приемом препаратов эффективны следующие процедуры:
Польза физиотерапии при ДОА такая:
В домашних условиях полезно выполнять несложные упражнения:
Вернуться к оглавлению
Применение народных средств
Деформирующий артроз плюснефалангового сустава знахари рекомендуют прогревать сухими компрессами с подогретой солью. В обувь можно подложить свежий лист лопуха или капусты. Следует делать теплые ножные ванночки с отварами трав хвои, сабельника, зверобоя, почек и листьев березы, лаврового листа. Эффективна мазь, рецепт которой следующий:
- Взять в равных пропорциях мед, сухую горчицу, кухонную соль и соду.
- Ингредиенты перемешать до кашицеобразного состояния.
- Втирать до 4-х раз в сутки.
Для растирания можно приготовить спиртовую настойку. Ее рецепт:
- В 5 ст. л. высушенных эвкалиптовых листьев добавить 0,5 разведенного спирта или водки.
- Емкость плотно прикрыть крышкой и убрать в темное место.
- Настаивать 14 дней, периодически взбалтывая.
Вернуться к оглавлению
Как предупредить болезнь?
Чтобы не возник деформирующий остеоартроз плюснефалангового сустава следует правильно выбирать обувь. Она должна соответствовать размеру и сезону, быть сделана из натуральных материалов, вентилироваться и иметь широкий устойчивый каблук не выше 3—4 см. Внутрь желательно подложить ортопедические стельки. Узкая обувь на высоких каблуках противопоказана. А также следует скорректировать рацион, делая упор на натуральную нежирную и малосоленую пищу, овощи, фрукты и молочные продукты. Рекомендуется регулярный контроль веса и гормонов. Травмы суставов плюсны, даже легкие и незначительные, следует своевременно лечить.
Симптомы и причины остеоартроза
Остеоартроз считается одной из наиболее известных суставных патологий. Дегенеративно-дистрофическое заболевание относится к гетерогенной группе, поскольку имеет различные причины развития со сходными биологическими, морфологическими и клиническими проявлениями. Остеоартроз: что такое?
Общее понятие о заболевании
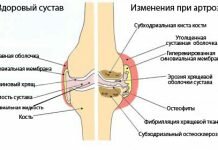
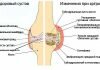
Патологическое состояние изначально связано с постепенным распадом хрящевой ткани, а после с распадом подхрящевой кости и других составляющих сочленения. Заболевание начинает формироваться на фоне недостатка кислорода и способно выражаться в различных формах с разной областью локализации болезненного процесса. Остеоартроз считается одним из распространенных заболеваний с момента начала ведения статистики. В основном дегенеративно-дистрофическая патология диагностируется у людей в возрасте 40–60 лет. Из числа ревматических патологий данное состояние обнаруживается у более 60% больных.
Хроническая прогрессирующая ревматическая патология с дегенеративно-дистрофическим поражением суставов образуется в результате различных повреждений суставов. Основа патогенеза остеоартроза:
- сначала происходит утоньшение хряща, находящегося на кости;
- из-за разрушения хрящевой ткани начинается отделение своеобразных кусков, которые пускаются в свободное плавание, способны проникнуть в синовиальную оболочку и вызывать синовит;
- эти изменения приводят к необратимым последствиям в суставных частях, которые в совокупности называются остеоартрозом.
В результате этих изменений хрящевая ткань становится шероховатой. Заболевание дополняется формированием краевых остеофитов, образующихся с поверхностной стороны костной ткани.
Этиология формирования состояния
Остеоартроз суставов образуется под влиянием сразу нескольких провоцирующих факторов. Опытные медики утверждают, что хроническая патология является непосредственным признаком старения. Однако, сегодня заболеть этой патологией могут и молодые люди в возрасте до 30 лет. Выделяют две формы заболевания. Классификация остеоартроза в зависимости от формы:
- идиопатический локализованный (поражение менее 3 суставов), генерализованный (поражение более 3–5 суставов);
- вторичный.
Эпидемиологические исследования позволяют выделять ряд этиологических факторов, тесно связанных с развитием остеоартроза. При остеоартрозе причины могут быть следующими:
- возрастные дистрофические изменения суставного хряща;
- наследственная предрасположенность;
- физиологическая нагрузка на сочленения;
- механическая нагрузка;
- обменные нарушения и эндокринный дисбаланс;
- нарушение кровообращения и питания хрящевой ткани сустава;
- болезни соединительной ткани аутоиммунного характера;
- ожирение;
- инфекционные патологии в организме.
Дегенеративная патология иногда развивается на фоне заболеваний аллергического характера. Часто данное заболевание обнаруживается после перенесенного перелома внутри сустава и других травм.
Этапы развития дегенеративной патологии и формы
Остеоартроз позвоночника и других сочленений в опорно-двигательном аппарате человека проходит 4 степени развития, прежде чем понадобиться хирургическое вмешательство. Стадии остеоартроза:
- 0 стадия — здоровый сустав без клинических и рентгенологических признаков.
- На 1 стадии развития заболевания симптомы проявляются не сильно. Это незаметная форма дегенеративной патологии. Первая стадия не страшна, можно вернуть здоровье суставам, если вовремя диагностировать состояние. Остеоартроз 1 степени не ярко проявляется, поэтому больные не спешат на прием к доктору.
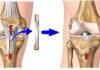
- Заболевание 2 степени характеризуется деформированием суставной поверхности. Болезненность усиливается при движении, пациент быстро устает. На второй стадии дегенеративного процесса начинается уменьшение объемов и преобразование мышечной ткани.
- Если заболевание добралось до 3 степени, то суставы практически не двигаются, хрящ стирается, они костенеют.
Дальнейшее отсутствие терапии приводит к утрате движений. В результате пациент может передвигаться только с опорой на трость или ходунки. На третьей степени инвалидность полагается, поскольку пациент неспособен себя обеспечить.
Клиническая картина заболевания в зависимости от локализации
Дегенеративно-дистрофическим изменениям подвержены любых группы суставов. В патологический процесс вовлекается позвоночник, тазобедренное сочленение, колени, плечевые и локтевые суставы. Часто болезнь одолевает межфаланговые суставы.
Клиника при поражении локтевых и плечевых соединений
Главный признак хронического заболевания — боль, обостряющаяся в период движения. Болезненность возникает после длительной нагрузки, после отдыха она проходит. Однако, на следующие сутки боль возвращается, со временем становится сильнее. Дегенеративная патология проявляется уменьшением амплитуды движений, пациенту тяжело поднять руку или отвести назад. Данным заболевание часто страдают пловцы. При обнаружении 2 степени плечевого остеоартроза спортсмену грозит дисквалификация.
Течение локтевого вида болезни аналогично. Сначала начинается незначительная боль, которая со временем перерастает в острые приступы. Происходит разрушение гиалинового хряща, защищающего кости от трения. Начинаются дегенеративные процессы, сопровождающиеся формированием дефектов и эрозий хрящевой пластинки, разрастанием костной ткани. При повреждении одной руки, в скором времени заболевание переходит на вторую конечность.
Как проявляется болезнь с локализацией в тазобедренном сочленении?
Коксартроз является одной из самых тяжелых видов болезни. Примерно ¼ всех случаев приходиться на остеоартроз тазобедренного сустава. Хроническая патология заканчивается серьезным нарушением функциональности сустава. Поэтому крайне важно распознать дегенеративное заболевание на ранних стадиях развития. При заболевании остеоартроза симптомы при 2 степени могут быть следующими:
- быстрое утомление мышц бедра;
- локализация боли в области паха, с иррадиацией в ягодицы и поясницу;
- ограничение снижения подвижности на ранних этапах заболевания;
- далее, появляется усиление болезненности;
- хромота;
- атрофия мышечной ткани на стороне поражения.
На третьей стадии заболевания происходит значительное усиление болезненности. Пациент практически перестает ходить, требуется опора. Рентгенологические признаки остеоартроза указывают на полное исчезновение хряща и развитие анкилоза. Обезболивающие средства перестают помогать, поэтому врачи склоняют пострадавшего к радикальным методам лечения.
Как распознать патологию при болезненности межфаланговых сочленений?
Суставы пальцев часто страдают от проявлений остеоартроза. Поражение пальцев рук происходит чаще всего у пожилых пациентов. В группу риска входят женщины в период климакса, имеющие отягощенную наследственность. Остеоартроз межфаланговых суставов проявляется:
- появлением костных разрастаний;
- суставная щель сужается;
- деформация видна невооруженным глазом;
- возможно образование «суставных мышей».
При остеоартрозе межфаланговых суставов пациенту тяжело двигать пальцами, держать в руках вилку или ложку. Приходится приспосабливаться, что приводит к образованию стойкой деформации, при этом нет возможности изменить положение пальцев.
Клиническая картина при поражении позвоночного столба
Остеоартроз позвоночника проявляется механическими, венозными и стартовыми болями. Болезненность появляется после тяжелого трудового дня, за ночь дискомфорт проходит, но при отсутствии терапевтических мер она усиливается. Остеоартроз позвоночника поражает все отделы позвоночного столба. При остеоартрозе позвоночника симптомы следующие:
- суставы подвергаются деформации;
- место поражения становится отечным;
- недостаточное кровоснабжение мозга, если в результате дегенеративного процесса произошло пережатие кровеносных сосудов;
- хруст;
- недомогание.
На последней стадии остеофиты становится слишком большими, человек начинает горбиться из-за боли, что приводит к образованию горба на спине. Остеоартроз позвоночного столба вызывает головокружение, шум в ушах, повышение артериального давления.
Как обнаруживают заболевание?
Диагностика остеоартроза проводится в частной или государственной поликлинике, выбор зависит от предпочтений пациента и доверия врачу, практикующему в выбранном медицинском учреждении. Для постановки диагноза потребуется пройти:
- рентгенограмму;
- сдать общий анализ крови;
- пройти артроскопию и исследование синовиальной жидкости;
- УЗИ, КТ или МРТ.
Диагностика остеоартроза проводится не всеми вышеперечисленными методами. Вопрос о целесообразности проведения диагностических методов решает лечащий врач. Постановка диагноза остеоартроз осуществляется после получения доктором всех результатов и снимков. После формулировки диагноза назначают лечение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Лечение и симптомы артроза плюснефалангового сустава
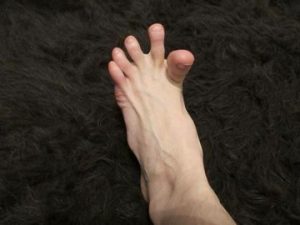
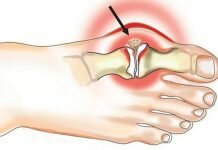
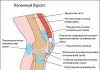
Среди множественных суставов стопы самой большой нагрузке подвержены межфаланговые суставы пальцев, а также суставные ткани, которые соединяют пальцы с плюсной. Потому артроз плюснефалангового сустава является распространенной патологией. ПФС приводит к деформационному развитию большого пальца, которое часто называют шишкой. Появление выпирающей косточки характерно для последнего этапа этой патологии.
Принцип развития
Остеоартроз плюснефалангового сустава пальца стопы происходит с разрушения костного хряща.
Провоцировать эти процессы в суставной ткани могут различные факторы:
- травма хряща во время вывиха в результате значительной нагрузки на стопу;
- нарушение циркуляции крови, в результате чего ткани не получают требуемые питательные элементы в необходимом количестве;
- биохимические нарушения по причине обменных, гормонных, эндокринных патологий, процессов воспаления.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Сустав становится не таким подвижным, истончается, теряет синовиальную жидкость. В хряще появляются трещины, частички сустава откалываются, попадая в капсулу. Здоровый сустав не допускает трения соединенных участков костей между собой. Во время его разрушения хондральные поверхности хряща осложняют движения, они причиняют сильные болевые ощущения.
Осколки могут проникать в суставную щель, что вызывает острую боль, при этом они раздражают синовиальную оболочку, это вызывает в ней воспалительный процесс. Происходит деформация суставной ткани: чтобы не допустить трения и повышения нагрузки, она уплощается и образует костные новообразования — остеофиты.
Во время артроза 1 степени образование наростов находится лишь на начальном этапе, они небольшие, единичные, находятся с краю хрящевой поверхности. В последующем образуются множественные наросты по всей площади субхондральной поверхности. Суставная щель уменьшается в размерах, остеофиты начинают между собой цепляться, что приводит к ограничению движения.
Увеличение наростов приводит к значительной деформации суставной ткани, ее увеличению в размерах. Тем более выражена деформация большого пальца. Он утрачивает подвижность, в результате этого ослабевают окружающие связки. Это осложняет отклонение пальца от своей оси.
Основные причины
Основные причины
Плюсна является средней частью ступни, которая состоит из пяти трубчатых костей. Эти кости между собой соединены шаровидными хрящами с фалангами пальцев. Артроз первого плюснефалангового сустава стопы чаще всего отмечается именно в этом месте. Суставы второго ряда костей меньше подвижны, поэтому не так сильно подвергаются заболеванию.
Как правило, артрозом поражаются нагруженные суставные ткани. На суставы ног приходится вся масса тела человека, плюснефаланговые соединения довольно подвижны, а сустав первого пальца при этом чаще остальных подвержен травмам. Потому артроз межфаланговых суставов стопы зачастую имеет посттравматическое происхождение. Болезнь также могут провоцировать:
- избыточная масса тела;
- длительное нахождение на ногах;
- переохлаждение нижних конечностей;
- ношение обуви на высоком каблуке;
- травмирование находящихся выше суставов, в результате чего нагрузка на стопу распределяется неправильно;
- плоскостопие или аномальное развитие стопы;
- аутоиммунные болезни, нарушение метаболизма;
- диабет и иные эндокринные заболевания;
- тромбофлебит, сосудистые патологии, варикозное расширение вен, нарушение циркуляции крови.
Расположенность к артрозу может передаваться по наследству, потому людям, у которых родственники страдали этим заболеванием, необходимо быть особенно внимательными.
Первые признаки и диагностирование
Первые признаки и диагностирование
Деформирующий артроз развивается медленно, разрушение сустава в течение долгого времени может не выражаться никакой симптоматикой. Если перекат с носка на пятку осложнен, ноги начинают быстро уставать, во время отрыва пальцев от земли появляются болевые ощущения, то необходимо обратиться к ортопеду, он выполнит диагностику и сможет назначить правильное лечение артроза плюсневых костей стопы.
Однако на первом этапе боли не сильно выражены, как правило, они сводятся к покалыванию стопы, осложнение подвижности появляется в начале передвижения. Потому с походом к врачу чаще всего затягивают до проявления более выраженной симптоматики:
- артроз второй степени выражается частыми и длительными ощущениями боли, подвижность пальца значительно ограничена, ходьба начинает сопровождаться хрустом. Возникают визуальные признаки деформационного процесса. Остеофиты защемляют нервные корешки, вызывая чувство онемения. Человек во время ходьбы пытается непроизвольно опираться на наружную часть стопы, чтобы распределить нагрузку и уменьшить болевой синдром.
- на третьей стадии боли мучают человека основную часть времени, причем это состояние отмечается даже в спокойствии. Больной вынужден использовать трость. Первый палец на ноге отклоняется, начиная давить на соседние, вызывая их деформацию.
Зачастую артроз осложняется синовитом — воспалительным процессом в синовиальной оболочке. Причем сустав опухает, увеличивается в размерах, кожный покров становится горячим и красным.
Похожая симптоматика воспаления отмечается во время артритов, а вальгусная деформация 1 пальца имеет характерные признаки плоскостопия или подагры. Потому для точного диагностирования врач не только осматривает ногу, но и назначает некоторые процедуры для определения болезни:
- УЗИ, компьютерная и магниторезонансная томография дают возможность оценить состояние сустава и близ находящихся мягких тканей;
- на рентгене можно увидеть уменьшение в размере суставной щели, костные наросты;
- положительные ревмопробы являются симптом ревматоидного артрита;
- высокое содержание мочевой кислоты в крови говорит о подагре;
- анализ крови позволяет отличить артроз от артрита, сопровождающийся выраженным процессом воспаления.
Способы лечения
Во время лечения артроза плюснефаланговых суставов стоп ДОА преследуется несколько основных задач.
В первую очередь необходимо произвести следующие мероприятия:
- замедлить развитие болезни, максимально долго сохранить подвижность сустава;
- избавится от воспалительного процесса и болевых ощущений;
- уменьшить нагрузку на сустав.
Все это можно решить только с помощью комбинации консервативного лечения с немедикаментозной терапией. Немаловажную роль играют диетотерапия, физиотерапия, лечебная гимнастика. Показано применение ортопедических изделий для закрепления поврежденного сустава в требуемом положении и снятия с него напряжения.
Для снижения давления на сустав нужно:
- носить обувь с супинаторами и ортопедическими стельками;
- больше отдыхать, не допускать долгого нахождения на ногах;
- нормализовать вес.
Лечение во время артроза 1 пальца должно начинаться с использования противовоспалительных средств. Лечебная физкультура и физиотерапевтические мероприятия назначаются только после снятия острого воспаления. Одновременно можно использовать народные способы лечения. Разрабатывается специальный дневной рацион, чтобы скорректировать вес, восстановить обменные процессы, снабдить суставную ткань требуемыми питательными элементами.
Запрещены продукты с консервантами, копчености, острые блюда, фаст-фуд. Необходимо ограничить потребление соли, сахара, жиров. Полезны заливные и холодцы.
Лекарственные средства
Лечение плюснефалангового артроза подразумевает использование лекарственных средств.
Во время терапии используют препараты различных групп:
- при заболевании на 1−2 этапе лечение производят хондропротекторами, средствами, которые содержат компоненты суставной ткани. Эти препараты замедляют разрушение сустава, пока это не приобрело необратимый процесс. Самым эффективным является инъекционное или пероральное использование лекарств, некоторые средства изготавливаются в виде гелей или кремов;
- противовоспалительные нестероидные препараты в форме таблеток используют кратковременным курсом, чтобы снять воспалительный процесс и болевые ощущения. Сюда относятся Ибупрофен, Диклофенак, Индометацин, Нимесулид;
- на последнем этапе заболевания для обезболивания необходимо использовать мощные анальгетики;
- если воспалительный процесс не получается снять при помощи НПВС, то используют блокады гормональными лекарствами (Гидрокортизон).
Также назначаются витаминизированные комплексы, средства для восстановления циркуляции крови. Артроз отлично лечится при помощи уколов гиалуроновой кислоты — она восстанавливает синовиальную жидкость, снижает трение хрящей и обеспечивает сустав необходимыми элементами. Но уколы в небольшие суставы необходимо выполнять очень аккуратно.
Физиотерапия и гимнастика
Физиотерапия эффективна на начальном этапе. При артрозе, как правило, используют УВЧ и СУФ-облучение. Отличный эффект имеет лазерная и магнитная терапия. Фонофорез и электрофорез помогают лучшему прохождению лекарств в ткани.
Используют разные физиотерапевтические процедуры, которые:
- активизируют процессы обмена и кровообращение в тканях;
- имеют противовоспалительное и обезболивающее свойство;
- восстанавливают мышечный тонус;
- активируют процессы восстановления;
- помогают снять отек.
Учитывая степень болезни, а также состояние пациента, врач разрабатывает комплекс гимнастических упражнений. Большинство из них можно делать дома без каких-либо приспособлений. Рекомендуется отводить по сторонам пятку и носок, выполнять вращательные движения ступнями, делать перекаты с пятки на носок, вытягивать на себя носок. Самое главное — дозировать нагрузку, уменьшать ее, если упражнения начинают сопровождаться болями.
Народные рецепты
Народные рецепты
Нетрадиционная медицина рекомендует комбинировать лекарства для наружного и внутреннего применения. Так, спиртовым настоем из перегородок ореха можно обрабатывать поврежденные суставы либо же принимать этот состав внутрь 2 раза ежедневно по 1 ч. л.
Настойку на спирту из золотого уса с прополисом употребляют внутрь по 1 ст. л. перед приемом пищи 2 раза в день. Чтобы ее приготовить, необходимо 70 г растений и 2 г прополиса. После эти компоненты необходимо залить 500 мл водки и дать настояться 2 недели. Для компрессов используют состав из меда, алоэ и спирта (3:2:1). Можно самому сделать согревающие мази:
- Взять по 1 ст. л. листьев сабельника, подорожника и крапивы, перемолотых корней имбиря, добавить один стакан оливкового масла. После установить на паровую баню и дать закипеть. Втирать эту смесь необходимо перед сном.
- Сделать из кунжутного, подсолнечного и оливкового масел (по 70 мл) основу. Добавить маленькую ложку соли, 2 ч. л. перца, мелко порезанную чесночную головку. Дать закипеть на паровой бане. Каждый день втирать в пораженный участок в течение 15 минут.
Для ванночек делают настойку из хвойных веток и перемолотого топинамбура, добавив в состав кипяток. После того как смесь остынет до приемлемой температуры, опустить в нее ступни на полчаса. Затем нужно втереть в пораженные участки барсучий жир.
Операционное вмешательство
Для избавления от болезненных ощущений производят артродез, то есть хирургическим способом выполняют обездвиживание сустава. С учетом необходимости иссекают его поверхность, убирают костные новообразования.
После резекции плюсну соединяют с фалангой в требуемом положении. После закрепляют при помощи спиц и оставляют до срастания костей. Как правило, для этого необходимо около 4 месяцев. После этого вмешательства невозможно движение сустава, но не происходит трения хрящей, которое сопровождается острой болью.
У молодых людей пытаются по возможности сохранить суставную ткань, снизив давление соединяющихся поверхностей. Для этого иссекают костные новообразования — остеофиты, уменьшают плюсну и закрепляют ее в необходимом положении. Вследствие этого восстанавливается движение сустава, уменьшается болезненность, избавляются от трения. Это хирургическое вмешательство называется хейлектомия.
Одно из самых прогрессивных вмешательств — хондропластика. Это замена сустава имплантатом. Эндопротезирование восстанавливает работу суставной кости, но время службы имплантата ограничено.
Во время артроза происходит медленное, но прогрессирующее разрушение костной ткани. Патология сопровождается деформацией стопы. Она не может больше выполнять опорную функцию, изменяется походка, движения начинают сопровождаться болезненностью. Если вовремя установить диагноз и произвести лечение, то можно отсрочить переход заболевания в последнюю стадию. Но при запущенной форме избавиться от боли можно лишь с помощью хирургического вмешательства.
Остеоартроз плюснефаланговых суставов: этиология, клиника, терапия
Остеоартроз — это дегенеративный недуг, заключающийся в разрушении хрящевой ткани и воспалительном процессе в суставах. Остеоартроз плюснефалангового сустава приводит к длительному ухудшению самочувствия и снижению работоспособности больного. Остеоартроз пальцев стопы представляет собой необратимые изменения хрящевой ткани суставов, гиалиновый хрящ начинает истончаться и разрушаться, происходит уменьшение подвижности и амортизации, нарушаются костные структуры из-за отсутствия хряща. Согласно статистике заболевание встречается у семи из десяти человек в различной степени тяжести.
Причины развития заболевания
В одном из журналов по ревматологическим патологиям ученые описали различия между нормально стареющим хрящом и остеоартрозом суставов, что указывает на то, что остеоартроз является поистине болезнью, а не только естественным последствием старения. Основными ферментами, ответственными за разрушения хряща являются матриксные металлопротеиназы, противовоспалительные цитокины (например, IL-1). Данные ферменты были обнаружены в суставе подверженном остеоартрозу, но не в хряще, подвергающемся нормальному старению.
Возраст человека является наиболее идентифицированным фактором риска для остеоартроза плюснефаланговых суставов стоп. Показатели распространенности как для рентгенологического, так и в меньшей степени симптоматического остеоартроза резко возрастают после 40 лет у женщин и 50 лет у мужчин. Дегенеративная патология редко встречается у лиц моложе 35 лет. В этой популяции следует учитывать вторичные причины и другие типы дегенеративных болезней суставов. Причины остеоартроза плюснефаланговых суставов:
- генетическая предрасположенность;
- ожирение;
- большая нагрузка на суставы ноги;
- повторное повреждение;
- травмирование;
- переохлаждение;
- отложение солей;
- занятие травмоопасными видами спорта;
- ношение обуви на высоких каблуках, с неправильной подошвой.
Эти факторы ухудшают циркуляцию крови плюснефаланговых суставов. Нарушенное кровообращение приводит к формированию остеоартроза. Также к возникновению остеоартроза плюснефаланговых суставов стопы приводит хронический артрит, врожденные аномалии суставов.
Клиническая картина дегенеративного недуга
Из-за физиологических особенностей нижней части стопы, большая часть нагрузки приходится на первый плюснефаланговый сустав. Развитие дегенеративной патологии начинается в большом пальце. По мере прогрессирования патологического состояния возможно разрушение хрящевой ткани во втором и третьем плюснефаланговом суставе. Симптомы заболевания в зависимости от стадии развития:
Наиболее часто остеоартроз поражает первый плюснефаланговый сустав стопы. Однако, на второй стадии развития дегенеративной патологии начинается разрушение хрящевых тканей соседних пальцев, чаще всего деформация наблюдается во 2 и 3 плюснефаланговом суставе. Чтобы подтвердить развитие заболевания и определить стадию следует провести диагностику.
Какие диагностические мероприятия проводят?
Симптомы, физический осмотр и рентгенологические изменения составляют диагностическую триаду остеоартрита, которая помогает определить тяжесть развития недуга. Американский колледж ревматологии изложил критерии классификации, которые включают, но не полагаются исключительно на рентгенологические данные. Если случая менее очевидны, следует учитывать дифференциальные диагнозы, такие как:
- Воспалительный артрит, если имеется длительная скованность более 1 час.
- Волчанка, вирусный и ревматоидный артрит, сепсис, злокачественные опухоли.
- Периартикулярное структурное расстройство (например, бурсит, тендинит, периостит).
- Боль может быть дифференцирована от невралгии или межпальцевой невромы.
Рентгенологическое исследование определяет степень формирования остеофитов, сужение суставной щели и прогрессирование остеосклероза. На первой стадии данные признаки отсутствуют, на втором этапе появляются мелкие остеофиты и умеренное сужение суставной щели, третьей стадии характерно значительное сужение суставной щели, субхондральный склероз. Для диагностики дегенеративной патологии пальца стопы не всегда достаточно только рентгена, иногда врачи назначают, КТ, МРТ, анализы крови и мочи, чтобы исключить другие заболевания.
Основные способы терапии заболевания
При остеоартрозе стопы лечение начинается с уменьшения симптоматики. Цели терапии:
- облегчить боль;
- улучшить мобильность;
- сохранить функции;
- уменьшить воспаление.
В настоящее время разрабатываются новые методы лечения, направленные на снижение активности противовоспалительных цитокинов и стимулирование синтеза клеток. Лечение дегенеративной патологии первой степени основывается на применении обезболивающих препаратов, коими являются нестероидные противовоспалительные средства. Данные лекарства используют в виде таблеток и мазей. Выраженную противовоспалительную активность оказывают препараты: «Диклофенак», «Пироксикам», «Кетопрофен», «Напроксен», «Сулиндак», «Целекоксиб». Медикаменты данной группу нельзя принимать при язве желудка и других заболеваниях желудочно-кишечного тракта. Хондропротекторы назначают на первой или второй стадии развития, когда на костных структурах еще осталась хрящевая ткань. Лекарства оказывают регенерирующее воздействие на хрящи суставов, предотвращают развитие заболевания. Хондропротекторы улучшают кровообращение в поврежденных плюснефаланговых сочленениях.
Помимо лекарственных средств, требуются физиотерапевтические процедуры. Успехом пользуется УВЧ-терапия, СУФ-облучение, магнитотерапия, ультразвук и ванны с лечебными физрастворами. Физиотерапию нельзя проводить при наличии противовоспалительного процесса. Данные методы ускоряют процесс выздоровления, лучшего эффекта достигают при проведении процедур на первых стадиях развития. На третьем этапе остеоартроза плюснефаланговых суставов требуется хирургическое лечение.
Как питаться больному?
Пациентам с диагнозом остеоартроз суставов следует соблюдать питание. Важно добавить в рацион продукты, богатые антиоксидантами. К ним относят:
- Витамин Е: авокадо, грецкий орех, миндаль, подсолнечное масло.
- Витамин С: лимон, брокколи, петрушка, болгарский перец.
- Селен: треска, креветки, лосось, кунжут.
- Бета-каротин: манго, морковь, абрикос, шпинат.
Полезно употреблять холодец и желе, а также другие продукты, содержащие большое количество желатина. Диета пострадавшего не должна содержать жирные, копченые, жареные, острые, слишком соленые блюда. Также следует исключить употребление кофеина и крепкого чая, выпечку, кондитерские и колбасные изделия.
Народная медицина спасет от разрушения хрящевой ткани
Естественное восстановление хрящей не вызывает стольких побочных эффектов, как хондропротекторы или нестероидные противовоспалительные препараты. Народное лечение позволяет уменьшить лекарственную нагрузку на организм и повысить эффективность проводимых процедур. Лечим остеоартроз суставов домашними средствами:
- Растопите свиное сало, в теплом виде приложите к поврежденному суставу. Использовать данный метод рекомендуется после проведения ванночки из сосны.
- Смажьте внутреннюю часть капустного листа медом, приложите к больному пальцу, оберните целлофаном и теплым шарфом. Компрессы следует делать в течение 30 дней.
- Лопух улучшает обменные процессы. Помните листья лекарственной травы, приложите к суставу, закрепив бинтом или марлевой повязкой.
- 50 г корня девясила заливают 130 мл водки. Настаивают лекарство 14 суток, затем растирают больные суставы.
Для лечения остеоартроза плюснефаланговых суставов стоп подойдет настойка, приготовленная на основе свежесобранных цветков одуванчика, йод и другие лекарственные растения, имеющие противовоспалительные, регенерирующие и обезболивающие свойства. Народные средства также имеют противопоказания, перед использованием какой-либо травы убедиться в отсутствии аллергии на растение.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источники
-
Назаренко, Г. И. Коксартроз / Г. И. Назаренко, В. А. Епифанов, И. Б. Героева. — М. : Медицина, 2009. — 144 c. -
Трухан, Д. И. Внутренние болезни. Кардиология. Ревматология / Д. И. Трухан, И. А. Викторова. — М. : Медицинское информационное агентство, 2013. — 376 c. -
Мазнев, Н. И. Лечение остеохондроза / Н. И. Мазнев. — М. : Лада, Этрол, 2007. — 352 c. - Доктор Евдокименко Артроз тазобедренных суставов. Уникальная исцеляющая гимнастика / Доктор Евдокименко. — М. : Мир и Образование, 2013. — 512 c.

Образование: Первый Московский государственный медицинский университет им. И.М. Сеченова.
Место работы: Частная клиника.
Должность: Травматолог.
Стаж: 14 лет.