Содержание
- 1 Инфекция коленного сустава дает плохие осложнения
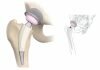
- 2 Осложнения после замены тазобедренного сустава: парапротезная инфекция
- 3 Инфекция после протезирования коленного сустава
- 4 Лечение парапротезной инфекции коленного сустава
- 5 Парапротезная инфекция коленного сустава — диагностика
- 6 Лечение парапротезной инфекции коленного сустава
- 7 Парапротезная инфекция
Инфекция коленного сустава дает плохие осложнения
Инфекционному артриту могут быть подвержены люди, независимо от возраста (даже новорожденные), несвоевременное обращение к врачу может вызвать развитие полиартрита или остеомиелита.
Причины инфекции
Привести к развитию заболевания может и гонококк, в этом случае к инфекционному артриту приводят беспорядочные половые связи.
В зависимости от пути попадания инфекции в сустав различают первичный артрит (вредоносные микроорганизмы проникли прямо в сустав) и вторичный артрит (бактерии были перенесены кровотоком).
Категории людей, относящихся к группе риска:
- имеющие некоторые виды онкологии;
- травмированные или перенесшие операцию;
- ведущие беспорядочную половую жизнь;
- перенесшие системные инфекционные заболевания;
- болеющие ревматоидным артритом хронической стадии;
- имеющие сахарный диабет, красную волчанку, туберкулез;
- алкоголики и наркоманы.
- усиливающаяся во время движения боль в колене;
- отек и припухлость сустава;
- покраснение кожных покровов в месте воспаления;
- повышение температуры тела;
- ограниченность в движении;
- накопление жидкости в колене;
- деформация сустава (проявляется не сразу).
У детей к тому же может наблюдаться тошнота и рвота. Если причиной инфицирования является грибок или туберкулез, симптомы будут не столь явными.
Диагностика и лечение
Результатом инфекции может стать очень быстрое разрушение сустава колена, именно поэтому рекомендуется записаться на прием к врачу как можно раньше, после обнаружения первых симптомов болезни. Изначально специалисты проведет осмотр и изучит анамнез, после чего назначит определенный набор лабораторных исследований.
При проведении анализов зачастую удается дифференцировать артрит от других схожих заболеваний – в исследуемой жидкости присутствуют хлопья гноя и повышенное количество лейкоцитов. Если же поставить точный диагноз не удается, назначают биопсию синовиальной жидкости.
После устранения главных признаков артрита показана ЛФК, которая помогает суставу вернуть свои основные функции и нормализует движения.
Курс терапии также включает:
- лечение лазером и УВЧ для устранения воспаления;
- гидротерапию и электростимуляцию для улучшения кровообращения и предотвращения атрофии;
- магнитотерапию.
В случае, кода консервативная терапия не дала ожидаемый положительный результат, назначают операция, состоящая в дренировании сустава колена. Если же произошло окончательное разрушение сустава, проводится операция по его удалению и имплантации.
Возможные осложнения
Инфекция сустава колена может вызвать очень серьезные осложнения и даже привести к окончательному разрушению сустава. Сначала разрушается хрящ, позже смещается кость, и человек становиться инвалидом. В некоторых случаях по причине септического шока возможен даже летальный исход.
Все это говорит о том, что при первых признаках инфицирования стоит без промедлений обратиться к врачу. Своевременное правильно подобранное лечение почти в 100% случаев приводит к положительному итогу.
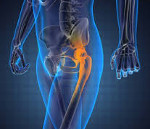
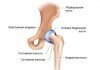
Осложнения после замены тазобедренного сустава: парапротезная инфекция
Инфекция может образоваться в прооперированной области по ряду причин. Обычно в таких случаях назнается повторное эндопротезирование. Ранее, такой метод считался нецелесообразным, однако в современной медицине успешно практикуется устранение инфекции с сопутствующим удалением эндопротеза и установкой нового.
Парапротезная инфекция
Понять, что инфекция появилась в бедренной области можно спустя некоторое время после хирургического вмешательства. Инфекционный процесс характеризуется наличием болевых ощущений в области тазобедренного сустава, а также, появлением припухлостей, покраснений и даже гематом. Помимо прочего, пациенту становится сложно двигать поврежденной нижней конечностью.
Сепсис, появляющийся после эндопротезирования, способен привести к нестабильному функционированию эндопротеза. Отсутствие своевременного устранения нагноения способствует развитию свища, через который гной выделяется наружу с определенной периодичностью.
Если своевременное устранение инфекции не происходит, впоследствии, протез придется удалить, при чем, заменить его новым будет нельзя из-за наличия гнойного очага хронического типа. Качество жизни без тазобедренного сустава существенно ухудшается: пациент не может двигаться без опоры, а его поврежденная конечность становится в разы короче. Таким больным приписывается тяжелая степень инвалидности.
Одним из действенных способов борьбы с парапротезной инфекцией является повторное эндопротезирование, в ходе которого вместо искусственного сустава устанавливается аналогичный, содержащий антибиотики. Такие эндопротезы называются спайсерами.
Спайсеры играют роль временных эндопротезов. После того, как инфекция в поврежденной области купируется, спайсерный протез удаляется и заменяется новым.
После перенесения парапротезной инфекции, не исключен рецидив недуга даже спустя длительный период времени. Поэтому, при обнаружении первых симптомов наличия инфекции, необходимо срочно обратиться за помощью к лечащему врачу.
Причины возникновения
Выделяют ряд причин, по которым в организм может попасть инфекционный агент, провоцирующий околокостное нагноение.
Выявив инфекцию на ранней стадии, получится избавиться от нее в кратчайшие сроки.
Инфекция после протезирования коленного сустава
В нынешней медицинской деятельности эндопротезирование относится к перспективным методикам операционного излечения пациентов с дисфункцией опорно-двигательного аппарата любого происхождения. Но статистический прирост количества операций способствует увеличению числа пациентов с перипротезной инфекцией.
Диагностические тесты определяют частую задержку в выявлении инфекции протезированного сустава и, как следствие, позднее лечение.
Выбор конкретного метода лечения — хирургическая операция или этиотропная антибактериальная терапия — определяется состоянием пациента, коморбидной патологией, длительностью инфекционного процесса и крайней сложностью предстоящего оперативного лечения.
Зависимо от сроков протезирования выделяют раннюю, отсроченную и позднюю стадию ИПС. Возбудителями в большей степени отмечаются стафилококки (золотистый), грамотрицательные аэробы и анаэробы.
Ранние и отсроченные формы вызваны преимущественно стафилококками. А более поздние формы провоцированы другими микробами в результате гематогенной диссеминации.
К факторам риска ИПС относят:
1) Пожилой возраст, ожирение, диабет, артрит, онкология, иммунодефицитные состояния.
2) Двусторонняя артропластика, длительность операции более 2,5 часов, аутогемотрансфузия.
3) Некроз и расхождение краев раны, гематомы, инфекции мочевыводящих путей, несанированные очаги инфекции, ускоренное сокращение предсердий.
Начало заболевания может являться острым или субфебрильным. На ранней стадии присутствует лихорадка, болезненные ощущения, припухлости в области протеза (иногда со свищем и оттоком гнойного отделяемого). А на поздней стадии инфекции протезированного коленного сустава проявляется лишь периодический болевой синдром и отсутствие признаков системной болевой реакции.
В процессе сбора анамнеза у пациента уточняют о прошлых хирургических операциях на коленном суставе, а так же удостоверяются в наличии осуществленной антибактериальной терапии.
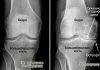
Рентгенография на начальном этапе инфекции мало информативна, но может быть полезна при диагностическом исследовании с другими заболеваниями суставов. УЗИ используют для дальнейшего патоморфологического и микробиологического исследования.
Как уже упоминалось ранее, лечение ИПС сочетает в себе хирургическое вмешательство и этиотропную антибактериальную терапию. Решение вопроса о сохранении эндопротеза или повторной установке — основа хирургической тактики.
В зависимости от данного решения выделяют разные категории операций: дебридмент с сохранением эндопротеза (обычно на ранней стадии), установка изготовленных индивидуально цементных спейсеров с антибиотиками, одно — или двухэтапное эндопротезирование и прочие вмешательства (например, ревизия с секвестрнекрэктомией и удалением эндопротеза).
В связи с рекомендациями специалистов профилактика проводится в обязательном порядке всем пациентам с суставными протезами, а так же для целого ряда прочих заболеваний. Следует отметить, что популярная в медицине ранее антибиотикопрофилактика при ИПС в настоящее время является малоэффективной, в качестве монотерапии.
Лечение парапротезной инфекции коленного сустава
По данным A.T.Mangram et al. в США инфекция области хирургического вмешательства (ИОХВ) составляет 14–16 % от всей структуры нозокомиальной инфекции. Там же приводятся данные о том, что инфекция области хирургического вмешательства (ИОХВ) осложняет до 30 % операций на суставах с использованием имплантов [6-8].
По данным Hanssen, Thornhil, частота выявления парапротезной инфекции для коленного сустава составляет 1,6–2,5% [10].
В России нозокомиальная инфекция развивается в среднем у 5-10 % больных, находящихся в стационарах. По данным официальной статистки, ежегодно регистрируется от 50 до 60 тыс. случаев инфекционных осложнений [2, 5, 9].
Среди всех инфекционных осложнений, развивающихся у хирургических пациентов, на долю инфекций ИОХВ приходиться около 40%, две трети из них связаны с областью операционного разреза и одна треть затрагивает орган или полость [3].
По данным Ефименко Н.А. с соавт. «инфекция области хирургического вмешательства» (ИОХВ) – осложнение, развивающееся как в области разреза, так и в органах и тканях, подвергающихся ятрогенному воздействию в ходе оперативного вмешательства [1].
Условия, способствующие возникновению ИОХВ: несвоевременное выявление и неадекватное лечение хронических воспалительных процессов, наличие инородного тела, нестабильность имплантата, ишемия тканей в области имплантата (рубцовые изменения мягких тканей, внутриканальный дефект костной ткани и костного мозга и т.д.), а также снижение бактерицидных свойств тканевой жидкости ложа имплантата [4].
К факторам, обуславливающие сложность лечения парапротезной инфекции, мы относим следующие: снижение реактивности организма пациента вследствие хронической интоксикации, предшествующих операций и многократной антибактериальной терапии; толерантность микрофлоры (биопленки) к большинству применяемых антибактериальных препаратов; невозможность создания необходимой терапевтической концентрации антибиотиков в зоне гнойного поражения из-за нарушения кровоснабжения области имплантата, вынужденная высокая травматичность оперативного вмешательства из-за локализации и распространенности гнойного процесса; сложность обеспечения условий стабильной фиксации конечности после удаления имплантата и имеющиеся после удаления имплантата дефекты суставных концов приводят к выраженному нарушению опороспособности и стойкой утрате функции конечности.
Цель исследования: проанализировать результаты лечения пациентов с парапротезной инфекцией коленного сустава, находившиеся в НИИТО с 2010 по 2014 годы.
В своей работе мы пользуемся классификацией ИОХВ при эндопротезировании, разработанной в Новосибирском НИИТО:
1. По возбудителю (этиологический фактор):
· Стафилококковая ( MRSA, MSSA, MSSE, NRSE)
· Энтерококковая ( VSE, VRE и т.д.)
2. По срокам возникновения:
· ранние острые (до 3 месяцев)
· поздние острые (3-12 месяцев)
· хронические (3-12 месяцев)
3. По форме клинических проявлений:
· латентный (положительные результаты бактериологических посевов)
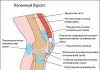
Парапротезная инфекция коленного сустава — диагностика
Инфекция – одна из самых частых осложнений при эндопротезировании. При ревизионном вмешательстве цифры пострадавших от инфекции увеличиваются до 40%. И эти цифры возрастают с каждым годом, так как растет количество людей, прибегнувших к эндопротезированию. Раньше это были пожилые пациенты, а сейчас ставят имплантаты и молодежь. Поэтому в 21 веке эндопротезирование поставлено буквально на поток. Причины возникновения парапротезной инфекции разные и полностью до конца неизученные. В последнее время всё чаще появляются публикации о связи возбудителя и материала, из которого сделан протез, так как есть данные о способности к адгезии некоторых микроорганизмов к определенным видам имплантатов.
Выраженность симптомов инфицирования после эндопротезирования зависит от вирулентности возбудителя, источника заражения, состояния пациента и его возраста. В первые несколько дней после имплантации коленного протеза клинические данные все еще не позволяют четко различать послеоперационную тканевую реакцию и начальную инфекцию. Классические признаки воспаления (гипертермия, покраснение, отек, боль и нарушение функции) могут первоначально существовать и без наличия инфекции, а их отсутствие или сильная задержка в течение первой недели должны стать весомым основанием для осуществления дальнейшего контроля.
Клинические данные
Парапротезное воспаление проявляется после постановки эндопротеза в течение нескольких месяцев, в зависимости от времени возникновения его различают:
- если симптоматика появилась в течение 30 дней после вмешательства, говорят об острой форме;
- если признаки инфекции проявились спустя 30 дней после постановки имплантат или в течение года после нее, то речь идет о хронической форме;
- если жалобы появились через 12 месяцев после операции, то врачи говорят об острой гематогенной инфекции
Фебрильная температура тела, как указание на инфекцию, обычно возникает через три-шесть дней после эндопротезирования, в большей степени, в случае (супер-) инфицированной послеоперационной гематомы. Однако, наличие персистирующей (суб-) фебрильной температуры тела, по крайней мере, следует рассматривать как сигнал тревоги, нуждающийся в усиленном наблюдении. Если возникают системные параметры сепсиса, то следует исключить послеоперационную раневую инфекцию.
Иногда болезнь протекает латентно без явных признаков. Наличие выпота без локальных или системных признаков инфекции обычно является неспецифическим параметром. Его можно пунктировать в стерильных условиях, чтобы пунктат был в дальнейшем исследован микробиологически. Для свищевой формы характерно появление свища в виде патологического хода от протеза до эпидермиса, через который выделяется гной.
Диагноз основывается на данных осмотра, анамнеза, жалоб больного и дополнительного обследования. Из-за стертости симптомов и отсутствии специфических результатов обследования постановка диагноза параинфекции является довольно сложным делом и в, первую очередь, зависит от опыта и квалификации врача.
Основные жалобы
К врачу приходят обычно с жалобами на отечность сустава, ограничение его функциональности, субфебрильную температуру (а иногда и лихорадку), покраснение и припухлость в области колена.
Но классические признаки воспаления могут отсутствовать, а основным симптомом инфицирования и жалобой пациента будет являться постоянная боль в колене, нечетко связанная с движением и усиливающаяся ночью. Боль может быть ноющей или пульсирующей, локальной или иррадиирующей.
Если парапротезный процесс глубокий, поражаются мышцы рядом с имплантатом. Интоксикация распространяется по всему организму, общее состояние ухудшается, температура держится высокой, больного знобит, отмечается слабость, возможна рвота.
Врач уточняет у пациента характер боли, ее начало, динамику процесса, выясняет проводилось ли лечение (если жалобы появились вне клиники)
Если инфекция латентная, выраженных жалоб может не быть, пациент отмечает усталость, ноющую боль, легкую припухлость в области сустава.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Любая жалоба на боль в области эндопротеза особенно в течение первых трех лет после операции должна рассматриваться как инфекционное осложнение. Помимо жалоб врач собирает тщательный анамнез, выясняя:
- есть ли болезни суставов;
- страдает ли пациент ревматизмом;
- принимал ли длительный курс лекарственных препаратов;
- были ли после операции травмы и падения;
- в каком состоянии находятся сосуды;
- есть ли сахарный диабет;
- есть ли остеопороз;
- какой тип протеза и были ли проблемы с послеоперационной раной;
- есть ли сердечно-сосудистая недостаточность;
- есть ли боли в области протеза, и когда они появились
Осмотр пациента
При клиническом осмотре обращается внимание на увеличенное в объеме колено или ограниченная припухлость, изменение цвета кожи вокруг сустава. Врач выявляет, отмечается ли ограничение движения. Однозначным подтверждением парапротезной инфекции являются свищевые ходы. Края раны могут расходиться, появляется отделяемое из нее, иногда формируются участки омертвения.
При пальпации – увеличение паховых лимфоузлов, повышение локальной температуры, болезненность в области проекции суставной щели. Отмечается тахикардия (учащенный ритм сердца) и частое дыхание.
Обычно берут кровь на клинический и биохимический анализ, сдают кровь на посев. Лабораторные исследования включают, в частности, определение сывороточного CRP [C-реактивный протеин], который в настоящее время представляет собой наиболее важный контрольный параметр в дополнение к показателю количества лейкоцитов в картине крови. Однако, здесь абсолютные значения соответствующих показателей имеют меньшую значимость, по сравнению с течением заболевания. Сразу после проведения операции значения CRP (C-реактивного протеина) практически всегда увеличиваются, а затем, в последующие дни, начинают падать. Отсутствие понижения CRP или его продолжающийся рост, в сочетании с клиническими признаками инфекции говорят о наличии инфекции до тех пор, пока не будет доказано обратное. В этом контексте, скорость оседания эритроцитов (СОЭ) в современной клинической картине вряд ли играет определенную роль, за исключением осуществления косвенного контроля над долгосрочным течением заболевания и определения хронической инфекции.
Что касается лабораторных параметров, то следует отметить, что, например, такая инфекция, как эпидермальный стафилококк (Staphylococcus epidermidis), обыкновенно не вызывает значительного увеличения CRP и клинические параметры часто оказываются очень неспецифическими.
Так, например, может наблюдаться изменение количества лейкоцитов, но информативность этого параметра параэндопротезной инфекции не имеет существенного значения. Если посевы синовии стерильны, это еще не говорит об отсутствии параинфекции, надо повторить исследования тканей на посев из разных областей коленного сочленения.
Абсолютно никаких сомнений не существует в случае больших дефектов мягких тканей с визуально различимыми компонентами протеза, выявленных при инструментальном обследовании.
Сонографическое исследование играет важную роль при подозрении на наличие ранней инфекции, поскольку его можно использовать для визуализации перипротезного выпота или гематомы и, при необходимости, для выполнения сонографически контролируемой пункции. Основанием для постановки диагноза могут быть обнаруженные участки гипоэхогенности.
Обычное рентгеновское изображение едва ли сможет передать целевую информацию при ранней параинфекции, так как специфических рентгенологических признаков существует очень мало. В отличие от этого, при поздней форме существует другая ситуация: в этом случае перипротезные признаки ослабления на рентгеновском снимке можно наблюдать в двух уровнях. Предположить наличие инфекционного воспаления может выявленная на снимке периостальная реакция и признаки остеолиза. Обязательным является регулярный рентген-контроль, чтобы видеть динамику процесса. Если существует свищ, то с помощью рентгенфистулографии может быть получено доказательство вовлечения протеза в патологический процесс. Рентгеновское изображение свища уточняет его локализацию, разветвление его ходов, соединение с органами и тканями, находит гнойные скопления (затеки). Кроме того, при наличии свища берется мазок для проведения бактериологического исследования, включая резистограмму.
Вследствие наслаивания протеза при имплантировании, в большинстве случаев, стальных компонентов, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) практически не играют здесь никакой роли (исключение составляют титановые протезы).
В случае длительного течения заболевания, может быть также использована (трехэтапная) сцинтиграфия, с помощью которой может быть доказана патологическая метаболическая активность мягких тканей и/или кости в околопротезной области.
Пункция тканей в области коленного сочленения с целью получения пунктата проводится под контролем ультразвука. Полученное содержимое изучается в лаборатории, где проводится посев на идентификацию возбудителя.
Только после интерпретации полученных данных врач может выработать оптимальную стратегию лечения.
Правильная диагностика поможет ответить на многие врачебные вопросы, выяснить вовлечение окружающих тканей и конструкции эндопротеза в воспалительный процесс, узнать распространенность его, понять на какой стадии нарушено кровообращение и, самое главное, разработать оптимальную и эффективную тактику лечения. Лечение парапротезной инфекции длительное, с применением дорогостоящих лекарств и материалов. Продолжаются дебаты о выборе оптимальных технологий, способных восстановить функции сустава с минимальным риском повторной инфекции, поэтому очень важно найти врача с большим опытом эндопротезирования и специализированную клинику с современным оборудованием.
Лечение парапротезной инфекции коленного сустава


Cтатьи. Работа с контентом
Инфекционные осложнения после эндопротезирования крупных суставов
Т.А. КИЛЬМЕТОВ 1 , С.А. ЛАПШИНА 1,2 , С.А. АРДАШЕВ 1
1 Казанский государственный медицинский университет, 420012, г. Казань, ул. Бутлерова, д. 49
2 Республиканская клиническая больница МЗ РТ, 420064, г. Казань, Оренбургский тракт, д. 138
Кильметов Тимур Азатович — аспирант кафедры травматологии, ортопедии и хирургии экстремальных состояний, тел. +7-917-286-78-27, e-mail: [email protected]
Лапшина Светлана Анатольевна — кандидат медицинских наук, ассистент кафедры госпитальной терапии, тел. +7-987-290-15-65, e-mail: [email protected]
Ардашев Сергей Александрович — ординатор кафедры травматологии, ортопедии и хирургии экстремальных состояний, тел. +7-917-886-07-17, e-mail: [email protected]
В статье представлены результаты лечения 35 пациентов с инфекционными осложнениями после эндопротезирования крупных суставов. При лечении использовали двухэтапный вариант ревизионного эндопротезирования, где в качестве промежуточного этапа устанавливался спейсер из костного цемента, изготовленный интраоперационно. Все пациенты были разделены на две группы: в основной группе во время изготовления спейсера добавляли антибиотик, а в послеоперационном периоде проводили курс иммуностимулирующей терапии, в контрольной группе использовали спейсер из костного цемента, в составе которого были профилактические дозы гентамицина, в послеоперационном периоде иммуностимулирующая терапия не проводилась. В основной группе удалось добиться более стойкой ремиссии по сравнению с контрольной группой. Авторы статьи проводят анализ иммунного статуса пациентов с парапротезной инфекцией.
Ключевые слова: эндопротезирование, парапротезная инфекция, иммунный статус, иммуностимулирующая терапия.
Т.А. KILMETOV 1 , S.A. LAPSHINA 1,2 , S.A. ARDASHEV 1
1 Kazan State Medical University, 49 Butlerov St., Kazan, Russian Federation, 420012
2 Republican Clinical Hospital of the MH of RT, 138 Orenburgskiy trakt, Kazan, Russian Federation, 420064
Infectious complications after replacement of a large joints
Kilmetov T.A. — postgraduate student of Traumatology, Orthopedics and Emergency Surgery Department, tel. +7-917-286-78-27, e-mail: [email protected]
Lapshina S.A. — Cand. Med. Sc., Assistant of the Department of Hospital Therapy, tel. +7-987-290-15-65, e-mail: [email protected]
Ardashev S.A. — resident of the Traumatology, Orthopedics and Emergency Surgery Department, tel. +7-917-886-07-17, e-mail: [email protected]
This article appears to be the result of treatment of 35 patients with infectious complications after arthroplasty of a large joints. In the treatment was used a two-stage variant revision surgery, where the intermediate stage was the setting of a spacer from the bone cement which was prepared intraoperative. All patients were divided into 2 groups. In the main group during the preparing of the spacer was added an antibiotic, and postoperative course includes immunostimulating therapy. In the control group was used the spacer from the bone cement with prophylactic doses of gentamicin, and in the postoperative period immunostimulatory therapy wasn’t given. In the main group achieved a more stable remission, in comparison with the control group. The authors analyzed the immune status of patients with periprosthetics infection.
Key words: arthroplasty, periprosthetic infection, immune status, immunostimulatory therapy.
Эндопротезирование суставов прочно заняло свое место в ряду ортопедических вмешательств для лечения опорно-двигательной системы. К сожалению, с ростом количества вмешательств не уменьшается число осложнений, развивающихся на этапах лечения. Частота фатальных или устранимых проблем после первичного эндопротезирования суставов составляет от 1,5 до 10%. Среди них следует отметить вывих эндопротеза [1], парапротезные переломы, а также общехирургические осложнения: тромбоз глубоких вен нижней конечности, жировая эмболия, некроз краев раны, послеоперационные кровотечения и тому подобное.
Однако каждая из названных проблем артропластики не идет ни в какое сравнение с возможным развитием глубоких инфекций в области эндопротезов (парапротезной инфекции), поскольку лишь у 20% пациентов [2], и главным образом при ранних формах осложнения, удается сохранить имплантат. Предрасполагающими факторами парапротезной инфекции являются системные заболевания опорно-двигательной системы, эндокринные и иммунные нарушения. Частота развития инфекционных осложнений на стационарном этапе в специализированных центрах эндопротезирования не превышает 1% при первичных операциях, однако их число, как правило, кратно возрастает через несколько лет после вмешательства. Стоит отметить, что в тех лечебных учреждениях, где замену суставов выполняют редко и хирурги недостаточно владеют техникой вмешательства, частота нагноений значительно выше [3].
Развитие парапротезной инфекции многократно удлиняет сроки стационарного и общего лечения, требует проведения сложной, дорогостоящей системы мероприятий по его купированию и сохранению, а чаще всего замены эндопротеза. Поэтому профилактике местных нагноений всегда уделяется первостепенное внимание. В этой связи предоперационное введение разовой дозы антибиотика явление необходимое и обязательное [4]. Нельзя забывать, что человек существует только при взаимодействии всех систем организма. Занимаясь лечением инфекции, необходимо уделять особое значение иммунному статусу пациента.
Цель исследования — изучить характер инфекционных осложнений и изменений гуморального иммунитета при эндопротезировании крупных суставов.
Материалы и методы
На базе РКБ МЗ РТ в период с 2012 по 2015 г. в отделении гнойной хирургии наблюдали 28 пациентов с инфекционными осложнениями после эндопротезирования тазобедренного сустава, 7 пациентов с инфекцией после установки коленного сустава. Из всех пациентов были 21 мужчина и 14 женщин; средний возраст составлял 58,5 год. Из сопутствующей патологий необходимо отметить сахарный диабет — 16% и ревматоидный полиартрит — 8%. Из данной категории пациентов были сформированы две группы, однородные по полу, возрасту и сопутствующей патологии. Всем пациентам в качестве тактики лечения был выбран двухэтапный вариант ревизионного эндопротезирования с промежуточной установкой цементного спейсера. В первой группе пациентам интраоперационно добавляли в костный цемент антибиотик, к которому выявлена чувствительность микрофлоры, в послеоперационном периоде назначался также курс иммуностимулирующей терапии. Во второй группе (она же контрольная) пациентам устанавливали спейсер из костного цемента, в составе которого были профилактические дозы гентамицина, иммунокоррегирующая терапия в послеоперационном периоде не выполнялась. Всем пациентам назначалась адекватная системная антибиотикотерапия.
У наблюдаемых пациентов изучали данные анамнеза и общеклинические показатели, проводили лабораторные исследования периферической крови и мочи, проводили бактериологический посев отделяемого с определением чувствительности к антибиотикам, биохимические исследования крови, осуществляли электрокардиографические, рентгенологические и ультразвуковые исследования, изучали показатели клеточного и гуморального звеньев иммунитета. Обследование больных и все лечебные мероприятия осуществляли с согласия самих пациентов. Общеклинические, инструментальные, клинико-лабораторные и биохимические исследования проводили у наблюдаемых пациентов современными методами.
Результаты
В основной группе было 10 пациентов с патологией тазобедренного сустава, 3 пациента с патологией коленного сустава. Стойкой ремиссии удалось добиться в 90% случаев у пациентов с патологией тазобедренного сустава, в 100% случаев у пациентов с парапротезной инфекцией области коленного сустава. Повторная ревизия понадобилась двум пациентам, после чего инфекционный процесс купировался.
В контрольной группе, куда вошло 18 пациентов с патологией тазобедренного сустава и 4 пациента с патологией коленного сустава, удалось добиться положительного результата в семи случаях, среди которых 5 — с перипротезной инфекцией области тазобедренного сустава, 2 — коленного сустава. После купирования инфекционного процесса установлен ревизионный протез. Повторная ревизия понадобилась трем пациентам с глубокой инфекцией области тазобедренного сустава, одному пациенту с инфекцией в области коленного сустава, после чего процесс купировался. В свою очередь многократно провести ревизию понадобилось в 9 случаях (50%) у пациентов с хронической инфекцией области тазобедренного сустава, одному пациенту с инфекцией области коленного сустава. Один пациент с патологией области тазобедренного сустава умер в связи с развившейся острой почечной недостаточности.
Особое внимание хочется уделить пациентам с ревматоидным полиартритом, потому что методика лечения данной категории пациентов весьма осложняется патогенезом основного заболевания. Эти пациенты были отнесены в отдельную группу, наблюдали 2 случая, у одного с патологией тазобедренного сустава, одного — коленного сустава. Этим пациентам был установлен цементный спейсер с добавлением антибиотика, коррекция иммунного статуса не проводилась. Обоим пациентам понадобилось проведения повторного вмешательства по поводу рецидива инфекционного процесса, но затем развилась стойкая ремиссия, что позволило перейти на следующий этап.
У пациентов наблюдались схожие изменения в иммунограмме, а именно: отсутствие выраженного лейкоцитоза, характерного для инфекционных осложнений, уровень нейтрофилов редко выходил за пределы нормы, только у 8 пациентов наблюдался сдвиг лейкоцитарной формулы влево, резкое повышение уровня IgА (4,19 мг/мл) и IgG (16.43 мг/мл), выраженное снижение фагоцитарной активности: % фагоцитоза (62,16) и фагоцитарное число (3,9). Данные изменения говорят о дисбалансе иммунной системы, нарушении работы противобактериального иммунитета.
В иммунограмме у пациентов с ревматоидным артритом наблюдали нейтропению — 52%; высокое содержание Т-лимфоцитов — 2775,5; увеличение показателей IgA до 4,5 мг/мл, IgG — до 29 мг/мл.
Обсуждение результатов
Рассматриваемое осложнение представляет собой частный случай имплантат-ассоциированной инфекции и вне зависимости от путей проникновения возбудителя, времени развития и выраженности клинических проявлений является специфической для эндопротезирования [5]. У пациентов с первично возникшей парапротезной инфекцией чаще всего мы не наблюдаем острого воспалительного процесса, об этом можно говорить лишь если инфекция возникает в ранний послеоперационный период. Локальный ответ включает вазодилатацию, агрегацию тромбоцитов, нейтрофильный хемотаксис, высвобождение лизосомальных ферментов. Системный ответ сопровождается температурной реакцией, лейкоцитозом, изменениями в печеночном синтезе и концентрации в плазме отдельных белков.
Парапротезная инфекция
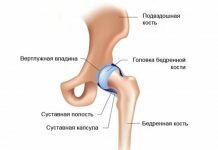
Парапротезная инфекция – это инфекционный процесс в области сустава, возникающий после эндопротезирования и патогенетически связанный с наличием имплантата. Проявляется локальными признаками воспаления: отеком, болезненностью, местной гиперемией и гипертермией, нарушением функции конечности в сочетании с симптомами общей интоксикации. Нередко протекает со стертой клинической симптоматикой. Диагностируется с учетом анамнеза, лабораторных анализов, рентгенологических методик, МРТ, УЗИ. В зависимости от вида параэндопротезной инфекции выполняются ревизии с сохранением эндопротеза либо удаление имплантата с реэндопротезированием, артродезом, костно-мышечной пластикой.
Общие сведения
Парапротезная инфекция – актуальная проблема современной травматологии и ортопедии. Последние десятилетия ознаменовались широким распространением эндопротезирования. Увеличилось не только общее количество операций, но и количество протезируемых суставов. Если раньше замене, в основном, подвергали тазобедренный сустав, то в наши дни рутинной практикой стало протезирование коленного, плечевого, других средних и мелких суставов конечностей. Соответственно, возросло число случаев развития инфекционного процесса в области оперативного вмешательства. Распространенность патологии при первичном эндопротезировании составляет 0,3-1%. Частота осложнения при повторной установке искусственного сустава, по различным данным, колеблется от 9 до 40%. В большинстве случаев осложнение возникает в первые два года после операции.
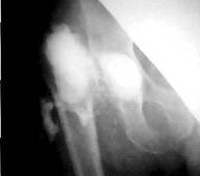

Непосредственной причиной парапротезной инфекции становятся болезнетворные бактерии, при этом существует определенная связь между типом возбудителя и видом протеза, обусловленная склонностью микробов к адгезии к тем или иным инородным материалам, находящимся в организме пациента. Так, в области металлических частей имплантата инфекция чаще вызывается золотистым стафилококком, в зоне полимерных – эпидермальным стафилококком. Наряду со стафилококковой флорой воспаление могут провоцировать стрептококки, кишечная палочка и некоторые другие микроорганизмы. Обстоятельствами, способствующими возникновению воспалительного процесса, считаются:
- Особенности вмешательства. Установлено, что при длительности операции более 3 часов вероятность осложнения увеличивается, что связано с продолжительным контактом тканей с внешней средой, нарушениями кровообращения, локальными обменными расстройствами и общей реакцией организма на стресс. Большое значение имеют интраоперационные осложнения, технические трудности и значительная кровопотеря, усугубляющие действие перечисленных факторов.
- Особенности установки эндопротеза. Риск развития инфекции в зоне искусственного сустава повышается при применении дополнительных биологических и синтетических материалов, нестабильности имплантата. В первом случае имеет значение реакция организма на наличие чужеродных элементов, во втором появляется постоянный источник травматизации окружающих тканей, создаются благоприятные условия для внедрения инфекционных агентов.
К числу особенностей организма пациента, способствующих появлению данного осложнения, относят пожилой возраст, наличие тяжелой соматической патологии и иммунные нарушения различного генеза. Негативную роль играет многократное или длительное применение антибиотиков перед операцией, обуславливающее устойчивость микроорганизмов к антибактериальной терапии, нарушение рекомендаций врача относительно режима активности и реабилитационных мероприятий в послеоперационном периоде.
Парапротезная инфекция – разновидность имплантат-ассоциированной инфекции, которая возникает после эндопротезирования вследствие способности патогенных микробов к колонизации имплантатов. Бактерии, вызывающие это осложнение, обладают свойством формировать биофильмы (биологические пленки) на поверхностях чужеродных материалов в организме больного. Выделяют два механизма возникновения биопленок. Первый – неспецифическое взаимодействие непосредственно между поверхностью протеза и микроорганизмами за счет сил поверхностного натяжения, водородных связей, гидрофобности, электростатического поля и т. д.
Второй – контакт бактерий с белками, располагающимися на поверхности искусственной конструкции. После установки части эндопротеза очень быстро покрываются слоем белков, среди которых преобладают альбумины. При адгезии микробов к этим белкам формируются микроколонии. Вначале имплантат колонизируется аэробными микроорганизмами, в последующем в глубоких слоях биофильма создается благоприятная среда для развития анаэробной микрофлоры. При увеличении биопленки или под влиянием внешних воздействий ее части отрываются от поверхности имплантата, происходит диссеминация процесса. Исследование перечисленных механизмов позволило объяснить устойчивость инфекции и неэффективность консервативной терапии этого осложнения.
Классификация
Существует много вариантов классификации параэндопротезной инфекции, однако общепризнанная международная систематизация этого осложнения пока отсутствует. Обычно травматологи-ортопеды используют классификацию Ковентри-Фитцджеральда, в основе которой лежит временной период между операцией и манифестацией инфекционного процесса. Различают четыре типа парапротезной инфекции:
- Острая послеоперационная. Признаки инфицирования определяются в течение месяца после вмешательства.
- Поздняя хроническая. Осложнение диагностируется во временном промежутке от 1 месяца до 1 года с момента операции.
- Острая гематогенная. Симптомы патологии возникают через 1 и более год после установки искусственного сустава.
- Положительная интраоперационная культура. Характеризуется бессимптомным течением при выявлении бактерий в 2-х и более интраоперационных образцах ткани.
В российской клинической практике также применяют систематизацию инфекций в области хирургических вмешательств, разработанную сотрудниками Новосибирского НИИТО. Согласно этой классификации различают три вида послеоперационных инфекционных процессов: ранний острый (возникший в первые 3 месяца), поздний острый (развившийся в течение 3-12 месяцев), хронический (диагностированный спустя 1 год и более после операции). При постановке диагноза отмечают наличие или отсутствие нестабильности эндопротеза.
С учетом формы выделяют флегмоноподобную, свищевую, латентную и атипичную инфекции, с учетом глубины – поверхностную и глубокую. Несмотря на то, что поверхностная инфекция протекает без вовлечения эндопротеза (то есть, имеет другой патогенез), поражает только кожные покровы и подкожную клетчатку, поддается консервативной терапии, специалисты рассматривают ее в рамках параэндопротезной инфекции, поскольку такой подход позволяет учесть все возможные варианты инфекционных осложнений эндопротезирования.
Симптомы парапротезной инфекции
Проявления патологии зависят от времени возникновения и глубины процесса. Поверхностная инфекция развивается в период восстановления после операции, сопровождается воспалением мягких тканей при интактности оперированного сустава. Характеризуется гиперемией, локальной припухлостью, повышением местной температуры, незначительными или умеренными болями, нарушением заживления раны, расхождением ее краев, наличием гнойного отделяемого. Возможно образование участков поверхностного некроза, формирование лигатурных свищей. Выраженность общей интоксикации определяется распространенностью поражения кожи и жировой клетчатки.
Глубокая парапротезная инфекция может манифестировать как в раннем послеоперационном периоде, так и спустя продолжительное время после вмешательства. Поражает мышцы и фасции. Проявляется отечностью мягких тканей, болью в проекции сустава, ограничением функции конечности, общими интоксикационными симптомами: повышением температуры тела до 38 °С и выше, ознобами, слабостью, разбитостью, тахикардией, тахипноэ. Возможно сочетание глубокого и поверхностного процесса, рассматриваемое специалистами как разновидность глубокой инфекции. Из-за распространенности иммунологических нарушений в популяции патология часто протекает со сглаженной симптоматикой. Снижение иммунитета усугубляют переливания крови, лекарственная терапия и другие лечебные мероприятия, проводимые на пред- и послеоперационном этапе.
Осложнения
Наиболее частые осложнения параэндопротезной инфекции обусловлены распространением гнойного процесса. Наблюдается образование абсцессов и флегмон. Особенно опасны глубокие затеки в полость таза, иногда формирующиеся при поражении оперированного тазобедренного сустава. В тяжелых случаях возможно развитие сепсиса. При часто рецидивирующей патологии снижается или утрачивается трудоспособность, ухудшается качество жизни больных, персистирующий очаг инфекции оказывает негативное влияние на деятельность внутренних органов.
Диагностика
Диагноз обычно выставляют специалисты в области ортопедии, наблюдающие пациентов, перенесших эндопротезирование сустава. Из-за часто встречающихся стертых форм и неспецифичности результатов дополнительных методик распознавание парапротезной инфекции может представлять определенные затруднения. Программа обследования обычно включает следующие методы:
Лечение парапротезной инфекции
В случаях поверхностного инфекционного процесса тактика такая же, как при других инфицированных ранах. Осуществляется санация поверхностного гнойного очага на фоне антибиотикотерапии, операции на суставе не требуются. При глубокой инфекции тактика определяется типом патологии с учетом времени ее возникновения, наличием либо отсутствием нестабильности сустава, расположением и размером гнойных затеков, состоянием костей и мягких тканей, устойчивостью флоры к антибактериальным препаратам и некоторыми другими факторами. Лечение только хирургическое. Существуют следующие варианты вмешательств:
- Ревизия с сохранением имплантата. Проводится при раннем инфицировании, сохранении стабильности сустава, незначительном поражении элементов эндопротеза. Сустав вскрывают, исследуют его поверхности. Инфицированные окружающие ткани иссекают, полиэтиленовый вкладыш заменяют (при необходимости – вместе с головкой протеза), рану ушивают, дренируют.
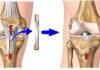
- Ревизионное эндопротезирование. Рекомендуется при поздней хронической и иногда – острой гематогенной парапротезной инфекции, предполагает одно- двух- или трехэтапную замену имплантата. Чаще всего используют двухэтапное реэндопротезирование, на первом этапе выполняют ревизию раны, затем после курса антибиотикотерапии устанавливают новый протез. При трехэтапном вмешательстве на втором этапе производят костную пластику.
- Артродез сустава. Показан при рецидивирующей инфекции, резистентности патогенной флоры к антибиотикам. Предусматривает удаление эндопротеза и наложение аппарата внешней фиксации для создания неподвижного соединения между концами костей.
- Ампутация или экзартикуляция. Осуществляется редко, в качестве показаний рассматривается наличие упорно рецидивирующего очага инфекции, представляющего угрозу для жизни больного, при одновременной утрате функции конечности.
Прогноз и профилактика
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Прогноз при параэндопротезной инфекции обычно достаточно благоприятный. При ревизии сустава выздоровления удается достичь у 18-83%, при реэндопротезировании – у 73-94%, при проведении артродеза – у 85% пациентов. После первых двух типов вмешательств подвижность сустава сохраняется, в последнем случае – полностью утрачивается при обеспечении опорной функции конечности. Профилактика заключается в тщательном учете показаний и противопоказаний к первичному эндопротезированию, соблюдении правил асептики и антисептики во время операции и перевязок, подборе оптимальной схемы антибиотикотерапии. Пациенту необходимо учитывать рекомендации врача при определении режима активности, проведении реабилитационных мероприятий.
Источники
-
Гринев, М. В. Остеомиелит / М. В. Гринев. — М. : Медицина, 2011. — 152 c. -
Красикова, И. С. Сколиоз. Профилактика и лечение / И. С. Красикова. — М. : Корона-Век, 2011. — 192 c. -
Рудницкая, Людмила Артрит и артроз. Профилактика и лечение: моногр. / Людмила Рудницкая. — М. : Питер, 2013. — 224 c. - Хандер, Джин Клиника Мэйо об артрите / Джин Хандер. — М. : АСТ, Астрель, 2007. — 208 c.
- Замятин, Е. Е. Замятин. Уездное. Мы. А. Платонов. Ювенильное море. Котлован. Критика и комментарии. Темы и развернутые планы сочинений. Материалы для подготовки к уроку / Е. Замятин, А. Платонов. — М. : АСТ, 2015. — 608 c.