Содержание
- 1 Дисплазия суставов: симптомы, диагностика, лечение
- 2 Фиброзная дисплазия плечевого сустава
- 3 Фиброзная дисплазия плечевой кости или остеодистрофия плечевой кости?
- 4 Дисплазия суставов
- 5 Дисплазия плечевого сустава у ребенка
- 6 ПРИВЫЧНЫЙ ВЫВИХ ПЛЕЧА.
Дисплазия суставов: симптомы, диагностика, лечение
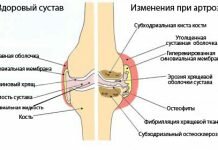
Дисплазия суставов – нарушение в развитии соединительной ткани, которое приводит к ее ослаблению и гипермобильности суставов (повышенной подвижности). Дисплазия суставов у детей определяется сразу после рождения. У взрослых людей заболевание встречается крайне редко.
По месту локализации выделяются:
- дисплазия тазобедренных суставов;
- дисплазия локтевого сустава (практически не встречается);
- дисплазия плечевого сустава;
- дисплазия коленного сустава.
Причины
Заболевание возникает в результате нарушений в соединительных тканях. Причины дисплазии суставов:
- наследственная предрасположенность;
- родовые и послеродовые травмы;
- гормональные нарушения в организме женщины во время беременности;
- ягодичное предлежание плода (для дисплазии тазобедренных суставов).
Часто дисплазия суставов отмечается у новорожденных детей, чьи родители старше 40 лет.
Симптомы дисплазии суставов
Симптомы дисплазии суставов зависят от места локализации заболевания:
- одна нога ребенка короче другой, асимметрия ягодиц и ягодичных складок, асимметрия при разведении ног (дисплазия тазобедренных суставов);
- изменение формы лопатки, боль при движении плечом, подвывихи сустава (дисплазия плечевого сустава);
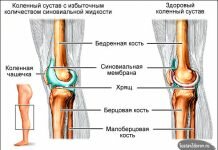
- боль в колене при движении, деформация коленной чашечки (дисплазия коленного сустава).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
Для диагностики заболевания врач-ортопед проводит исследования:
Лечение дисплазии суставов
Для лечения дисплазии суставов назначаются:
- массажи;
- лечебная физкультура;
- физиотерапевтические процедуры;
- лекарственные препараты;
- специальные шины или стремена;
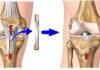
- хирургические операции (замена сустава на искусственный).
Консервативные методы лечения эффективны только до года. Если ребенок старше, помогает только хирургическое лечение.
Опасность
Отсутствие лечения дисплазии суставов в первые месяцы жизни ребенка приводит к:
- нарушению походки;
- нарушению осанки;
- изменениям в позвоночнике.
Группа риска
Группу риска составляют:
- новорожденные дети, чьи родители старше 40 лет;
- дети с гормональными изменениями;
- дети, родившиеся с весом намного больше нормы.
Профилактика
Для профилактики заболевания рекомендуется:
- женщинам во время беременности своевременно предотвращать развитие заболеваний;
- для грудных детей исключить сведение бедер при пеленании;
- делать лечебную гимнастику.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
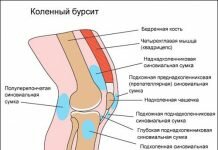
Фиброзная дисплазия плечевого сустава
Сустав правого и левого плеча образуют три кости: головка плечевой кости, суставная впадина лопатки и ключица, которая не связана с суставом анатомически, однако серьезно влияет на его функционирование.
История болезни насчитывает многовековые знания о том, как лечить вывих, подвывих. В преобладающем большинстве случаев происходит передняя форма вывиха плеча и предплечья (более 90%). Это ситуация, при которой головка плечевой кости выпирает вперед при вывернутой руке наружу и отведенной в сторону. Вывих, подвывих плеча и предплечья также может быть задней, нижней, верхней и внутригрудной форм. Встречаются они редко, но если имеют место быть, то несут за собой серьезные последствия в виде осложнений и глобальных повреждений близлежащих тканей и органов.
Плечевой сустав больше локтя, колена, пальцев и запястья склонен к вывихам из-за высокой подвижности. Травму также может сопровождать разорванное сухожилие длинной головки двуглавой мышцы плеча и предплечья и подвывих с отрывом малого или большого бугорка плечевой кости.
Задняя дислокация (вывих плеча) – вторая по распространенности форма вывиха, хотя она составляет только 3% всех случаев. Подобная травма происходит во время припадков эпилепсии или при падении на вытянутую руку.
Причины травмы
Главными причинами вывиха плеча и предплечья являются прямые и косвенные удары в район плечевого сустава, падение на вытянутую руку либо вращение руки с приложением силы. Вывих, подвывих плеча и предплечья в бодибилдинге или пауэрлифтинге бывает достаточно редко, тем не менее, типичный вывих и подвывих может создать серьезные проблемы для силового тренинга. Передняя форма вывиха может происходить при выполнении различных жимов, при подтягиваниях и прочих упражнениях, которые задействуют плечевой сустав.
Причиной вывиха также может стать дисплазия суставной впадины лопатки. Это связано с тем, что некоторые люди имеют менее глубокую суставную впадину, вследствие чего вероятность вывиха вырастает в разы. Помимо этого, суставная впадина может сильно наклоняться вперед (передняя инклинация) либо назад (задняя инклинация), что также увеличивает шансы на вывих, подвывих передней и задней формы соответственно. Наличие гипоплазии суставной впадины также может способствовать вывиху головки плечевой кости.
Плавание, теннис, баскетбол, волейбол – эти виды спорта требуют частые движения с избыточным размахом, что может также приводить к вывихам плечевой кости. Некоторая трудовая деятельность заставляет активно двигать плечом, приводя связочный аппарат к плохому состоянию, что также увеличивает вероятность травм.
Симптомы вывиха плеча и предплечья
Первые признаки вывиха плеча и предплечья – сильная и резкая боль, нарушение функционирования сустава. Также может произойти деформация и затвердение плеча. Поэтому плечевые суставы теряют свою симметричность. При ощупывании можно заметить, что головка плечевого сустава располагается не на своем месте, а чуть ниже клювовидного отростка. При вывихе движение сустава становится невозможным.
Еще один симптом – ослабленный пульс на лучевой артерии из-за сдавливания головкой плечевой кости сосудистого ствола. Часто вместе с вывихом плеча и предплечья теряется чувствительность и двигательная функция кисти руки и пальцев.
Основные признаки вывиха:
- отек, болевые ощущения в пораженном месте;
- снижение подвижности, минимальное количество движений;
- потеря гладкой формы плечевого сустава;
- онемение верхней конечности, кровоподтеки, защемление нервов;
- потеря чувствительности предплечья и других частей рук.
При такой травме плеча капсула сустава утрачивает свои свойства плотности и эластичности, если не начать лечение своевременно. Вывих плеча также вызывает изменения, которые увеличивают объемы фиброзной ткани. Фиброзная ткань начинает заполонять сустав, мышцы перестают функционировать, иными словами, атрофируются (дистрофическая коррекция).
Нередки ситуации, когда первый плечевой вывих, подвывих разрывает мягкие ткани. При этом появляются серьезные болевые приступы. При повторном вывихе боли гораздо меньше либо их вовсе нет.
Диагностика вывиха
Диагностика травмы проводится по определенным критериям. Как правило, смотрят на перечисленные выше симптомы. Врач-травматолог проводит профессиональный осмотр, в ходе которого опирается и на жалобы пациента.
Тем не менее, без рентгенологического обследования не обойтись. При проведении рентгена используют методику прямой проекции либо осевой технологии. На снимке рентгена ясно видно, как расположена головка кости, насколько она смещена, какие повреждения целостности скелета имеются. Главная задача при диагностике стоит в выявлении формы вывиха – передняя либо задняя, а также в определении возможных переломов.
Первая помощь: что нужно делать, повязка, вправление, история болезни
Первая помощь, применяемая при травме, состоит из нескольких последовательных процедур. Если Вы не уверены в себе, не стоит оказывать первую помощь пострадавшему, лучше ждать профессиональную помощь врачей и отвезти пациента в больницу.
Важно! Лечить должен врач, никакой самодеятельности при данной болезни. Все упражнения согласовывать только с доктором.
Первая помощь включает в себя следующие мероприятия:
- необходимо наложить холодный компресс на плечевой сустав и держать его в течение 15 минут (подойдет лед);
- прекратить какие-либо плечевые движения;
- немедленно вызвать «скорую помощь»;
- фиксирующая повязка (фиксирующая повязка устанавливается, если процедуру вправления не представляется возможным осуществить в ближайшее время после травмы);
- ни в коем случае не проводить процедуру вправления самостоятельно.
Процедуру вправления сустава необходимо производить квалифицированному специалисту с применением анестезии или наркоза (в редких случаях используются миорелаксанты). Не проводите вправление сустава самостоятельным образом, так как это может серьезно повредить сустав. К врачу необходимо обращаться, даже если была осуществлена самостоятельная процедура вправления, поскольку следует осмотреть плечо на возможность перелома.
После вправления накладывается гипс либо повязка-заменитель. При привычных вывихах после операции руку также иммобилизует гипс либо специальная отводящая шина. Гипс для молодых людей накладывается на 4 недели, для людей постарше гипс необходимо носить 3 недели. Гипс для пожилых не предусмотрен, лица преклонного возраста носят косыночную повязку 10-14 дней.
Реабилитация, восстановление и лечение после вправления предусматривают отдых и минимальную двигательную активность на протяжении 5-7 дней. Реабилитация продлевается в случае появления осложнений (перелом). Для предотвращения повторения травмы необходимо укреплять связки, которые поддерживают плечевой сустав. Для этого рекомендуются упражнения с гантелями и экспандером. Лечить болезни, используя гимнастические упражнения, всегда было и будет весьма действенным методом.
При иммобилизации пациенту следует двигать пальцами, сжимать их в кулак. Также следует каждый день по три раза на 15-25 минут к плечу прикладывать холодный компресс (лед), естественно, не снимая при этом гипс.
Через 2-4 недели с разрешения врача можно начать движение плечом. Только делать это нужно при отсутствии сильных болей. Восстановление запрещает отвод руки в сторону или повороты плеча наружу.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Еще через 2 недели можно делать легкие отводы и вращения руки. При отсутствии сильных болей допускаются упражнения, увеличивающие объемы двигательной активности плеча.
Через еще 3-4 недели разрешается делать разные движения плечом с целью достичь полного объема работы плечевого сустава. Теперь можно поднимать что-то тяжелое для тренировки атрофированных мышц.
Реабилитация включает в себя лекарственную помощь, облегчающую болевой синдром, с условием не превышать суточные дозировки. Также восстановление предусматривает проведение массажа и курсов физиотерапии.
Лечение переднего вывиха
Отличают травматический вывих, подвывих плеча и предплечья и привычный. Первый происходит из-за приложения большой силы и часто сочетается с другими повреждениями, а второй случается по незначительным причинам и легко вправляется. Передние вывихи могут происходить вместе с отрывом большого бугорка плечевой кости.
После вправления первичной травматической формы вывиха руку фиксирует повязка в состоянии внутреннего вращения на протяжении 2-6 недель. Полное лечение занимает не менее 6 недель.
Лечение привычного вывиха такое же. Руку держит повязка до той поры, пока не уйдут боли. Затем больному назначаются упражнения на укрепление атрофированных мышц и разработку плеча. Реабилитация включает применение ортезов – ограничителей движения плечевого сустава (от сильного отведения и вращения плеча наружу).
В случае, если консервативное лечение не дает результатов, применяется оперативное вмешательство. Операция проводится, как правило, из переднего доступа и ставит своей целью устранить дефект суставной губы, укрепить переднюю часть капсулы сустава плеча. Разрабатывать сустав начинают не раньше, чем через 3 недели после операции. Упражнения по разработке должны достичь максимального отведения плечевого сустава и вращения плеча наружу на 90 градусов. Через 12 недель допускаются упражнения с отягощениями, при этом следует избегать упражнения, которые могут растянуть переднюю часть плечевой капсулы.
При назначении лечения врачом должна учитываться история болезни пациента. Она представляет собой сведения о развитии болезни. История болезни позволяет следить за ходом прогресса заболевания, узнать перенесенные пациентом патологии.
Лечение заднего вывиха
Лечение заднего вывиха плечевой кости заключается в вытягивании приведенной руки и одномоментным надавливанием на заднюю часть плеча. Без обезболивающих тут не обойдется. После вправления вывиха руку фиксирует повязка на 2-6 недель. Если лечить консервативно не выходит, проводят операцию.
Перелом большого бугорка плечевой кости
Перелом большого бугорка кости плеча не такой частый, как перелом в области шейки плеча, тем не менее, лечение и последствия этой травмы весьма серьезные. Перелом большого бугорка плечевой кости или вывих, подвывих кости плеча с отрывом большого бугорка может произойти по причине падения на вытянутую руку, на прижатую, в результате ДТП, удара по плечу весомым предметом.
Характерным симптомом при переломе (будь это вывих, подвывих) большого бугорка является затрудненный поворот плечом кнаружи. Лечение после травмы большого бугорка – фиксирующая повязка, обезболивание, лечебные упражнения, массаж, физиотерапия.
Вывих (перелом) плеча — довольно серьезная травма, требующая квалифицированной первой помощи, длительного лечения и восстановления.
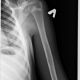
Фиброзная дисплазия плечевой кости или остеодистрофия плечевой кости?
случайная находка ( клиники и жалоб нет).
девочка 12 лет с ДЦ Правосторонняя гемиатрофия по МРТ, гемипарез
левая плечевая кость
фиброзная дисплазия или остеодистрофия плечевой кости
может быть вариант структуры, справа-слева кости очень похожи
может быть вариант структуры, справа-слева кости очень похожи
«Слушай всех, прислушивайся к немногим, решай сам».©
может быть вариант структуры, справа-слева кости очень похожи
извиняюсь)) (2-я кость бы помогла разобраться)
пожалуйста вот вам вторая на снимке ОГК (с легких все и началось)
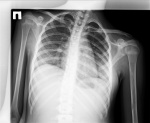
Мне фиброзная дисплазия кажется более вероятной (этакий лёгкий, невыраженный вариант)
Не «прёт» меня в векторе фиброзной дисплазии, совсем не прёт, ну нисколечка.
Вполне может быть фиброзной дисплазией.
Вполне может быть фиброзной дисплазией.
Здравствуйте!
Интересно, а чём ещё может быть?
Мне фиброзная дисплазия кажется более вероятной (этакий лёгкий, невыраженный вариант)
Не «прёт» меня в векторе фиброзной дисплазии, совсем не прёт, ну нисколечка.
еще + в сторону дисплазии анамнез и в голове левосторонняя гемиатрофия ( таже дисплазия)
Дисплазия суставов
Дисплазия суставов – нарушение в развитии соединительной ткани, которое приводит к ее ослаблению и гипермобильности суставов (повышенной подвижности). Дисплазия суставов у детей определяется сразу после рождения. У взрослых людей заболевание встречается крайне редко.
По месту локализации выделяются:
- дисплазия тазобедренных суставов;
- дисплазия локтевого сустава (практически не встречается);
- дисплазия плечевого сустава;
- дисплазия коленного сустава.
Причины
Заболевание возникает в результате нарушений в соединительных тканях. Причины дисплазии суставов:
- наследственная предрасположенность;
- родовые и послеродовые травмы;
- гормональные нарушения в организме женщины во время беременности;
- ягодичное предлежание плода (для дисплазии тазобедренных суставов).
Часто дисплазия суставов отмечается у новорожденных детей, чьи родители старше 40 лет.
Симптомы дисплазии суставов
Симптомы дисплазии суставов зависят от места локализации заболевания:
- одна нога ребенка короче другой, асимметрия ягодиц и ягодичных складок, асимметрия при разведении ног (дисплазия тазобедренных суставов);
- изменение формы лопатки, боль при движении плечом, подвывихи сустава (дисплазия плечевого сустава);
- боль в колене при движении, деформация коленной чашечки (дисплазия коленного сустава).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Дисплазия плечевого сустава у ребенка




Дисплазия тазобедренных суставов у детей: что это такое
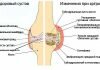
Тазобедренному суставу отведена крайне важная роль, ведь именно он подвержен основным нагрузкам во время любой физической активности ребенка и даже когда он сидит. Сам сустав представляет собой шаровидную сумку, которая расположена в глубокой вертлужной впадине, связанной с шейкой.
Адекватная и сложная работа тазобедренного сустава обеспечивается правильным внутренним строением всех его частей. Нарушения функционирования сустава проявляются изменением очертания бедренной головки, несовпадением ее размера с объемом впадины, патологиями лимбуса (хрящевого края), растяжением суставной капсулы, оссификацией хрящей, заболеваниями связочного аппарата, которые проявились аплазией и гипертрофией, укорочением шейки бедра, изменением ее диафизарного угла.
Кроме этого, могут наблюдаться симптомы: неадекватное строение впадины, ее ненормативная глубина, эллипсовидная или плоская форма, утолщение дна, скошенность крыши. Все указанные проблемы вызывают заболевание дисплазия тазобедренного сустава у детей.
В зависимости от характера нарушений, такое заболевание будет подразделяться на виды:
- ацетабулярная дисплазия. Сюда относят неправильное строение и нарушения вертлужной впадины. В основной массе это патологии края самой впадины или хрящей лимбуса. Под давлением головки тазобедренного сустава хрящевой край деформируется, постепенно вытесняется наружу или заворачивается в середину сустава. Этот процесс способствует растяжению капсулы, окостенению суставных хрящей и существенному увеличению головки бедренной кости;
- дисплазия эпифизарная (Майера). Заболевание характеризуется точечным окостенением хряща, провоцирующим деформацию ног, тугоподвижность суставов и болевой синдром. Происходит поражение проксимального отдела бедра, выраженное патологическим изменением в положении шейки бедренного сустава. Подобная дисплазия может быть обусловлена увеличением инклинации или уменьшением диафизарного угла;
- ротационная дисплазия. Она отличается замедленным суставным развитием. Для патологии присущи явные нарушения во взаимной локализации костей по отношению к горизонтальной плоскости. Само по себе это расположение медики дисплазией не считают, так как такое состояние является пограничным и его последствия не могут быть опасными для здоровья и не предусматривают лечение.
Степень развития дисплазии тазобедренных суставов и признаки полностью зависят от тяжести патологического процесса и его динамики.
[/stextbox]
Легкая степень (первая) называется предвывихом. На этом этапе происходит небольшое отклонение, обусловленное скошенным ацетабулярным углом крыши вертлужной впадины. При этом расположение бедренной головки, которая находится в полости сустава, слегка смещается.
Если заболевание не лечить, то оно переходит во вторую стадию – подвывих. В это время в суставной полости располагается только часть головки тазобедренного сустава. По отношению к полости она смещается кверху и кнаружи.




Более серьезная стадия дисплазии – это врожденный вывих тазобедренного сустава. Его признаки – полный выход головки из впадины и направление кверху.
Причины дисплазии
Развитие заболевания дисплазия тазобедренных суставов у детей вызвано патологическим процессом в тазу и обусловлено несколькими теориями. Так, в первую очередь речь идет о генетической предрасположенности (наследовании болезни на генном уровне).
Также существует теория о том, что при повышении уровня прогестерона в последние недели беременности происходит функциональное и структурное нарушение в развитии связок, мышцах плода. Это обычно выражено нестабильностью в тазобедренном аппарате.
Согласно теории мультифакториальной на развитие дисплазии влияют одновременно такие причины:
- ягодичное предлежание ребенка;
- нехватка микроэлементов и витаминов;
- ограниченность движений плода в утробе матери. Зачастую левая ножка малыша ограничена из-за тесного прижатия к стенкам матки. Эти причины провоцируют деформацию именно левой ноги.
В ходе продолжительных исследований было доказано, что существует тесная прямая связь между дисплазией у детей до года и тугим пеленанием.
Основная роль в диагностировании ранних признаков дисплазии у детей до года отведена родителям. Следует обращать внимание на характерные симптомы заболевания, которые обычно выражены:
- асимметрией кожных складок на бедрах. Сзади бедра и спереди таких складочек должно быть по 3. Во время осмотра ножки ребенка должны быть разогнуты и приведены одна к другой ступнями. Если есть патология, то на пораженной дисплазией стороне появятся дополнительные, более глубокие складки, причем как со стороны ягодиц, так и спереди;
- ограниченным отведением ног. Эти симптомы характерны для 2 и 3 стадии болезни. Когда ребенок здоров, то его ножки легко можно в согнутом состоянии развести в стороны под углом 90 градусов. При дисплазии это возможно не более чем на 60 градусов;
- укорачиванием больной конечности. Определить патологию можно, если сопоставить высоту коленей ребенка;
- определением Ортолани. При дисплазии происходит соскальзывание головки бедренной кости с характерным хрустом во время разведения ног.
Сопутствующие признаки у детей до года: искривление шеи, размягчение костей черепа, угнетение сосательных и поисковых рефлексов (безусловных), искосообразная форма ног, косолапость. Симптомы настолько выражены, что заподозрить заболевание можно сразу после рождения ребенка.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
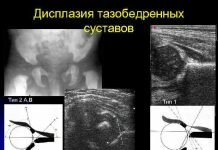
Диагностика начинается с проведения специальных тестов. Потребуется выявить сопутствующие симптомы, установить их причины. Для подтверждения диагноза дисплазия тазобедренных суставов у детей применяют ультразвуковое исследование, рентгенографию.
УЗИ тазобедренных суставов имеет существенное преимущество среди иных методов исследований, ведь успешно может применяться у детей до года. Такая диагностика полностью безопасна даже для новорожденных, доступна, допускает многократное применение и помогает быстро начать лечение.




Рентген немного уступает по достоверности, но характеризуется рядом особенностей. В первую очередь он не рекомендован малышам младше года, ведь излучение от аппарата пагубно сказывается на здоровье. Исключением станет случай, когда диагностика при помощи УЗИ не показала полную картину патологии или невозможно его применить.
Также маленького ребенка крайне сложно уложить под рентгенологический аппарат таким образом, чтобы соблюсти симметрию, ведь пациент не сможет лежать без движений.
Магнитно-резонансная томография и компьютерное исследование применяют в тех случаях, когда необходимо проведение хирургического вмешательства. МРТ и КТ дают полную и структурированную картину дисплазии. Если заболевание у ребенка до года перешло в 3 стадию, то в целях диагностики применяют артрографию и артроскопию.
В современной детской ортопедии существует много методов избавления от дисплазии. Каждый медик подбирает способ лечения в индивидуальном порядке для каждого маленького пациента, основываясь на степень тяжести патологии. Эти методики разнообразны, начиная от элементарного широкого пеленания и до гипсования ребенка.
Под широким пеленанием следует понимать самое доступное на сегодняшний момент лечение. Его выполняют при помощи 3 обычных пеленок:
- первую складывают в несколько слоев таким образом, чтобы получился прямоугольник 20 см шириной. Его размещают между ножек малыша, разведенных по сторонам;
- при помощи углов второй пеленки, сложенной косынкой, обматывают бедра ребенка и фиксируют ножки под углом 90 градусов;
- в третью пеленку заматывают ребенка до уровня груди, но ручки оставляют свободными. Ноги притягивают нижней частью пеленки так, чтобы дитя не смогло соединить стопы.
Еще одним методом коррекции стали штанишки Бекера, схожие по принципу с широким пеленанием, а также подушка Фрейка, имеющая дополнительное ребро жесткости.
С прошлого века широкой популярностью пользуются стремена Павлика, а также шинирование (в том числе гипсовое) и прочие стремена при дисплазии.
В отдельных случаях практикуют хирургическое лечение. Это необходимо при тяжелых формах тазобедренной дисплазии, но у детей старше 1 года.
Дополнит названное лечение и станет отличной мерой профилактики физиотерапия. Применяют массаж с обязательным акцентом на суставы таза, гимнастику новорожденных, грязелечение, сухое тепло, аппликации на таз, парафинотерапию.
Ребенку до года с диагнозом дисплазия тазобедренных суставов, лежачий способ жизни не грозит, однако, ходить маленькие пациенты начинают намного позже, нежели их сверстники. Походка у них отличается от нормы: она характеризуется неустойчивостью, хромотой. Такие дети косолапят и переваливаются с ноги на ногу.




Если не заниматься адекватным и своевременным лечением дисплазии, то последствия патологии скажутся на здоровье и качестве жизни. Велика вероятность развития отягощающих болезней, например, остеохондроза, кифоза, лордоза. По мере взросления суставные патологии, не устраненные в свое время, становятся причиной неспособности выдерживать повышенные длительные нагрузки на тело.
В подобных ситуациях начинается активное формирование:
- новых суставных очертаний и впадин;
- ложного сустава.
Ложный сустав (детальное фото легко найти в интернете) не способен быть полноценным ввиду того, что не может выполнять функцию опоры и равноценное отведение нижней конечности. В результате развивается неоартроз.
Наиболее тяжелое и серьезное осложнение дисплазии тазобедренного сустава – это диспластический коксартроз, предусматривающий обязательную замену сустава оперативным путем. Когда отсутствует полноценное лечение патологии на ранних сроках жизни ребенка (максимум до 6 месяцев), то дальнейшее лечение потребует от 12 до 20 лет.
ПРИВЫЧНЫЙ ВЫВИХ ПЛЕЧА.
Является одним из осложнений первичного травматического вывиха, составляя 20-60% от частоты первичной патологии. Наиболее часто встречается в возрасте 18-25 лет. Причины:
— неадекватное лечение (плохое обезболивание, травматичные методы вправления, малые сроки иммобилизации);
— дисплазия плечевого сустава.
В патогенезе ведущая роль принадлежит нейромышечному дисбалансу, повреждениям капсульно-связочного аппарата и labrum glenoidale, импрессионному перелому большого бугорка плечевой кости, последний ведет к так называемому патологическому повторяющемуся вывиху плеча. Изменения в тканях сустава, возникшие при предыдущих вывихах, способствуют появлению новых вывихов.
Постановка диагноза:
1. Анамнез. Повторный вывих возникает в сроки от 3-6 месяцев до 2 лет и более. С каждым последующим вывихом травмирующая сила уменьшается и вывих может произойти при обычном движении руки. Частота повторных вывихов достигает нескольких десятков.
2. Клиника:
— боль, чаще ноющего характера в области плечевого сустава,
— гипотрофия мышц плечевого пояса,
1. симптом Вайнштейна. Ограничение наружной ротации плеча при его отведении до прямого угла.
2. Симптом Бабича. Ограничение пассивных движений в плечевом суставе в результате защитно-рефлекторной мышечной контрактуры.
3. Симптом «ножниц». При поднимании рук вверх больная рука отстает, что видно при наблюдении сбоку.
4. Симптом контрольной ленты. При выполнении теста Вайнштейна со стороны спины натягивают горизонтально ленту, при этом плечо на стороне поражения отклоняется выше ее уровня.
3. Rg-диагностика
a) локальный остеопороз,
b) сглаженность контуров передненижнего ободка суставного отростка лопатки,
c) вдавленный дефект (импрессионный перелом) позади вершины большого бугорка.
Лечение.
Консервативные методы малоэффективны (ЛФК, массаж, электростимуляция мышц плеча и надплечья).
Разработаны многочисленные методы оперативного лечения.
1.Операции на капсуле сустава. Основа методов – иссечение лоскута из растянутой суставной капсулы с последующей капсулоррафией.
2.Создание связок, фиксирующих головку плеча. Известно более 110 модификаций.
— операция транспозиции и тенодеза двуглавой мышцы плеча по методу А.Ф. Краснова. Цель операции – путем перемещения (транспозиции) сухожилия длинной головки бицепса кпереди, под костную створку большого бугорка (тенодез) создать дополнительную связку плечевой кости, подобно круглой связке головки бедра;
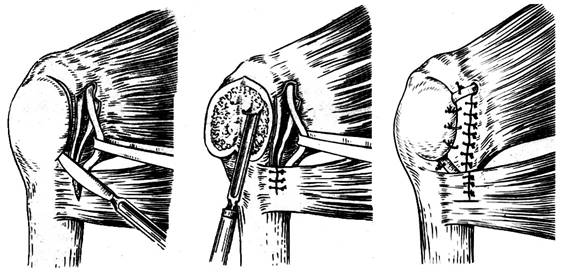
Рис. 16. Операция Краснова А.Ф.
3.Операции на мышцах.
— операция Андреева (Бойчев-II). Отсекается часть клювовидного отростка с прикрепляющемуся к нему мышцами и этот костно-мышечный комплекс проводят под сухожилием подлопаточной мышцы, фиксируя на прежнее место.
— Операция Вайнштейна. Напоминает операцию Андреева, только здесь за сухожилие подлопаточной мышцы подводится длинная головка двуглавой мышцы плеча, при этом рассекается сухожилие подлопаточной мышцы, а после фиксации за ней сухожилия бицепса сшивается вновь.
4.операции на костях. Их 2 группы. Цель одних – восстановление костных дефектов или создание артроризов – дополнительных костных упоров, выступов, ограничивающих подвижность плечевой кости, цель других – ограничение наружной ротации плеча, уменьшающей возможность вывиха, производится субкапитальная ротационная остеотомия.
5.Комбинированные операции. Сочетание как операций на мягких тканях области плечевого сустава, так и операций на мягких тканях и костных структурах.
Частота встречаемости— 9,6% от других переломов костей скелета.
Классификация:
1. Переломы проксимального отдела (до хирургической шейки) плечевой кости
2. Переломы диафиза плечевой кости (до надмыщелковой области).
3. Переломы дистального отдела плечевой кости.
ПЕРЕЛОМЫ ПРОКСИМАЛЬНОГО ОТДЕЛА ПЛЕЧЕВОЙ КОСТИ.
1. Надбугорковые (внутрисуставные): головки и анатомической шейки.
Встречаются редко, чаще у пожилых людей, являются внутрисуставными переломами.
Механизм: падение на локоть или при падении на передненаружную поверхность плечевого сустава.
Клиника.
Сглаженность конфигурации плечевого сустава, кровоизлияние, припухлость, резкая болезненность при движении в плечевом суставе и при нагрузке по оси плеча, нарушение его функции. Дифференциальный диагноз ставится на основании рентгенограмм.
Лечение.
Вколоченные переломы – в область перелома вводится 20 мл 1% раствора новокаина, конечность подвешивается на косынке или накладывается гипсовая лонгета. Рука согнута в локтевом суставе и отведена на 45-50°.
В подмышечную впадину помещают ватно-марлевый валик. Назначают обезболивающие, с третьего дня УВЧ, ЛФК для кисти. Назначают активные упражнения в лучезапястном и локтевом суставах и пассивные в плечевом. Через 3 недели гипсовую повязку снимают, руку подвешивают на косынке и продолжают восстановительное лечение. Трудоспособность восстанавливается через 6-10 недель.
0перативное лечение показано у больных молодого и среднего возраста. При раздроблении головки – экономная резекция, при отрыве головки и наличии ее связи с капсулой – сколачивание перелома путем сопоставления отломков и удара по согнутому локтю в направлении оси плеча.
2. Подбугорковые (внесуставные):
б) хирургической шейки,
Чаще наблюдается перелом хирургической шейки плеча у женщин. Различают: аддукционные, абдукционные, вколоченные переломы хирургической шейки. Нередко переломы хирургической шейки сочетаются с вывихом плеча.
Механизм: прямая и непрямая травма.
Аддукционный перелом – падение на локоть или вытянутую руку в положении приведения к туловищу.
Абдукционный перелом – падение на локоть или вытянутую руку в положении отведения.
Симптомы те же, что и в первой группе. Возможно повреждение подкрыльцового нерва и сдавление сосудисто-нервного пучка. Окончательный диагноз вида перелома устанавливается рентгенологически.
Лечение.
Больные с переломами хирургической шейки плеча со смещением лечатся в стационаре. Под местным обезболиванием им проводят сопоставление отломков. Конечность укладывается на отводящую шину, накладывается скелетное вытяжение за локтевой отросток (4-5 недель) с последующей, после снятия скелетного вытяжения, иммобилизацией на клиновидной подушке (2-3 недели).
У пациентов молодого и среднего возраста после эффективной ручной репозиции отломков накладывают торако-брахиальную гипсовую повязку. Пациентам пожилого и старческого возраста показан функциональный метод лечения: иммобилизация повязкой-змейкой, обезболивание, ранняя механотерапия.
Лечение переломов хирургической шейки плеча с вывихом головки, при неудавшейся репозиции, а также при сдавлении или опасности повреждения сосудисто-нервного пучка – оперативное, которое заключается в устранении вывиха и сопоставлении отломков с последующим остеосинтезом (аллотрансплантантами, спицами, штифтами и др.). В послеоперационном периоде показана иммобилизация гипсовой лонгетой 4-6 недель. Металлический штифт удаляется через 3 месяца.
3. Изолированные переломы и отрывы большого и малого бугорков.
Встречаются чаще как сопутствующие переломы хирургической шейки и вывиха плеча. Изолированный перелом большого бугорка возникает при прямой травме (падение на область плеча), а также при резком сокращении надостной, подостной и малой круглой мышц. Переломы и особенно отрывы малого бугорка очень редки, обусловлены сокращением подлопаточной мышцы.
Клиника.
Боль в области перелома, ограничение движений в плечевом суставе. Локальная припухлость, болезненность, кровоизлияние. Диагноз уточняется после рентгенографии.
Лечение.
Анестезия области перелома раствором новокаина (1% раствор 10 мл). При переломах бугорков без смещения, накладывается повязка ДЕЗО или руку подвешивают на косынке. Назначают ЛФК, массаж, тепловые процедуры. Трудоспособность восстанавливается через 5-6 недель. При отрывных переломах бугорков со смещением конечность укладывается на отводящую шину или накладывают гипсовую торако-бронхиальную повязку сроком на 6 недель. Затем – восстановительное лечение. Трудоспособность восстанавливается через 6-10 недель. При неудавшемся консервативном лечении, через 2-4 дня показано оперативное лечение. Бугорок фиксируется на прежнее место швами или с помощью винта, спиц. На 3-4 недели конечность укладывается на отводящую шину.
ПЕРЕЛОМЫ ДИАФИЗА ПЛЕЧА
Составляют около половины всех переломов плеча.
Механизм – прямая и непрямая травма.
По линии перелома – поперечные, косые, спиральные и оскольчатые.
В зависимости от уровня перелома их делят на три типа переломов:
Первый тип – перелом в верхней 1/3, под хирургической шейкой и выше прикрепления большой грудной мышцы. Центральный отломок отведен, ротирован кнаружи и смещен кпереди. Периферический отломок смещен кверху и кпереди, ротирован внутрь.
Второй тип – переломы на границе верхней и средней 1/3, между прикреплениями большой грудной и дельтовидной мышц. Центральный отломок большой грудной мышцей смещен кнутри и кпереди. Периферический отломок ротирован кнутри, подтянут кверху и с центральным отломком образует угол, открытый кнаружи.
Третий тип – переломы ниже прикрепления дельтовидной мышцы. Центральный отломок отведен иротирован кнутри, смещен кнутри и кпереди, образует с центральным отломком угол, открытый кнутри.
Клиника.
Имеются все клинические признаки перелома: боль, нарушение функции, деформация, припухлость, кровоизлияние. При пальпации определяется болезненность, иногда крепитация, патологическая подвижность, болезненная осевая нагрузка. Рентгенограмма уточняет вид перелома.
Лечение.
При лечении переломов диафиза плечевой кости после местной анестезии проводят репозицию отломков с иммобилизацией руки на отводящей шине (ЦИТО, Богданова, Ланда и др.) в положении отведения до 90° и смещения кпереди до 30-40° от фронтальной плоскости. Срок иммобилизации 6-8 недель. Трудоспособность восстанавливается через 8-12 недель. Если не удается сопоставить отломки закрытым способом, применяется оперативное лечение с фиксацией отломков металлическими пластинами, балками, стержнями, введенными интрамедуллярно. После операции накладывается торако-брахиальная гипсовая повязка до костного сращения.
Несросшиеся переломы и ложные суставы лечат оперативным способом. Показан устойчивый металлоостеосинтез в сочетании с костной пластикой или же с помощью компрессионно-дистракционных аппаратов (Илизарова, Гудушаури, Сиваша, Калнберза и др.).
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8764 —



185.189.13.12 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Источники
-
Jesse, Russell Подагра / Jesse Russell. — М. : VSD, 2012. — 218 c. -
Здоровье без аптеки. Гипертония, гастрит, артрит, диабет. — М. : Газетный мир, 2013. — 160 c. -
Татьяна, Абрамова und Сергей Абрамов Нейроиммунологическая характеристика больных ревматоидным артритом / Татьяна Абрамова und Сергей Абрамов. — М. : Palmarium Academic Publishing, 2012. — 220 c. - Евдокименко, П. В. Артроз тазобедренных суставов. Исцеляющая гимнастика / П. В. Евдокименко. — М. : Оникс, Мир и Образование, 2013. — 150 c.