Содержание
- 1 Все про суставы
- 2 Все про суставы
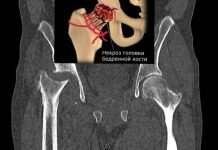
- 3 M19.9 Артроз неуточненный
- 4 M19.1 Посттравматический артроз других суставов
- 5 Все про суставы
Все про суставы
Код по МКБ-10: M15—M19 Артрозы. К ним относят поражения, вызванные неревматическими заболеваниями и захватывающие преимущественно периферические суставы (конечностей).
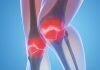
Артроз коленного сустава в международной классификации болезней называется гонартрозом и имеет код M17.
В практике встречаются и другие названия этого заболевания, являющиеся синонимами согласно коду МКБ10: деформирующий артроз, остеоартроз, остеоартрит.
Распространение заболевания
Остеоартрит считается наиболее распространенной болезнью опорно-двигательной системы человека. С этой болезнью сталкиваются более 1/5 населения нашей планеты. Отмечено, что женщины страдают этим недугом значительно чаще мужчин, но с возрастом эта разница сглаживается. После 70-летнего возраста этим заболеванием страдает более 70% населения.
Самым «уязвимым» суставом для ДОА является тазобедренный. По статистике, на него приходится 42% случаев заболевания. Второе и третье место разделили коленный (34% случаев) и плечевой суставы (11%). Для справки: в человеческом организме более 360 суставов. Однако, на оставшиеся 357 приходится только 13% всех заболеваний.
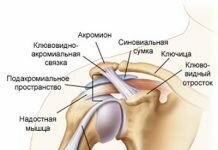
Строение сустава
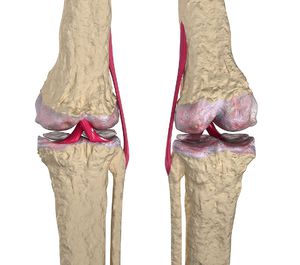
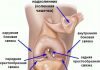
Сустав образуется суставными поверхностями составляющих его костей (эпифизами). Эти окончания имеют на своей поверхности гиалиновый (суставной) хрящ, выполняющий двоякую функцию: уменьшение трения и амортизацию. Для коленного сустава характерно наличие дополнительных хрящей (менисков), выполняющих функции стабилизации и ослабления ударных воздействий.
Развитие ДОА
Развитие артроза начинается с поражения тканей суставного хряща (код по МКБ-10:24.1). Процесс происходит незаметно и диагностируется, обычно, при значительных деструктивных изменениях суставного хряща.
Этиология
Основные факторы, способствующие развитию артроза: увеличенная физическая нагрузка на суставной хрящ, а также потеря им функциональной резистентности к обычным нагрузкам. Это приводит к его патологическим изменениям (трансформация и разрушение).
Факторы, способствующие развитию болезни, определяют основные предпосылки её возникновения. Так, потеря резистентности может быть вызвана следующими обстоятельствами:
- Наследственная предрасположенность;
- Эндокринные и метаболические нарушения;
- Возрастные изменения (особенно, после 50-летнего возраста);
- Заболевания костно-мышечной системы с иной этиологией.
Увеличенная нагрузка на суставной хрящ происходит в результате:
- Хронической микротравматизации. Это может быть связано с профессиональной деятельностью, спортивными нагрузками или бытовыми причинами;
- Избыточный вес, ожирение;
- Суставные травмы различного происхождения.
Патогенез суставного хряща
Это приводит к тому, что из соединительной ткани начинают образовываться тяжи, призванные компенсировать изменения кинематики работы сустава. Следствием является увеличение количества синовиальной жидкости в суставной полости, которая к тому же меняет свой состав. Истончение и деструкция суставных хрящей приводит к тому, что костные окончания начинают разрастаться под действием нагрузок с целью более равномерного их распределения. Образуются костно-хрящевые остеофиты (Код по МКБ-10: М25.7 Остеофит). Дальнейшие изменения касаются окружающей мышечной ткани, которая атрофируется и приводит к ухудшению кровообращения и нарастанию патологических изменений в суставах.
К основным симптомам развития ДОА относят:
Болевые ощущения
Болезненность сустава является главным основанием для визита к специалисту. Первоначально она проявляется нерегулярно, в основном — при движении (бег, ходьба), переохлаждении организма или при продолжительном дискомфортном положении тела. Затем боль приобретает неисчезающий характер и возрастает её интенсивность.
Затрудненность движения
На ранней стадии гонартроз характеризуется чувством «скованности», появляющимся после длительного покоя (сна, отдыха). Коленный сустав становится менее подвижным, снижается его чувствительность и ощущаются боли различной интенсивности. Все эти проявления уменьшаются или совсем исчезают при движении.
Хруст
Еще одним характерным симптомом является скрип, щелчки и другие посторонние звуки, возникающие при длительной ходьбе или резком изменении положения тела. В дальнейшем эти звуки становятся постоянным аккомпанементом при движении.
Болтающийся сустав
Нередко артроз коленного сустава приводит к его патологически гипертрофированной подвижности. По коду МКБ 10: М25.2 это определено как «болтающийся сустав». Это проявляется в несвойственной для него линейной или горизонтальной подвижности. Отмечено понижение чувствительности концевых отделов конечностей.
Функциональные нарушения
С развитием заболевания двигательная функция диартрозного сустава деградирует, начинают проявляться пассивные контрактуры, характеризующиеся ограниченностью пассивных движений в суставе (код по МКБ10:M25.6 Тугоподвижность в суставе).
Нарушение опорно-двигательной функции
Происходящие дегенеративно-дистрофические изменения с течением времени развиваются в дисфункцию (двигательную и опорную) всей нижней конечности. Это проявляется в хромоте и скованности движений, нестабильной работе опорно-двигательного аппарата. Начинаются необратимые процессы деформации конечности, что в конечном итоге приводит к потере трудоспособности и инвалидности.
Другие симптомы
К этим не основным видам симптомов можно отнести:
- Изменение размера конечности, его деформация;
- Опухлость сустава;
- Избыточное наличие суставной жидкости (на ощупь);
- Видимые изменения кожного покрова конечностей: увеличенная пигментация, характерная капиллярная сетка и т.п.
Диагностика
Проблема диагностирования артроза заключается в том, что появление основных симптомов, с которыми пациент приходит к специалисту, уже свидетельствуют об определенных серьезных изменениях в суставе. В некоторых случаях эти изменения носят патологический характер.
Предварительная диагностика производится на основании детального анамнеза пациента, с учетом его возраста, пола, профессии, образа жизни, наличия травм и наследственности.
Осмотр
Инструментальные методы обследования
К основным методам инструментальной диагностики ДОА относят:
- Рентгенография;
- Магниторезонансная и компьютерная томография (МРТ/КТ);
- Сцинтиграфия (введение радиоактивных изотопов для получения двумерного изображения сустава);
- Артроскопия (микрохирургическое обследование суставной полости).
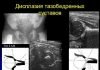
В 90% случаев для диагностирования артроза достаточно провести рентгенографию. При сложных или неясных для диагностирования случаев востребованы другие методы инструментальной диагностики.
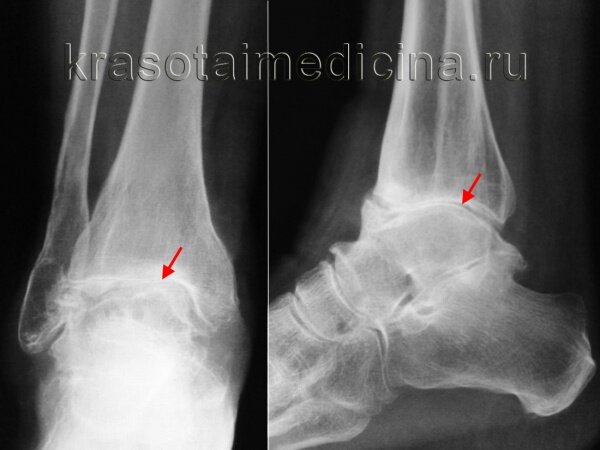
Основные признаки, позволяющие диагностировать ДОА методом рентгенографии:
- Патологические наросты в виде костно-хрящевых остеофитов;
- Умеренное и значительное сужение суставной щели;
- Уплотнение костной ткани, которая классифицируется как субхондральный склероз.
В некоторых случаях рентгенография позволяет выявить ряд дополнительных признаков артроза: суставные кисты, эрозии суставов, вывихи.
Все про суставы
Болезни суставов ног – бич современности. Малоподвижный образ жизни ослабляет связочный аппарат. Таким поражением, как артроз голеностопного сустава, может закончиться даже безобидный вывих ступни. Почему важно как можно раньше распознать симптомы артроза, как развивается недуг, какую роль играют диета и упражнения для лечения этого заболевания?
Механизм возникновения болезни
Артроз не появляется вдруг. Под воздействием ряда факторов хрящевая ткань в голеностопе истончается. В этих оголенных местах сустав подвергается деформации. Кости сустава превращаются в шипы (остеофиты). Эти шипы травмируют оставшиеся участки хряща. Так между суставной поверхностью костей исчезает скользящая хрящевая прослойка и сустав разрушается изнутри. Возникает патология сустава под названием «деформирующий артроз голеностопного сустава». Международная ревматология сообщает, что порядка 10 % населения планеты лечит артроз голеностопа.
Диагностикой артрозов занимаются два врача: травматолог – если артроз развился после травмы – и ревматолог.
Традиционно после сбора анамнеза врачи проводят аппаратные исследования для оценки степени поражения сустава. Для конечной постановки диагноза врачи используют Международную классификацию болезней десятого пересмотра (МКБ-10). Этот нормативный документ разработан Всемирной организацией здравоохранения (ВОЗ) в 1893 году. В МКБ-10 сгруппированы и объединены в рубрики все известные заболевания, каждому присвоен код. МКБ-10 служит для обмена статистической информацией между врачами 117 стран, где используется МКБ-10.
Документ пересматривался, как видно из названия, 10 раз, и последняя 10-я редакция МКБ была принята ВОЗ в 1990 году. Целью МКБ-10 является систематизация симптомов и стандартизация диагнозов. Врач переводит словесный диагноз в буквенно-цифровой код. Например, артроз голеностопного сустава по МКБ-10 имеет код М19.0. Посттравматический артроз имеет другой код М19.1. С помощью МКБ-10 анализируют заболеваемость, смертность, эпидемии по всему миру.
Как проявляется заболевание
Дегенеративные изменения в суставе происходят постепенно, поэтому врачи выделяют три степени развития болезни в зависимости от выраженности симптомов.
- Начальная стадия, или 1 степень артроза, редко заметна на рентгеновском снимке. Больные отмечают тяжесть и боль в нижних конечностях. Испытывают утомление в стопе при привычных ранее нагрузках. Как правило, эти симптомы исчезают самостоятельно после сна или отдыха.
- Очень важно определить артроз второй его степени. Дальше начнется деформация хрящевой ткани голеностопа. Симптомы специфичны: сильная боль в ноге, не проходящая после покоя или фиксирования голеностопа ортезом. Может начаться воспаление в суставе, которое сопровождается покраснением кожи и отеком. Стопа теряет подвижность, особенно по утрам, и сильнее болит при перемене погоды.
- Третья, критичная степень изменений в аппарате стопы. Очевидны следующие симптомы: сильная боль при ходьбе и вращении стопой. Движения сустава сильно затруднены, при наступании на ногу слышны хруст и щелканье в стопе. Болевой синдром снимается только обезболивающими препаратами.
Если первые две степени можно вылечить медикаментозными средствами, то третья степень приводит к деформации сустава и требует оперативного вмешательства.
Факторы риска
Разрушение сустава может настигнуть человека в любом возрасте, если у него наследственная дисплазия соединительной ткани, то есть суставная ткань неустойчива к нагрузкам. С возрастом могут появиться такие серьезные болезни, как ревматоидный артрит, подагра, сахарный диабет, дисфункция щитовидной железы, недостаточное кровообращение в суставе при атеросклерозе, тромбозе сосудов, которые питают голеностоп. Несмотря на то, что причиной возникновения недуга является основное заболевание, его называют первичным.
Полные люди также предрасположены к артрозам. Поэтому правильное питание, диета для таких пациентов имеет первостепенное значение. Причиной патологий в суставах могут быть повышенные нагрузки на голеностоп, характерные не только для спортсменов (например, футболистов), но и для любительниц высоких каблуков. Если заболевание диагностируют на третьей стадии, когда очевидны разрушения в суставе, то его называют деформирующий артроз голеностопного сустава. Иное дело – посттравматический артроз голеностопного сустава. Он может возникнуть после сложных переломов лодыжки, вывихов, растяжений связок сустава, микротравм мышц. Симптомы развиваются медленно, проходит порой и 10 лет после полученной травмы.
Лечение артроза
Лечение артроза голеностопного сустава важно начать как можно раньше, пока изменения еще обратимы. Задача ревматолога – сдержать патологические процессы в суставе и устранить болевой симптом. Для этого врач лечит весь организм, не ограничиваясь местным воздействием на сустав.
Консервативная терапия. Традиционно используют обезболивающие и противовоспалительные препараты. Применяют природные или синтетические хондропротекторы, способные восстанавливать хрящевую ткань, питать и замедлять ее разрушение. Но эффект от применения таких препаратов будет заметен спустя полгода, и то лишь при артрозе первой и второй степеней. Для улучшения кровообращения в суставе применяют сосудистые препараты. Хорошо зарекомендовали себя внутрисуставные инъекции препаратов на основе гиалуроната натрия – аналога природной смазки сустава.
Одновременно с мазями, таблетками и инъекциями применяют физиотерапевтические процедуры:
- магнитотерапия;
- лазеротерапия;
- грязевые процедуры;
- фонофорез.
Значительную роль в лечении болезни играет лечебная физкультура, куда входят тщательно подобранные упражнения, а также специальная диета и массаж. Причем диете уделяют большое внимание. Для восстановления суставной ткани в диету включают белок как животный, так и растительный. Белки сочетают с углеводами (овощами, крупами), а не с жирами. Присутствие в диете продуктов, богатых кальцием – первая и очевидная поддержка суставов. Если нижние конечности повреждены вследствие ожирения или отложения солей, то важно придерживаться низкокалорийной диеты.
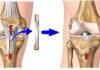
Оперативное вмешательство. Нож хирурга лечит на третьей, запущенной стадии заболевания. Врач может выполнить три вида операций.
- Артроскопия: через минимальный разрез хирург эндоскопическим аппаратом убирает костные наросты и деформированную хрящевую ткань. Суставные поверхности шлифуются.
- Артродез: голеностоп фиксируется в естественном положении, закрепляя суставные сочленения костным трансплантатом.
- Эндопротезирование: полная замена разрушенного сустава протезом.
После операции больной сустав продолжают лечить. Важно устранить причину болезни, которая разрушает опорно-двигательный аппарат. Кроме того, необходимо выполнять ряд предостережений по использованию имплантата.
После эндопротезирования сустава больного ждет курс реабилитации, куда включены специальные упражнения.
10 профилактических упражнений для сохранения здорового сустава
Предотвратить развитие артроза в голеностопе, если наследственность не отягощена, несложно. Важно следить за диетой, не набирать лишний вес. В рацион хорошо включать витамины, полезные для развития костной ткани. Перед тренировками выполнять специальные упражнения для разминки, уделяя внимание растяжке мышц голеностопа.
Ниже описан комплекс упражнений, который можно выполнять дома с минимальной нагрузкой.
Для выполнения лечебных упражнений важно соблюдать правило трех «П»: постепенно, постоянно и правильно. Поэтому так важно при улучшении не бросать заниматься гимнастикой, но и не переусердствовать, соблюдая покой в течение 4–6 часов между упражнениями для регидратации хряща в голеностопе.
M19.9 Артроз неуточненный
Остеоартроз — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава (хрящ, субхондральная кость, синовиальная оболочка, связки, капсулы, околосуставные мышцы). Характеризуется клеточным стрессом и деградацией экстрацеллюлярного матрикса всех тканей сустава, возникающих на фоне макро- и микроповреждений, при этом активируются ненормальные адаптивные восстановительные ответы, включая провоспалительные пути иммунной системы. Первоначально изменения происходят на молекулярном уровне с последующими анатомическими и физиологическими нарушениями (включая деградацию хряща, костное ремоделирование, образование остеофитов, воспаление).
По современным представлениям, заболевание развивается в результате взаимодействия различных внутренних (возраст, пол, дефекты развития, наследственная предрасположенность) и внешних факторов (травма, чрезмерные спортивные и профессиональные нагрузки, избыточный вес).
В развитии заболевания ключевую роль играют провоспалительные медиаторы и цитокины, вырабатываемые не только хондроцитами и синовиоцитами, но и клетками жировой (адипоциты) и костной ткани (остеобласты) ткани. Хронический воспалительный процесс приводит к изменению метаболизма клеточных структур всех тканей сустава (хондроциты, синовиоциты, остеобласты) и нарушению равновесия между анаболическими и катаболическими процессами в тканях в сторону преобладания последних, что в конечном итоге приводит к развитию заболевания.
Первичный и вторичный остеоартроз — развивается на фоне различных заболеваний, травм суставов. Первичный возникает, как правило, после 45 лет. Наиболее частой и характерной локализацией являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают артрозом коленных суставов и суставов кистей.
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания.
Особое место среди факторов риска развития занимает избыточный вес. Так, остеоартроз коленных и тазобедренных суставов развивается в 4 раза чаще у женщин с ожирением. Установлено, что избыточный вес способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Школы для пациентов
Больным остеоартрозом рекомендовано посещать Школы для пациентов, в которых можно получить исчерпывающую информацию о своем заболевании, целесообразности снижения веса (при избыточной массе тела), обучиться лечебной физкультуре (ЛФК), правильному питанию и образу жизни. Специалисты разъяснят принципы терапии, а также ответят на ваши вопросы.
Необходимо помнить, что мероприятия по снижению веса обязательно нужно сочетать с ЛФК. Физические методы играют важную роль в лечении заболевания, поскольку способствуют улучшению функции суставов и увеличению выносливости и силы мышц. Регулярные занятия ЛФК приводят к уменьшению болей и улучшению движений в суставах, но начинать занятия лучше всего под руководством специалиста по лечебной физкультуре, например в группах здоровья. Физические упражнения должны проводиться без статических нагрузок (сидя, лежа, в бассейне). Пациентам с выраженной болью в суставах и контрактурами необходима консультация специалиста по ЛФК для составления индивидуальной программы занятий.
Рекомендации по ЛФК
Главный принцип ЛФК — частое повторение упражнений в течение дня. Не следует делать упражнения, преодолевая боль. Выполняют упражнения медленно, плавно, постепенно увеличивая нагрузку. Заниматься нужно не менее 30–40 мин в день, по 10–15 мин несколько раз в течение дня. При остеоартрозе коленных суставов основными являются упражнения, способствующие укреплению мышц бедра (например, поднять выпрямленную ногу на 25 см в положении лежа на спине и удерживать ее несколько секунд); упражнения, направленные на увеличение объема движений («воздушный велосипед»); упражнения, способствующие улучшению общего аэробного состояния мышц (ходьба по ровной местности в умеренном темпе).
Ходьбу нужно начинать с расстояния, которое не вызывает боль, и постепенно увеличивать продолжительность ходьбы до 30–60 мин (5–7 дней в неделю). Эти аэробные нагрузки также способствуют снижению веса. Больные должны знать об особенностях двигательного режима, основной принцип которого заключается в разгрузке пораженного сустава. Не рекомендуется длительные ходьба и стояние на ногах, частые подъемы по лестнице.
При остеоартрозе чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов специалисты советуют носить наколенники, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Для уменьшения нагрузки рекомендуется хождение с тросточкой, которую нужно держать в руке, противоположной пораженному суставу. Кроме того, очень важно правильно подобрать высоту трости — рукоятка должна находиться на уровне основания первого пальца руки. При двустороннем тяжелом поражении тазобедренных или коленных суставов — хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях — индивидуальные стельки, сделанные на заказ.
Лечение заключается в комплексном воздействии на болезнь, которое подразумевает применение немедикаментозных и медикаментозных методов, а при необходимости — хирургическое вмешательство. И хотя остеоартроз является хроническим заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование. Важно, чтобы диагноз был поставлен врачом, поскольку существует ряд других заболеваний суставов, похожих по проявлениям на остеоартроз.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Что касаемо медикаментозной терапии, то она постадийная, и индивидуально подбирается специалистом. Не занимайтесь самолечением и обращайтесь за помощью. Чем правильнее и своевременнее назначено лечение, тем больше шансов вернуть утраченное качество жизни.
M19.1 Посттравматический артроз других суставов
Остеоартроз — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава (хрящ, субхондральная кость, синовиальная оболочка, связки, капсулы, околосуставные мышцы). Характеризуется клеточным стрессом и деградацией экстрацеллюлярного матрикса всех тканей сустава, возникающих на фоне макро- и микроповреждений, при этом активируются ненормальные адаптивные восстановительные ответы, включая провоспалительные пути иммунной системы. Первоначально изменения происходят на молекулярном уровне с последующими анатомическими и физиологическими нарушениями (включая деградацию хряща, костное ремоделирование, образование остеофитов, воспаление).
По современным представлениям, заболевание развивается в результате взаимодействия различных внутренних (возраст, пол, дефекты развития, наследственная предрасположенность) и внешних факторов (травма, чрезмерные спортивные и профессиональные нагрузки, избыточный вес).
В развитии заболевания ключевую роль играют провоспалительные медиаторы и цитокины, вырабатываемые не только хондроцитами и синовиоцитами, но и клетками жировой (адипоциты) и костной ткани (остеобласты) ткани. Хронический воспалительный процесс приводит к изменению метаболизма клеточных структур всех тканей сустава (хондроциты, синовиоциты, остеобласты) и нарушению равновесия между анаболическими и катаболическими процессами в тканях в сторону преобладания последних, что в конечном итоге приводит к развитию заболевания.
Первичный и вторичный остеоартроз — развивается на фоне различных заболеваний, травм суставов. Первичный возникает, как правило, после 45 лет. Наиболее частой и характерной локализацией являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают артрозом коленных суставов и суставов кистей.
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания.
Особое место среди факторов риска развития занимает избыточный вес. Так, остеоартроз коленных и тазобедренных суставов развивается в 4 раза чаще у женщин с ожирением. Установлено, что избыточный вес способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Школы для пациентов
Больным остеоартрозом рекомендовано посещать Школы для пациентов, в которых можно получить исчерпывающую информацию о своем заболевании, целесообразности снижения веса (при избыточной массе тела), обучиться лечебной физкультуре (ЛФК), правильному питанию и образу жизни. Специалисты разъяснят принципы терапии, а также ответят на ваши вопросы.
Необходимо помнить, что мероприятия по снижению веса обязательно нужно сочетать с ЛФК. Физические методы играют важную роль в лечении заболевания, поскольку способствуют улучшению функции суставов и увеличению выносливости и силы мышц. Регулярные занятия ЛФК приводят к уменьшению болей и улучшению движений в суставах, но начинать занятия лучше всего под руководством специалиста по лечебной физкультуре, например в группах здоровья. Физические упражнения должны проводиться без статических нагрузок (сидя, лежа, в бассейне). Пациентам с выраженной болью в суставах и контрактурами необходима консультация специалиста по ЛФК для составления индивидуальной программы занятий.
Рекомендации по ЛФК
Главный принцип ЛФК — частое повторение упражнений в течение дня. Не следует делать упражнения, преодолевая боль. Выполняют упражнения медленно, плавно, постепенно увеличивая нагрузку. Заниматься нужно не менее 30–40 мин в день, по 10–15 мин несколько раз в течение дня. При остеоартрозе коленных суставов основными являются упражнения, способствующие укреплению мышц бедра (например, поднять выпрямленную ногу на 25 см в положении лежа на спине и удерживать ее несколько секунд); упражнения, направленные на увеличение объема движений («воздушный велосипед»); упражнения, способствующие улучшению общего аэробного состояния мышц (ходьба по ровной местности в умеренном темпе).
Ходьбу нужно начинать с расстояния, которое не вызывает боль, и постепенно увеличивать продолжительность ходьбы до 30–60 мин (5–7 дней в неделю). Эти аэробные нагрузки также способствуют снижению веса. Больные должны знать об особенностях двигательного режима, основной принцип которого заключается в разгрузке пораженного сустава. Не рекомендуется длительные ходьба и стояние на ногах, частые подъемы по лестнице.
При остеоартрозе чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов специалисты советуют носить наколенники, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Для уменьшения нагрузки рекомендуется хождение с тросточкой, которую нужно держать в руке, противоположной пораженному суставу. Кроме того, очень важно правильно подобрать высоту трости — рукоятка должна находиться на уровне основания первого пальца руки. При двустороннем тяжелом поражении тазобедренных или коленных суставов — хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях — индивидуальные стельки, сделанные на заказ.
Лечение заключается в комплексном воздействии на болезнь, которое подразумевает применение немедикаментозных и медикаментозных методов, а при необходимости — хирургическое вмешательство. И хотя остеоартроз является хроническим заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование. Важно, чтобы диагноз был поставлен врачом, поскольку существует ряд других заболеваний суставов, похожих по проявлениям на остеоартроз.
Что касаемо медикаментозной терапии, то она постадийная, и индивидуально подбирается специалистом. Не занимайтесь самолечением и обращайтесь за помощью. Чем правильнее и своевременнее назначено лечение, тем больше шансов вернуть утраченное качество жизни.
Все про суставы
Артрит в голеностопном суставе – серьёзное заболевание, которое без лечения может вызвать полную неподвижность суставов из-за разрушения хрящевой оболочки и разрастания костной поверхности. Нельзя оставлять без внимания первые симптомы воспаления. Важно определить вид артрита, чтобы лечение было эффективным. Кроме того, это не только болезнь стариков, – дети также подвержены воспалению голеностопа из-за травм или инфекций.
Артрит голеностопного сустава: что это?
Артритом называют группу заболеваний, которые проявляются в виде воспалительных очагов в суставах. Голеностопный артрит – это поражение тканей, костей и связок, соединяющих голень со стопой. Болезнь «молодеет» с каждым годом. Этот сустав считается самым подвижным и значительно нагружаемым. Он больше всех подвержен различным травмам.
Код по МКБ-10
В Международной системе классификации болезней артрит имеет множество кодов в зависимости от причины и особенностей его протекания – от М00 до М25. Например, M00-M03 – это раздел «Инфекционные артропатии», M05-M14 – «Воспалительные полиартропатии». И артрит голеностопного сустава может попасть в любую из групп.
Внимание! Помните, что в ходе воспаления суставы постепенно разрушаются. Если пренебрегать лечением, то наступает полная деформация или сращивание суставных поверхностей.
Чем отличается от артроза
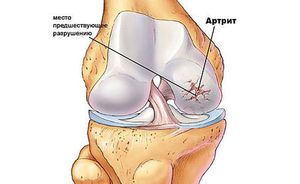
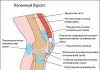
Артрит часто путают с артрозом. Это не одно и то же. При артрите происходит воспалительный процесс различной этиологии, в который вовлекаются все формирующие части сустава (кости, оболочки, хрящи, суставная жидкость, связки). Нарушается функционирование, сустав деформируется. На картинке показано разрушение хряща (на примере колена).
Для артроза характерно разрушение хрящей, вызванное необратимыми реакциями в организме. Это заболевание хронического характера, связанное со сбоем обмена веществ или травмой. Артроз вызывает необратимые изменения в структуре сустава.
Причины артрита голеностопа по видам
Причин воспаления много. Они разнообразны и, чаще всего, подходят к определённому типу. Выделяют следующие основные поражения сустава:
- подагрический;
- посттравматический;
- ревматоидный;
- реактивный;
- нагрузочный (травматический).
Воспаление проявляется в острой форме или хронической.
Подагрический
Он наступает при повышенном уровне мочевины в крови. Причины такого воспаления:
- нарушения обменных процессов в разных органах и системах;
- постоянное употребление алкоголя;
- неправильное питание.
Когда уровень мочевой кислоты в крови высокий, организм не успевает полностью выводить ее. Соли постепенно накапливаются в тканях, провоцируя воспаление. Появляется скрип при вращении стопы. Становится трудно ходить. Область голеностопа слегка краснеет.
Ревматоидный
Такой тип относят к системным нарушениям организма, развитие заболевания зависит от генетической предрасположенности. При этом сустав слегка отекает. В воспалённой области периодически возникает боль ноющего характера.
Посттравматический
Появлению и развитию артрита способствуют различные травмы:
Ребята! Мы запустили авторское сообщество на тему здоровья, фитнеса и долголетия.
Давай вместе построим экосистему, которая заставит нас развиваться, несмотря ни на что!
Вступай, если тебе не безразлично твое здоровье!
- вывихи, переломы;
- сильные ушибы;
- растяжение или разрыв связок.
В суставную полость, при повреждениях, может попасть кровь. Это вызывает воспалительный процесс.
Нагрузочный
Постоянные сильные нагрузки на стопу вызывают микротравмы. К нагрузочному артриту могут приводить разные факторы:
- постоянные длительные механическое повреждения сухожилий и соединительных тканей;
- высокая нагрузка на связки;
- ходьба на высоких каблуках (особенно, на неустойчивых шпильках).
Как правило, нагрузочный артрит возникает у спортсменов: хоккеистов, лыжников, бегунов, фигуристов. У них очень сильная нагрузка на голеностоп.
Реактивный
Он развивается в ходе различных инфекций, которые протекают вне области суставов:
- инфекции верхних дыхательных путей;
- воспаления мочеполовой системы;
- кишечные инфекции.
Соединительные ткани атакуются вредоносными бактериями, которые активизируют инфекцию. Развитие заболевания сопровождается скованностью при движениях, периодической тупой болью в поражённой области.
Помимо главных причин, присущих определенному виду артрита, есть факторы риска, которые дают толчок к развитию воспаления голеностопа:
- избыточный вес (ожирение). Лишние килограммы усиливают нагрузку на суставы, а также провоцируют сбой обменных процессов;
- плоскостопие. Нарушение правильного положения стопы усиливает нагрузку при ходьбе, что в дальнейшем приводит к началу воспаления;
- гормональные нарушения;
- слабый иммунитет;
- аллергические реакции;
- вредные привычки.
К развитию хронического артрита может приводить неудобная или тесная обувь. Нарушение в голеностопе также может развиться как следствие других заболеваний. Например, при аутоиммунных нарушениях, псориазе или склеродермии – артрит является сопутствующей патологией.
Острый гнойный
При инфекционном поражении сустава, оставшегося без лечения, может развиться острое воспаление с накоплением гноя в полости сустава. В большинстве случаев заболевание бывает вызвано стафилококками или микробной флорой, проникшей из мочеполовой системы.
Запомните! Признаки при гнойном артрите в острой форме – боль в суставе и его отечность, повышение температуры тела и слабость, озноб и потливость – требуют немедленной врачебной помощи.
Факторы, влияющие на развитие болезни у детей
Симптомы воспаления похожи на «взрослые» проявления болезни. На начальном стадии, их легко спутать с обыкновенной травмой или усталостью. Ребёнку, особенно маленькому, тяжело объяснить свое состояние и точно указать место, где локализуется боль. Поэтому, жалобы малыша о том, что болят ножки, его нежелание ходить, нельзя оставлять без внимания.
Любая незначительная травма стопы у ребёнка может приводить к серьёзным нарушениям и, в дальнейшем, вызвать воспаление. При малейшем появлении боли, припухлости в области стопы или покраснении, нужно срочно обратиться к врачу.
В детском возрасте на развитие воспаления в голеностопе могут повлиять:
- ОРВИ, особенно сопровождающиеся осложнениями;
- вирусный грипп;
- не долеченная ангина;
- желудочные или кишечные инфекции (дизентерия, гельминтоз);
- аллергия (на пыль, шерсть, пищевые продукты);
- травмы стопы, оставленные без внимания.
Помимо этого, на появление артрита левого или правого голеностопного сустава влияют такие факторы, как условия проживания: полноценное ли питание, комфортна ли эмоциональная обстановка в семье, удобна ли обувь у ребенка, не повышены ли нагрузки на его стопы.
Спровоцировать воспаление в суставе может любая травма в сочетании с инфекцией или другими внутренними нарушениями. Поэтому посмотрите видеоролик о профилактике вывиха голеностопа.
Симптомы артрита голеностопа
Воспаление протекает в двух формах:
От степени тяжести зависят и основные симптомы. В острой форме клинические проявления таковы:
- сустав быстро отекает;
- опухоль распространяется на всю стопу;
- температура тела повышается;
- при гнойном воспалении, область сустава краснеет;
- любое движение сопровождается болью, особенно тяжело наступать на ногу.
Когда поражение сустава развивается постепенно, продолжительное время, болезнь переходит в хроническую стадию, которая характерна периодами обострения и ремиссии. Сопровождают воспаление такие симптомы:
- ноющая боль, чувство онемения в стопе, которые обостряются по утрам;
- если воспаление прогрессирует, появляется отёчность. Область голеностопа может покраснеть.
О начальной стадии процесса свидетельствует признаки:
- привычная обувь начинает жать;
- нарушается подвижность суставов;
- движения стопой, особенно резкие, очень болезненны.
Острая форма воспаления развивается при различных инфекциях, чаще всего она возникает при реактивном виде. Воспаление бывает гнойным, оно охватывает весь сустав и соединительные ткани, сопровождаясь развитием флегмоны.
В хронической стадии часто возникает:
- чувство жжения в стопе, с повышением температуры в поражённой области;
- появление припухлости, огрубение кожи;
- ухудшение самочувствия (дискомфорт, усталость).
При запущенной форме воспаления наступает атрофия мышц, деформация суставных сочленений. Это происходит из-за отсутствия подвижности и снижения нагрузки на поражённый голеностоп, а также из-за расрастания костной ткани.
Фото поражённых суставов
Воспаление и разрушение хряща и суставных поверхностей со временем без правильного лечения приводит в появлению остеофитов (костных выростов), деформации голеностопа, а в тяжелых случаях к сращению костей и полной обездвиженности сустава.
Лечение воспаления голеностопного сустава
Лечение заболевания – процесс долгий. Он состоит из комплексных мер:
- приёма лекарственных препаратов;
- лечебной физкультуры;
- массажа;
- физиопроцедур.
Можно использовать народное лечение, рецепты которого помогут ускорить выздоровление.
Важно! Нельзя заниматься самолечением. При возникновении первых симптомов воспаления нужно проконсультироваться со специалистом – травматологом или ревматологом.
Основное условие успешной терапии – обеспечение полного покоя, и ограничение нагрузки. Стопа должна фиксироваться плотным эластичным бинтом, при ходьбе нужно опираться на трость.
Медикаментозная терапия: какие препараты показаны
Используют такие лекарства:
- Нестероидные противовоспалительные средства (НПВС). Например, Диклофенак или Целебрекс, активные вещества которых снимают воспаление.
- Антибиотики широкого спектра действия (Амокс, Ампициллин, Доксициклин). Они необходимы, если выявлена инфекционная (бактериальная) природа воспаления.
- Обезболивающие средства (анальгетики): Кетанов, Спазмалгон, Анальгин. Они избавляют от боли, обладают противовоспалительным воздействием.
- Хондропротекторы. Лекарства, питающие хрящевую ткань и замедляющие её распад (Хондроксид, Алфлутоп, Артепарон).
- Витаминные комплексы.
Лечение начинают после проведения обследования и выявления точных причин.
Гимнастика и массаж, физиопроцедуры
После купирования острой фазы или на стадии ремиссии применяют различные физиопроцедуры: прогревания, электрофорез, УВЧ, магнитотерапия.
Отличный способ улучшить подвижность голеностопа – массаж и специальная гимнастика. Рекомендуется выполнять вращения стопы в разные стороны, подъём на носки.
Народные средства: чем лечить в домашних условиях
Народные методы для снятия воспаления:
- лист сырой белой капусты с мёдом прикладывают как компресс;
- сок сельдерея – пьют по чайной ложке (2 – 3 р. в день);
- мазь из растений (зверобой, эвкалипт, шишки хмеля, цветки донника) – сухую смесь измельчают и смешивают с вазелином, оставляя на 2-3 недели для экстракции.
Народные рецепты рекомендуется применять в качестве дополнительной терапии.
Артрозо-артрит
Такой диагноз можно услышать от врачей довольно часто. Это название не включено в международную систему классификации. Объединённое название двух заболеваний применяют для определения состояния, когда к разрушению хрящевой ткани (артрозу) присоединяется воспалительный процесс голеностопа.
Заболевание сопровождает ноющая боль в стопе, которая обостряется при движении. Если не проводить терапию, стопа полностью утратит подвижность.
Полезное видео
Методы укрепления голеностопного сочленения.
Прогноз при артрите голеностопа
Благоприятный прогноз зависит от вида воспаления, степени тяжести, своевременного и качественного лечения. Терапия, начатая вовремя, при исключении факторов риска, может сохранить ремиссию на несколько лет. Соответствующий образ жизни, соблюдение всех рекомендаций помогает избежать осложнений. Некоторые виды артрита возможно вылечить, восстановив полноценную работу сустава.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Артрит – заболевание, которое нельзя игнорировать и запускать. Последствия могут быть очень плачевны. При появлении симптомов, которые свидетельствуют о развитии воспаления, нужно обратиться к врачу.
Источники
-
Трухан, Д. И. Внутренние болезни. Кардиология. Ревматология / Д. И. Трухан, И. А. Викторова. — М. : Медицинское информационное агентство, 2013. — 376 c. -
Чепой, В. М. Диагностика и лечение болезней суставов / В. М. Чепой. — М. : Медицина, 2006. — 304 c. -
Труфанов, Геннадий Евгеньевич Лучевая диагностика заболеваний и повреждений локтевого сустава / Труфанов Геннадий Евгеньевич. — М. : Элби, 2014. — 900 c.