Содержание
- 1 Анализы на ревматизм, необходимые для постановки диагноза. Показатели нормы в зависимости от возрастной категории
- 2 Диагностика и анализы крови на ревматизм суставов
- 3 Какие анализы на ревматизм необходимо сдать для постановки диагноза
- 4 Что такое ревматизм суставов: симптомы и методы лечения
- 5 Диагностика ревматизма — какие анализы необходимо сдать больному?
- 6 Какие анализы сдают при ревматоидном артрите?
Анализы на ревматизм, необходимые для постановки диагноза. Показатели нормы в зависимости от возрастной категории
Ревматизм – «тихий убийца». Это заболевание развивается постепенно и незаметно. Зачастую оно возникает в виде осложнений от бактериальной ангины, вызванной стрептококковой инфекцией. В первую очередь ревматизм поражает сердце, сосуды кровеносной системы и суставы. Самое страшное, что этому заболеванию больше всего подвержены дети в возрасте от 5 до 15 лет. Чтобы своевременно выявить болезнь и не дать ей развиться, необходима профессиональная диагностика, для которой сдаются анализы на ревматизм.
Какие анализы сдать на ревматизм необходимо?
Заболевание ревматизмом характеризуется такими основными признаками:
- воспалением суставов, провоцирующим отек;
- суставными болями;
- повышенной температурой;
- общей слабостью.
Главная опасность ревматизма в том, что он приводит к воспалению сердечной мышцы, необратимым изменениям ее клапанов, в результате чего развивается приобретенный порок сердца. В связи с этим происходят изменения состава крови.
Для подтверждения диагноза проводятся лабораторные исследования ревмопроб. Комплекс таких исследований крови направлен на выявление иммуноглобулинов, антител к поверхностным структурам стрептококков, а также на определение циркулирующих иммунных комплексов (ЦИК). Ревмопробы позволяют сделать оценку воспалительного процесса.
С целью правильного диагностирования необходимо сдать на ревматизм такие анализы:
- Кровь на общий анализ. При наличии ревматизма суставов он позволяет выявить увеличение лейкоцитов и скорость оседания эритроцитов.
- Биохимический анализ исследует уровень общего белка, количество Ц-реактивного белка (СРБ). Из-за ревматизма обычно повышен уровень ревматоидного фактора (РФ). Этот анализ выявляет антитела, способствующие образованию ЦИК, что вызывает повреждение суставов и стенок кровеносных сосудов, а также мочевую кислоту и ее количество.
- Чтобы выявить стрептококковые антитела, проводится исследование уровня антистрептолизина О (АСЛО). Повышенный уровень антител подтверждает перенесенную стрептококковую инфекцию.
- Электрокардиограмма позволит обнаружить нарушения в работе сердечной мышцы и наличие ревмокардита.
- Эхокардиография выявляет наличие пороков сердца.
Результаты анализов
В таблице указан нормальный показатель результатов анализа на ревматизм в зависимости от возрастной категории.
| Возрастная категория | Общий белок, г/л | Альбумин, г/л | РФ, МЕ/мл | АСЛО, Ед/мл | СРБ, мг/л | ЦИК,Ед/мл | Мочевая кислота, мкмоль/л |
| Дети | 46-76 | 38-54 | 12,5 | 0-150 | 0-5 | 30-90 | 80-362 |
| Взрослые | 65-85 | 35-50 | до 14 | 0-200 | 140-480 |
Показателем острого процесса воспаления является белок при ревматизме. Ц-реактивный белок приводит в активное состояние защитные функции организма. Уровень белка резко повышается в первые пять-шесть часов после проникновения инфекции и возникновения воспаления. Вовремя проведенный анализ ревмопроб важен при контроле хронической формы заболевания. В состоянии ремиссии белок в кровяной плазме почти отсутствует, в случае рецидива уровень СРБ снова растет.
Снижение уровня С-реактивного белка в ходе лечения свидетельствует о положительном эффекте применяемой терапии.
Диагностирование ревматизма у детей
Заболевание ревматизмом детей до года — явление весьма редкое. Статистика диагностирования этого заболевания говорит о преимущественном риске развития болезни у детей школьного возраста. Показатель частоты инфицирования составляет 0,3 случаев на 1000 детей. Ревматизм в детском возрасте имеет тяжелое и длительное течение с характерной острой начальной фазой и последующим чередованием периодов ремиссии и обострений.
Для успешного лечения ребенка терапию необходимо начинать как можно раньше, а поэтому нужно раннее распознавание заболевания. Огромную роль в этом деле играют методы лабораторных исследований: клинические и специальные анализы крови и мочи на ревматизм у ребенка до года. Под специальными анализами подразумеваются иммунологические и биохимические исследования.
Однако имеются определенные трудности в диагностировании ревматизма у маленьких детей. Все дело в том, что организм ребенка находится в стадии формирования и наличие симптомов, схожих с признаками ревматизма, может вызвать затруднения при постановке правильного диагноза. Например, заболевание скарлатиной провоцирует похожие изменения не только в составе крови, но и в сердце. Такой ребенок нуждается в особом врачебном надзоре даже спустя некоторое время после выздоровления.
Читайте также:
Важно понимать, что вовремя и правильно поставленный диагноз — залог успешного лечения и скорейшего выздоровления. Следите за своим здоровьем!
Диагностика и анализы крови на ревматизм суставов
























Ревматизм – это форма воспалительного заболевания, которая действует на организм человека стрептококками (B-гемолитической группы А). Проявление недуга может иметь разную степень тяжести. Для точного диагноза нужно сделать обследование и пройти анализы на ревматизм.

Симптомы и диагностика заболевания
К стрептококкам организм человека не адаптирован. Он производит вещества (макрофаги), которые яростно борются с вредоносным вирусом. Сердечно-сосудистая система и опорно-двигательный аппарат накапливают эти вещества в большом количестве. Проверка крови на ревмопробы позволяет быстро выявить вирус.
Признаки заболевания могут выражаться по-разному. Развитие недомогания часто связано с предшествующей инфекцией носоглотки, спровоцированной стрептококками. Ангина, фарингит порой становятся причиной ревматизма.
Главными симптомами заболевания являются:
- лихорадка, пониженный иммунитет;
- головная боль, быстрая утомляемость, бессилие;
- хруст в суставах (ревматоидный артрит);
- одышка, сердцебиение, сердечные боли;
- аннулярная сыпь;
- ревматоидные узелки под кожей проявляются в тяжелой форме;
- в запущенной стадии – поражение органов (легких, почек, печени).

Диагностика ревматизма – одна из сложных задач во врачебной практике.
Ощущения боли в суставах и позвоночнике, ломота шеи – особенности, характерные по своей клинической картине десяткам болезней.
Чтобы поставить точный диагноз, врачу требуются разные методы, помогающие исследовать организм.
| Электрокардиограмма | Помогает выявить отклонения в работе сердечной мышцы и ее ритма. Ведь это нередко является сопутствующим осложнением ревматизма. |
Показатели СОЭ повышены, увеличена скорость оседания эритроцитов до 20-30 мм/ч, число лейкоцитов значительно повышено.
Повышаются показатели фибриногена до 10-12 г/л. Рост уровня альфа-глобулинов и снижение уровня гамма-глобулинов.
Повышение антистрептококковых антител. Повышение числа иммуноглобулинов, снижение числа Т-лимфацитов.
Какие анализы необходимо сдавать
Только полный осмотр организма поможет провести диагностику и выявит стадию развития болезни.
Для постановки правильного диагноза доктору понадобятся лабораторные анализы. В неактивной форме заболевания показатели исследований могут быть в норме, что усложняет задачу.
Какие нужно сдать анализы для диагностики ревматизма?
- Анализ мочи общий. Поможет исключить развитие гломерулонефрита из-за поражения почек стафилококком.
- Анализ крови общий.
- Определение Le-клеток крови.
- Определение С-реактивного белка. Реактивный белок выявит в организме воспалительный процесс.
- Определение уровня общего белка.
- Определение белковых фракций.
- Определение показателей стрептокиназы.
Диагностируя анализы, доктор берет во внимание плотность жидкости, количество эритроцитов, белка и лейкоцитов. Наличие антител стрептолизина информируют о воспалительном очаге. Это результат реакции организма на появление стрептококков. Кровь на ревмопробы обязательно обнаружит последствия действий вируса.
Показатели анализа крови при ревматизме
Для диагностики ревматизма используют те же методы, что и для других болезней, влияющих на соединительные ткани.

При острой стадии ревматизма показатели анализа крови имеют свои изменения:
- Может быть выявлен нейтрофильный лейкоцитоз. В фазе обострения болезни показатели достигают 18000-20000 в 1 мм. куб.
- При остром полиартрите РОЭ может достигать 60-70 мм/час. При заболевании показатели РОЭ передают степень обострения заболевания.
- При снижении очага воспаления в суставах, уменьшается и количество СОЭ. Но полное восстановление происходит не сразу.
- Активность РП можно определить по белку крови. Глобулин и фибриноген увеличиваются, альбумин снижается при остром развитии ревматизма, особенно при артрите.
- Уровень а2-глобулинов увеличивается с 11 до 23%.
- Повышение гамма-глобулинов с 19 до 25%.
- Очень высокий фибриноген плазмы до 1% вместо 0,5%.
- Количество мукопротеинов увеличивается в 2 раза, а в острой форме в 3 раза, если сравнить с нормой. Показатели повышаются при поражении суставов.
- Повышение титра антистрептолизина-О с 200-250 единиц до 2000-4000.
Расшифровка результатов
Только специалист может прокомментировать гемотест и дать название всем понятиям. Он знает течение болезни, картину жалоб и другие обследования. Здесь даны общие показатели:
- С-реактивный белок в здоровом состоянии равен 0. При воспалительном процессе максимально – 5мг/л.
- Норма ЦИК в любом возрасте составляет 30-90 ед/мл.
- РФ (ревматоидный фактор) у детей до 12 лет – 12,5 МЕ/мл, у взрослых до 50 лет – 14 МЕ/мл.
- Антистретолизин у здоровых пациентов до 14 лет – до 150 ед, у взрослых до 200 ед.
- Альбумин у ребенка до 14 лет – 38-54 г/л, у взрослых до 60 лет – 65-85 г/л, после 60 лет – 63-84 г/л.
- Белок крови до 15 лет – 58-76 г/л, до 60 лет – 65-85 г/л, после 60 лет – 63-84 г/л.
Часто почувствовав недомогание, больной не торопится в медицинское учреждение, а пытается самостоятельно справиться с симптомами болезни.
В случае с ревматизмом такой подход недопустим. Установить точный диагноз сможет специалист, а промедление грозит серьезными осложнениями в здоровье. Только анализ крови при ревматизме суставов поможет предотвратить серьезные последствия заболевания. А врач-ревматолог составит лечение на подавление стафилококковой инфекции, которая стала причиной плохого самочувствия.
Какие анализы на ревматизм необходимо сдать для постановки диагноза

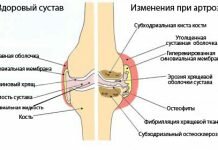
Ревматизм — системное заболевание соединительной ткани, для которого характерно наличие воспалительного процесса, преимущественно в суставах и оболочках сердца.
Его развитию предшествует стрептококковая инфекция, которая активизирует в организме иммунные антитела к атаке молекул стрептококка. Попадание бактерий в организм провоцирует появление тонзиллита или гнойной ангины, осложнения которых чреваты развитием ревматизма. Чтобы болезнь была выявлена вовремя и не прогрессировала, рекомендуется сдать анализы на ревматизм.
Инфекционные отклонения, в первую очередь, сигнализируют изменениями в химическом составе крови. Наибольшая опасность ревматизма заключается в патологических нарушениях сердца, при которых происходят повреждения в клапанах, способствующие развитию порока сердца приобретенной формы.
Показания к анализу
Заболевание способно протекать в различных вариациях. При неактивной фазе течения ревматизма, полученные результаты анализа не критически отличаются от допустимых норм. Исследование крови на ревмопробы назначают при наличии явных симптомов, а также для контроля лечения и в профилактических целях.
Для начальной стадии заболевания характерны следующие признаки:
- Боли в суставах;
- Метеозависимость;
- Асимметрия тела;
- Слабость;
- Субфебрильная температура;
- Хруст в суставах и отеки, возникшие вследствие воспаления.
Анализы на ревматизм
Для подтверждения и опровержения диагноза, необходимо провести лабораторный анализ. Комплексная диагностика ревматизма подразумевает выявление в крови иммуноглобулинов, обнаружение мигрирующих иммунных комплексов, а также антител к наружным структурам стрептококков.
Чтобы результаты анализов были достоверны, врачи рекомендуют перед исследованием придерживаться определенных рекомендаций:
- Анализ сдавать только натощак;
- За 8-12 часов до забора крови ничего не есть;
- Стараться избегать интенсивных физических нагрузок;
- Отказаться от острой и жирной пищи.

Для диагностики ревматизма информационными являются пять основных исследований:
- Общий анализ крови, позволяющий выявить СОЭ и количество лейкоцитов;
- При биохимическом анализе исследуется уровень обычного и негликозилированного белка, а также степень ревматоидного фактора. Данный маркер применяется для мониторинга патологии и эффективности медикаментозной терапии. Помимо этого, анализ помогает обнаружить антитела, которые способствуют образованию ЦИК, провоцирующих повреждение суставов;
- Для выявления стрептококковых антител исследуют уровень антистрептозолина-О. Значительное повышение антител указывает на перенесенную ранее инфекцию;
- Присутствие ревмокардита и изменения в работе сердца выявляют с помощью электрокардиограммы;
- Эхокардиография позволят обнаружить порок сердца.
Ревматологический скрининг является достаточно информационным исследованием. Помимо обязательных анализов на ревматизм, он диагностирует забранный материал на лейкоцитарную формулу и степень антинуклеарных антител.
Процедура назначается для ранней диагностики стрептококковой инфекции, сердечных патологий, а также заболеваний мышечной ткани и суставов. Анализ проводится методом забора венозной крови.
Общий анализ крови
Поражение суставов часто проходит в сопровождении лейкоцитоза (смещение лейкоцитарной формулы влево), который происходит за счет активной атаки палочкоядерных, реже – миелоцитов или метамиелоцитов. Подобные показатели в анализах присутствуют при интенсивно развивающемся инфекционном процессе.

При формах подострого полиартрита отмечают количество лейкоцитов в допустимых пределах или слегка повышенных. Как правило, их уменьшение происходит параллельно снижению температуры тела. Для суставной ревматоидной атаки не характерно присутствие анемии. Эта тенденция не свидетельствует о завершении ревматического процесса, а лишь является спадом острого воспалительного элемента.
Для продолжительного течения рецидивирующих форм ревматизма не характерны изменения в крови, как при суставном ревматизме. Однако встречается незначительное увеличение лейкоцитов и снижение нейтрофилов.
Для длительных ревматических эндокардитов, с повторным обострением, характерно присутствие нормохромной или гипохромной анемии, что не является критическим. При эндокардите инфекционного типа важное значение имеют показатели пробы Битторфа-Тушинского, а также формоловой пробы.
На результаты анализов при ревматизме большое влияние оказывает лекарственная терапия, включающая бутадион и амидопирин. Употребление этих веществ способствует развитию лейкопении (снижению лейкоцитов), а прием стероидных препаратов содействует более продолжительному сохранению лейкоцитоза, а также нейтрофилеза.
Биохимические показатели

Более тщательный анализ можно получить при биохимическом исследовании. Для острого ревматизма характерно присутствие гипериноза, когда в крови наблюдается повышение фибриногена.
Не менее важным показателем также является увеличение в крови показателей альфа-глобулинов, свидетельствующих о развитии начальной фазы ревматоидного полиартрита или обострения ревмокардита. Более поздние степени ревматоидного полиартрита сигнализируют огромным количеством гамма-глобулинов, при достаточно низком уровне серумальбуминов. Поэтому, при анализах на ревматизм большое внимание уделяют конкретным пробам:
- Увеличение гамма-глобулинов распознает Таката-Ара;
- Популярная проба Вельмана выявляет уровень альфаглобулинов;
- Концентрацию альбуминов помогает определить кадмиева проба.
Немаловажную роль при исследовании играет присутствие в сыворотке крови негликозилированного белка, который не выявляется в сыворотке здоровых людей. Его наличие в крови не критично, однако благодаря этому факту, ревматизм и ревматоидный полиартрит можно диагностировать раньше, чем реакцию показателей СОЭ.
Исходя из исследуемых данных, стоит утверждать, что ревматизм имеет различную природу возникновения. Инфекционный характер патологии способна спровоцировать не только стрептококковая инфекция, а также другие виды возбудителей.
Нередко причиной его появления становится гиперергия – состояние при котором происходит перестройка организма, вследствие проникновения определенного вида аллергена. Сенсибилизация организма осуществляется при попадании в него продуктов распада белков. Чаще это отмечается в инкубационный период, когда раскрывается абсолютная картина ревматизма, на фоне выраженной стрептококковой чувствительности.
Реактивная и хроническая форма заболевания, главный фактор которой – стрептококк, часто провоцирует развитие порока сердца. Однако своевременное лечение инфекционной природы ревматизма, гарантирует пациенту полное выздоровление, полностью избавляя его от беспокоящих симптомов.
Что такое ревматизм суставов: симптомы и методы лечения







































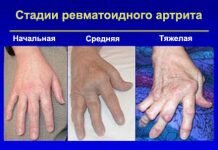
Ревматизм суставов (код заболевания М 13,0 по МБК-10) – это системное заболевание аутоиммунного характера, с приоритетом раннего детского и подросткового возраста. Симптомы и стадии течение этого недуга определили тактику ведения болезни и ее медикаментозное лечение.

Что такое и клинические особенности
Болезнь отличается преимущественным поражением соединительной ткани, суставов опорно–двигательного аппарата. Является следствием ранее перенесенной патологической инфекции верхних дыхательных путей (ангины, тонзиллиты, ларинготрахеиты). Возбудитель бета–гемолитический стрептококк группы А, поражающий суставы и другие органы и системы. Наиболее серьезное осложнение – ревматизм сердца. Чтобы избежать его, необходима правильная тактика лечения. Благодаря этому можно предупредить появление характерных симптомов ревматизма суставов.
Болезнь Сокольского–Буйо (ревматизм) имеет особенности течения, классификацию по стадиям, степеням, возрасту и факторам активности. Болеют преимущественно дети 7–15 лет, женщины и люди, с наследственной предрасположенностью. Реже — пожилые люди. Ревматизм суставов начинается с воспаления соединительной ткани, включая суставную капсулу, связочный аппарат.
Классификация, причины и симптомы
Ревматоидные проявления развиваются при повторном инфицировании через 7–14 дней после перенесенной респираторно–вирусной инфекции с повышением температуры и клиническими признаками интоксикации организма.
Клинические проявления:
- резкое повышение температуры до 38,5 – 39,5° С;
- общая слабость, потоотделение;
- костные и мышечные боли;
- возможны носовые кровотечения.
Современная классификация ревматизма зависит от очага инфекции. В педиатрии различают острую (первичную) и повторную, возникающую после перенесенного заболевания.
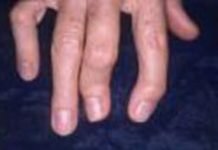
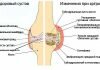
В воспалительный процесс вовлечены практически все крупные и средние суставы организма: кисти, коленные, локтевые, плечевые, поясница, лучезапястные и голеностопные, фаланговые и межфаланговые соединения.
Возможны также разновидность заболевания ревмокардит, поражающая сердце.
Патогенез:
- Наблюдается одновременное поражение нескольких суставов – рук или ног. Причем очаги могут переходить с одного места на другое.
- Внесуставные признаки: покраснение кожи вокруг воспаления, ощущение припухлости и повышение местной температуры.
- Движения нарушены. Болевые ощущения зависят от времени суток. Утром боль более интенсивная, к вечеру стихает. Человек занимает вынужденное полусогнутое положение. Этот период целесообразно проводить в стационаре под присмотром доктора, а не в домашних условиях.
При лабораторно-диагностических обследованиях наблюдается следующая картина:
- При клинических лабораторных анализах – повышение уровня лейкоцитов в крови, положительный С-реактивный белок, увеличение скорости оседания эритроцитов (СОЭ), повышение титра антител к стрептококку.
- При МРТ и УЗИ определяют наличие эрозий, остеопороза и кист суставов. А также сужение межсуставных щелей за счет расщепления соединительной ткани внутрисуставной сумки.
- При исследовании количество внутрисуставной жидкости увеличено. Она имеет мутный характер, с выраженными нейтрофилами, лимфоцитами и рогоцитами.
- При биопсии – наличие гипертрофированной ткани, отложение нитей фибрина, сформированные очаги некроза.
Формы и степени
Дерматологические (кожные) проявления
Высыпания на коже в форме кольца, которые локализуются преимущественно на туловище и конечностях. Формируются ревматические узелки – подкожные образования округлой формы. При надавливании они бледнеют, а после окончания ревматоидной атаки исчезают бесследно.
Классификация по степени активности
Неактивная фаза – состояние организма после перенесенного заболевания, но без видимых признаков воспаления с сохранением двигательной активности.

- Острая фаза – продолжается в течение 3–6 месяцев. Симптомы полиартрита выражены.
- Затяжная фаза – продолжается 6 месяцев, со слабовыраженной активностью процесса.
- Непрерывная рецидивирующая фаза – характерна волнообразным течением, быстрым развитием поражений внутренних органов.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
Активная фаза классифицируется по степеням:
- Первая степень – минимальная: протекает практически бессимптомно. Определяются только при ЭКГ и лабораторных исследованиях.
- Вторая степень – умеренная: характерна миграционными полиартритами, невысокой температурой – до 37°С, неврологическими нарушениями — хореей.
- Третья степень – максимальная: свидетельствует о начале заболевания или его обострении..
Критерии активности ревматизма суставов
| УЗИ сердца | У 90% страдающих ревматизмом результатом может стать поражение сердца. В этом случае повреждаются все три сердечные стенки. УЗИ поможет выявить проблему на ранней стадии болезни. |
| Рентген | Снимок выявляет степень повреждения суставов или костей, чтобы назначить более кардинальный подход в лечении. |
| Анализ |
| Показатель | 1 | 2 | 3 | |
| Утренняя скованность | нет | 30 – 60 мин | 12 часов | На протяжении дня |
| Ощущение боли |
Ревм. узлы
Периоды заболевания
- Первый период – продолжается 2-4 недели, после перенесенного заболевания верхних дыхательных путей или в периоде затянувшегося выздоровления.
- Второй период – присутствуют выраженные симптомы ревматизма суставов с подтвержденными с подтвержденными клиническими и лабораторно-инструментальными исследованиями.
- Третий период – хронические полиморфные проявления болезни, с формированием деформаций и их форм.
Особенности возрастного течения
- диагноз ревматизм суставов в раннем возрасте имеет острое и подострое начало;
- в старшем возрасте болеют преимущественно девочки, течение болезни затяжное, с формирование пороков сердца;
- подростковый ревматизм характерен острым началом с высокой температурой и явными признаками ревматизма;
- взрослые и люди старшего возраста практически не болеют.
Более 20% перенесших острую ревматическую лихорадку, имеют опасность формирования пороков сердца (митральная недостаточность, пролапс митрального клапана), нарушения работы разных отделов позвоночника (тазобедренного, поясничного, грудного и др).
Лечение и профилактика
Успешное лечение ревматизма суставов без потери подвижности основывается на своевременной диагностике и правильно выбранной тактике лечения. Применяется антимикробная и противовоспалительная терапия, восстановление иммунной системы, своевременное хирургическое вмешательство.
Медикаментозное лечение

Широкое применение для лечения и облегчения симптомов ревматизма суставов различной этиологий получили глюкокортикоидные (гормональные препараты). Наиболее распространено введение преднизолона в дозе 20–30 мг/сутки в острый период, в течении 2 недель. Затем пациента переводят на 2.5 мг в течение 5 дней (в таблетках). А при возрастных ревматоидных процессах, предпочтительнее триамцинолон 12–16 мг/ сутки. Нецелесообразно применение гормональных препаратов при первой степени активности заболевания из–за усиления метаболического процесса в миокарде.
Для обезболивания и лечения прием препаратов, восстанавливающих солевой обмен калия хлорид 3 – 4 г сутки и панангин. При отеках мочегонные препараты: верошпирон 6 – 8 г сутки и лазикс по 40 – 80 г/ сутки, фуросемид по 40 – 80 мг/ сутки. При нарушении нервной деятельности – транквилизаторы.
Хороший эффект показала группа нестероидных противовоспалительных препаратов – ацетилсалициловая кислота в дозе до 5 г/сутки. Курсом до 3 месяцев по 1 г. 3–4 раза в день, с условием контроля врача со стороны желудочно–кишечного тракта в связи с высоким риском развития гастритов и язвенных процессов в желудке.
Хирургическое вмешательство
Оперативное вмешательство возможно в двух формах:
При первом методе операций удаляют воспаленные синовиальные оболочки или сухожильные влагалища. Делается это для предотвращения разрушения хряща, костей и сухожилий.
Восстановительные операции включают в себя имплантацию искусственных суставов. Данный вариант улучшения состояния подходит не для всех видов суставов, а преимущественно для анатомически крупных.
Возможные осложнения и профилактика
Рекомендацией и мерой профилактики является своевременная санация очагов инфекции, вызванных бета-гемолитическим стрептококком группы А и предупреждение рецидивов. Проводится круглогодичная бициллинопрофилактика, для лиц, перенесших ревматизм и членов их семей. Особого внимания требуют беременные женщины.
Многолетние наблюдения показывают, что применение антибиотиков пролонгированного действия – единственно-верный способ лечения и профилактики ревматизма. Внимание уделяется своевременному выявлению заболевания, лечению и восстановлению двигательной функции суставов после перенесенного заболевания. Показано санаторно–курортное лечение, диета, легкий спорт и другие восстанавливающие процедуры.
В народной медицине и гомеопатии для лечения ревматизма применяется трава крапивы, багульника, донника и продукты пчеловодства. Но не стоит заниматься самолечением и употреблять одни лишь настойки. Это может привести к смертельным исходам. Прогнозом удачного лечения и профилактики инвалидности являет своевременная и грамотная терапия.
Диагностика ревматизма — какие анализы необходимо сдать больному?
Ревматизм – заболевание, способное не только вызвать боль и недомогание у человека, но и снизить качество его жизни. Только своевременное лечение позволит остановить процесс прогрессирования патологии. Чтобы начать терапию, необходимо поставить правильный диагноз. Диагностика ревматизма включает процедуры, по результатам которых врач сможет выявить недуг.
Диагностические процедуры
Диагностика ревматизма проводится в условиях медицинского учреждении. Хотя некоторые симптомы бывают ярко выраженными, иногда они напоминают признаки других заболеваний, что может ввести врача в заблуждение. Поэтому назначают анализы и обследования.
Не все знают, какие нужно сдать анализы на ревматизм. Чтобы определить данное заболевание, проводят:
- ЭКГ;
- УЗИ сердца;
- Рентген суставов;
- Анализы крови.

Только врач по анализу крови на ревматизм суставов может поставить диагноз. Самолечение при данном заболевании недопустимо. Патология прогрессирует быстро, а восстановить разрушенные ткани не удастся.
Рассмотрим методики, позволяющие определить ревматизм. Так как заболевание провоцируется инфекцией, важен каждый аспект диагностики, в том числе и клинический анализ крови.
Электрокардиограмма (ЭКГ) – важный этап диагностики ревматизма. При данном заболевании изменения в организме затрагивают работу сердечной мышцы. ЭКГ позволяет вовремя определить их.
При обследовании специалист обратит внимание на частоту сердечных сокращений и ритм работы сердца.
ЭКГ – безболезненная и неинвазивная процедура. На ее выполнение уходит немного времени, а результаты позволяют оценить важные жизненные показатели. Процедура позволяет выявить даже незначительные отклонения в работе сердца.
Проведение электрокардиограммы не требует особой подготовки. Однако, чтобы получить достоверные данные, важно учесть следующие рекомендации:
- Перед выполнением обследования избегать стресса и переутомления;
- Не употреблять накануне алкоголь и отказаться от курения хотя бы за несколько часов до диагностики;
- Избегать физических нагрузок;
- Перед проведением ЭКГ лучше не завтракать и не пить кофе или крепкий чай;
- Ограничить употребление жидкости накануне процедуры;
- Не пользоваться в день обследования кремами или другими увлажняющими средствами для тела, чтобы не уменьшить силу сцепки кожи и электродов.
ЭКГ проводится в горизонтальном положении. Нужно освободить верх тела от одежды. Медработник закрепляет на теле человека электроды. Затем в течение нескольких минут специальный прибор снимает показатели. Пациент не чувствует ни боли, ни дискомфорта. Результаты выдаются сразу.

Ультразвуковое обследование (УЗИ) сердца при подозрении на ревматизм –необходимый метод диагностики, так как у пациентов с таким диагнозом всегда присутствуют нарушения в состоянии его стенок. В большинстве случаев заболевания поражаются все три стенки сердца.
Своевременное проведение ультразвукового исследования позволяет заметить ревматические изменения на самых ранних стадиях.
Какой бы метод УЗИ сердца для лабораторной диагностики ревматизма не применялся, пациентам важно соблюдать следующие рекомендации:
- Не переедать накануне выполнения;
- Отказаться от алкоголя, курения и кофеина;
- Не нагружать себя физически;
- Отказаться от препаратов, влияющих на работу сердца, в том числе успокоительных или стимуляторов.
На показатели может повлиять наличие астмы и искривления грудной перегородки. Если есть такая формулировка диагноза, об этом важно сообщить врачу-диагносту.
Рентген суставов
Лабораторная диагностика ревматизма суставов с помощью рентгенологического исследования дает возможность определить, насколько сильно костная и хрящевая ткани подверглись патологическим изменениям. Полученные данные позволяют оценить состояние пациента и подобрать более качественную терапию.
Подготовки к рентгену не требуется. Процедура безболезненна. Показатели готовы сразу. Методика не рекомендована беременным и детям до 6 месяцев. Есть ограничение на частоту проведения данного обследования.
Клинические исследования крови
При ревматизме в анализе крови наблюдается изменение многих показателей. Именно поэтому анализ крови назначается всегда.
Проводят следующие виды диагностики крови:
- Общий анализ;
- Биохимию;
- Иммунологический анализ.
В анализе общем стоит обратить внимание на следующие показатели:
- Повышение СОЭ до 20-30 мм;
- Повышение лейкоцитов в несколько раз выше нормы.

Биохимическое исследование крови дает возможность оценить уровень фибриногена, альфа-глобулинов и гамма-глобулинов. Повышение двух первых показателей и снижение третьего – признак ревматизма.
Иммунологическое исследование крови позволяет подтвердить стрептококковую этиологию развития ревматизма. Анализ выявляет антитела к бактерии. В крови повышается уровень иммуноглобулинов и снижаются Т-лимфоциты.
Расшифровка проведенного исследования
Критерии ревматизма адекватно может оценить только врач. Не стоит пытаться самостоятельно расшифровать полученные показатели и начать лечение.
Расшифровка анализа крови в процессе диагностики ревматизма включает следующие аспекты:
- С-реактивный белок в норме 0, а при ревматоидном артрите повышается;
- ЦИК в норме от 30-90 ед/мл;
- РФ до 12 лет – 12 МЕ/мл, для пациентов от 50 лет – 14 МЕ/мл;
- Белок крови у детей 58-76 г/л, до 60 лет – 65-85 г/л, от 60 – 63-84 г/л;
- Альбумин до 14 лет – 38-54 г/л, у взрослых – 65-85 г/л.
Определить острое течение ревматизма можно по присутствию Ц-реактивного белка, который активизирует защитные функции организма.
Повторная диагностика проводится во время лечения. Снижение белков свидетельствует о затухании воспалительного процесса и об эффективности применяемого лечения.
Своевременная диагностика дает возможность предотвратить тяжелые последствия ревматизма. Болезнь можно остановить с помощью своевременной адекватной терапии.
Какие анализы сдают при ревматоидном артрите?
Анализы на ревматоидный артрит назначаются ревматологом в тех случаях, когда признаки воспаления в суставах беспокоят пациента в течение 2-х и более недель. По признакам болезни выставляется предварительный диагноз, который необходимо подтвердить сдачей крови на определённые пробы. Каждый пациент должен знать, какие анализы сдают при ревматоидном артрите, и уметь проводить расшифровку определённых показателей.
Виды анализов
На начальных стадиях заболевания пациент направляется на консультацию к ревматологу – с этого и начинается клиническое исследование больного. Доктор выслушает жалобы, проведёт осмотр и назначит лабораторные анализы на ревматоидный артрит. После проведения проб врач определяет признаки наличия патологии по активности определённых показателей по их отклонению от варианта нормы.
Клиницисты назначают следующие анализы при ревматоидном артрите суставов:
- Общий анализ крови – при исследовании кровь берётся из пальца и только натощак. В трактовке результатов диагностическую ценность имеют скорость оседания эритроцитов (СОЭ), уровень лейкоцитов и гемоглобина;
- Биохимический анализ крови – берётся из вены, кушать перед процедурой запрещается. Исследование проводятся на выявление С-реактивного белка, сиаловых кислот, гаптоглобина и фибриногена;
- Дополнительные анализы для диагностики ревматоидного артрита – по аналогичной методике проводится забор крови для выявления антинуклеарных антител, ревматоидного фактора и антител к циклическому цитруллинированному пептиду (АЦЦП).
Общий анализ крови расскажет нам о наличии воспаления в организме, остальные анализы – это специфические маркеры ревматоидного артрита, которые подтверждают патологию.
Общий анализ крови
Первая, обязательная составляющая диагностики – общий анализ крови при ревматоидном артрите. Обычно забор проводится из пальца, но допускаются варианты взятия крови из вены. Доктор назначает данный вид лабораторного исследования при появлении болей в суставах более 2- х недель, утренней скованности и наличии специфических ревматоидных узелков. Данные признаки позволяют заподозрить наличие воспаления в соединительной ткани, которое и покажет общий анализ крови. Поговорим подробнее про основные критерии, требующие внимательного изучения.
Скорость оседания эритроцитов – главный критерий наличия воспаления в организме. Эритроциты – красные кровяные тельца, переносящие кислород. Если взять кровь на анализ – они постепенно выпадают в осадок, что является абсолютно нормальным (показатели нормы у мужчин составляет до 9 мм/ч, женщин 14 мм/ч). В здоровом организме такому процессу противостоят сложные механизмы, но при воспалении возникают сбои и эритроциты оседают быстрее. Норма СОЭ при ревматоидном артрите повышается – чем выше цифры, тем сильнее воспаление.
При артрите возникает хроническое воспаление, прогрессирующее с течением времени. Если заболевание усугубляется наличием осложнений, анализы показывают более высокие значения СОЭ.
Лейкоциты – это клетки иммунной системы, защищающие наш организм от чужеродных агентов. При ревматоидном артрите наш собственный иммунитет ошибочно атакует собственную соединительную ткань и разрушает суставы. В результате в кровь попадает большое количество частичек отмершей ткани, которую необходимо «обезвредить». Эту роль берут на себя лейкоциты – они захватывают и переваривают остатки разрушенных клеток, затем погибают. Компенсаторно наш иммунитет начинает вырабатывать лейкоциты в повышенном количестве, чтобы обеспечить бесперебойную защиту организма. Поэтому их уровень значительно повышается от нормального значения (становится более 4-9*109 г/л).
Гемоглобин
Уровень гемоглобина – показатель жизнеспособности эритроцитов. При воспалении развивается анемия – довольно частое явление, появляющееся по причине разрушения красных кровяных телец. Если норма для мужчин составляет 130-160 г/л, а для женщин 120-140 г/л, то при развитии ревматоидного артрита анализы показывают его снижение относительно нижней границы. Согласно данным врачей уменьшение показателей до 80-90 г/л являются основанием для назначения полного ревматологического скрининга и анализов мочи для проведения дифференциальной диагностики с другими заболеваниями.
СОЭ, лейкоцитарная формула и уровень гемоглобина – это неспецифические показатели. Их уровень может быть повышен как при ревматоидном артрите, так и при других аутоиммунных заболеваниях, любых патологиях воспалительного характера. Для более точной диагностики показаны биохимические и дополнительные анализы.
Биохимический анализ крови
Такой метод исследования является специфическим для диагностики ревматоидного артрита. В ходе его проведения определяются изменения специфических показателей, говорящие в пользу ревматоидного артрита.
Это признак наличия воспаления, сопровождающего артрит. Как и предыдущие критерии, С-реактивный белок при ревматоидном артрите не является специфическим, но может повышаться в острую фазу. В данном случае этот показатель играет важную роль в контроле лечения – если его уровень снижается, это может говорить о хорошей эффективности проводимой терапии. Поэтому доктор обязательно назначит исследование на СРБ – его нормальное значение составляет 4,8 мг/л.
Фибриноген
Это специфический белок, отвечающий за свёртываемость крови. При ревматоидном артрите возникает повреждение суставов, дающее сигнал иммунной системе для выработки лейкоцитов и фибриногена. Благодаря такому комплексному воздействию иммунитет находится в постоянной «боевой готовности» – при возникновении повреждения, раны быстро закупориваются тромбоцитами, а разрушенные ткани и чужеродные агенты уничтожаются лейкоцитами. Поэтому уровень фибриногена повышен от нормальных значений (1,9-3,8 г/л) – чем выше показатель, тем сильнее воспаление и прогрессирование артрита.

Сиаловые кислоты
Эти вещества говорят о повреждении соединительной ткани. Суставы разрушаются и в норме, но не в таком количестве, а лейкоциты успевают их переваривать. При ревматоидном артрите иммунные антитела атакуют суставы, разрушенные частички попадают в кровоток в большом количестве, а иммунитет не справляется с их утилизацией. Фактически – это и есть сиаловые кислоты, уровень которых не должен превышать 1,8 ммоль/л.
Гаптоглобин
Это фермент, участвующий в создании новых эритроцитов. Они образуются из гемоглобина, свободно циркулирующего в крови, который появляется из отмерших красных кровяных телец. При ревматоидном артрите преобладает воспаление и разрушение эритроцитов – уровень гемоглобина повышается, что компенсаторно способствует повышению гапотоглобина для его утилизации. В результате значение описываемого фермента поднимается выше 3 г/л.
Биохимический анализ крови позволяет выявить признаки поражения суставов. Для окончательного подтверждения ревматоидного артрита назначаются специфические пробы.
Дополнительные анализы
При подозрении на ревматоидный артрит пациенту назначают дополнительные пробы для выявления специфических признаков заболевания. Уникальность исследования заключается в том, что обнаруженные вещества присутствуют только в крови человека, больного ревматоидным артритом и отсутствуют при любой другой патологии со схожей симптоматикой. Благодаря этому данные пробы позволяют провести дифференциальную диагностику и поставить окончательный диагноз.
Ревматоидный фактор
Это специфический иммуноглобулин, выявляемый в крови. В норме у человека иммуноглобулины вырабатываются для уничтожения микроорганизмов или продуктов их жизнедеятельности, но при ревматоидном артрите появляются отдельные их группы, атакующие соединительную ткань суставов. Одними из представителей такого вида и является ревматоидный фактор.
Для его определения назначается латекс тест – это специальные пробы, при которых иммуноглобулины связываются с частичками латекса и определяются в сыворотке крови. Основанием для постановки диагноза является их повышение выше 50-100 МЕ/мл.
Антинуклеарные антитела (АНА)
Более распространённый вариант названия анализа – АНФ при ревматоидном артрите. Это специфические антитела, предрасположенные к атаке соединительной ткани. После разрушения суставов в крови обнаруживаются данные соединения, повышается СОЭ, силовые кислоты и другие неспецифические ферменты воспаления. В норме АНА не вырабатываются, основанием для постановки диагноза является их обнаружение в крови – в этом случае выставляется положительная проба.
Проба на АЦЦП
Один из самых важных показателей наличия ревматоидного артрита – у здорового человека не обнаруживается. При наличии положительной пробы (более 3 ед/мл) данный анализ делается постоянно по ходу лечения, поскольку указывает на степень разрушения суставов, показывает стадию развития патологии.
При выявлении ревматоидного фактора, АНФ или АЦЦП делается несколько анализов подряд. Только при обнаружении положительных проб во всех заборах выставляется окончательный диагноз и назначается лечение.
Подготовка к проведению анализов и особенности проведения
Перед процедурами врачи настоятельно рекомендуют соблюдать определённые правила – они направлены на повышение точности исследования и предупреждение появления ложных результатов. Требования несложные, большинство подразумевает ответственность пациента за несколько дней до взятия проб.
Мероприятия по подготовке включают:
- За двое суток откажитесь от жирной пищи – избыток жиров оказывает сильное влияние на вязкость крови. При игнорировании этого требования будут наблюдаться ложные цифры СОЭ, лейкоцитоза и специфических проб;
- За сутки запрещается курить и употреблять спиртное – проникновение токсинов в кровь повлияет на результаты исследования, лаборант не сможет выявить признаки артрита;
- Не допускается приём лекарственных средств – если прекратить лечение препаратами невозможно, обязательно предупредите об этом врача;
- Кровь сдаётся только натощак – утром нельзя кушать, разрешается пить чистую кипячёную воду;
- Физические перегрузки недопустимы – они негативно влияют на уровень гемоглобина и показатели целостности суставов;
- Отдохните перед процедурой 10-15 минут – это стабилизирует сердечную деятельность и дыхание, влияющие на показатели крови.

Если перед походом в лабораторию пациент чувствует недомогание и упадок сил, отмечается повышение температуры – необходима консультация специалиста, забор крови следует перенести на другой день.
Техника процедуры очень простая – от больного требуется соблюдение всех требований медсестры. Кровь из вены берётся специальным шприцом, из пальца забор осуществляется при помощи мензурки и стекла. Перед и после процедурой проводится обеззараживание кожи. Не рекомендуется резко наедаться сразу же после анализов – достаточно умеренно покушать лёгкую пищу, выпить сладкий чай.
Особенности проведения анализов у ребёнка
Проведение процедур у детей не имеет выраженных отличий от взрослых. Присутствуют некоторые отличия в специфике оборудования, а также трактовке результатов. Единственная рекомендация, которой требуют придерживаться клиницисты – малыша до 5 лет необходимо пропоить охлаждённой кипячёной водой по 200 мл 2-3 раза за полчаса до забора крови.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Анализы на ревматоидный артрит – главный критерий в постановке окончательного диагноза. Для улучшения точности исследования рекомендуется общий и биохимический анализ крови, специфические пробы. Для повышения эффективности исследования необходимо соблюдать правила подготовки к процедуре.
Источники
-
Нестеров, А. И. Вопросы ревматизма / А. И. Нестеров. — Москва: ИЛ, 2014. — 709 c. -
Остеопороз: моногр. . — М. : ГЭОТАР-Медиа, 2015. — 272 c. -
Калюжнова, Ирина Подагра / Ирина Калюжнова. — М. : Научная книга, 2000. — 420 c.
| нет | до 3 см | 4 – 6 см | более 6 см | |
| СОЭ | более 15 | 16-30 | 31-45 | более 40 |
| СРБ | более 1 | более 2 | более 2 | более 3 |