Содержание
- 1 Выпот в суставе
- 2 Выпот в суставе: что это, причины, симптомы и лечение
- 3 Выпот в тазобедренном суставе
- 4 Жидкость в тазобедренном суставе
- 5 Выпот в коленном суставе: причины появления, симптомы и лечение
- 6 Суставной выпот
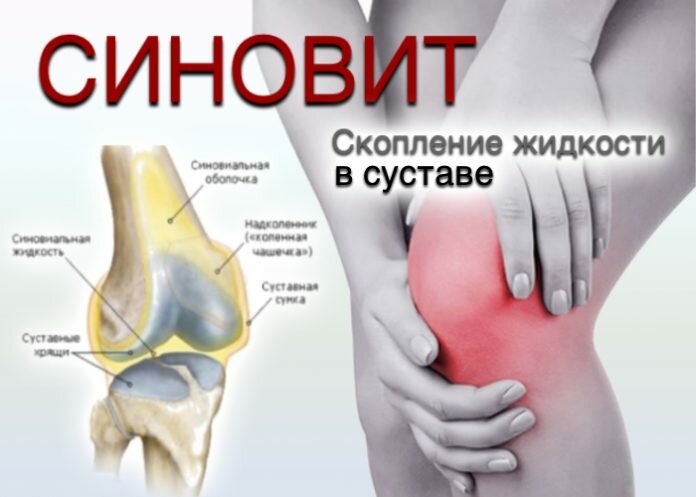
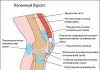
Выпот в суставе
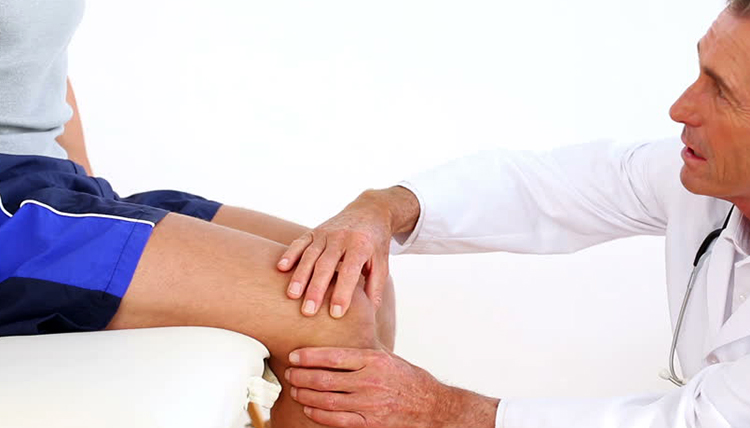
Скапливающийся выпот в полости сустава является диагностическим симптомом развивающейся патологии в результате воспалительного процесса, инфекционных заболеваний, нарушения обмена веществ, травматизации или чрезмерных нагрузок. Лечением патологий и травм, вызвавших избыток выпота, занимается врач-травматолог, ревматолог, артролог или хирург.
Какие бывают виды выпота?
Изнутри суставы высланы тонкой оболочкой, продуцирующей синовиальную жидкость (синовию) — густую, эластичную слизистую массу. Она предохраняет сочленения от нагрузок, играет роль смазки, обеспечивая поверхностям костей плавное скольжение, питает суставные структуры необходимыми элементами. В норме — жидкость прозрачная, без кровяных примесей. В каждом суставе содержится определенное количество синовии, необходимое для его функционирования.
При воспалении синовиальной оболочки вырабатывается повышенное количество жидкости — выпота (экссудата), который накапливается в суставной сумке.
Даже незначительное скопление жидкости — признак развивающейся патологии, при которой клеточный состав, химические и физико-биологические свойства жидкости изменяются. Суставной выпот подразделяют на патофизиологические виды, показанные в таблице:
Избыточная жидкость в колене приводит к появлению осложнений.
Постоянное скопление выпота в колене очень опасно — теряется способность впитывания экссудата, развиваются вторичные гипертрофические и склеротические процессы в суставных структурах. Такое состояние может привести к специфическим формам патологии, например, ПВУС коленного сустава (пигментированный ворсинчато-узловой синовит), при котором требуется длительное и сложное лечение.
Симптоматика
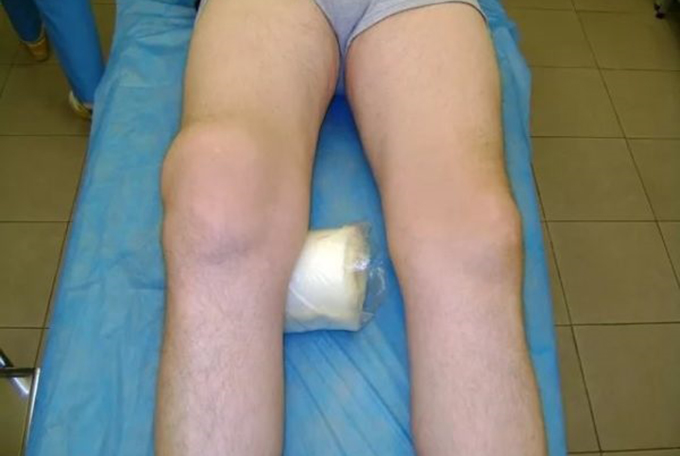
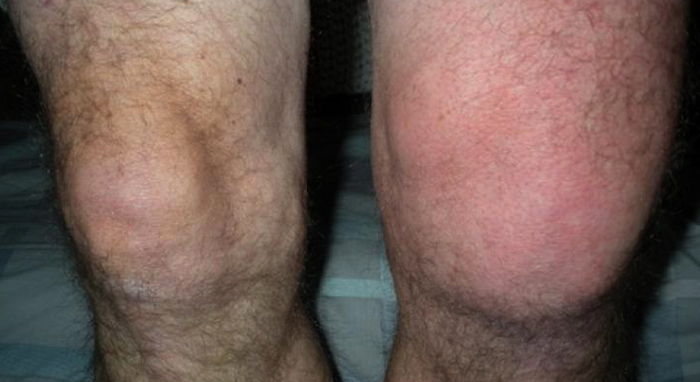
Первым признаком появления выпота является отек и дефигурация сустава. При небольшой отечности (умеренный синовит), появляются неприятные ощущения в суставе или небольшая терпимая болезненность. Чем больше скапливается жидкости, тем сильнее выражена опухоль, которая иногда появляется очень быстро, в течение нескольких часов или минут (острый синовит). Признаками острого или гнойного синовита являются такие симптомы:
- распирающая или пульсирующая боль;
- ограничение двигательных функций;
- изменение цвета кожных покровов в месте отека (натянутость, покраснение или синюшность);
- локальное повышение температуры.
Вернуться к оглавлению
Диагностика
Чтобы определить тип экссудата и выявить вызвавшую его болезнь, необходимы следующие обследования:
- осмотр, пальпация;
- методы медицинской визуализации — КТ, МРТ, УЗИ, рентгенография, артроскопия;
- анализ мочи и крови;
- биопсия синовии для выявления инфекционного агента, исследование клеточного состава, определение цвета, вязкости и др.
Вернуться к оглавлению
Лечение заболевания
При синовиальном выпоте терапия проходит комплексно — внимание уделяется не только удалению скопившегося экссудата, но и основному заболеванию, которое вызвало его усиленную секрецию.
При медикаментозной терапии дозировка устанавливается врачом, в зависимости от причины заболевания, размеров опухоли и вида экссудата. Сюда входят препараты:
- НПВС;
- анальгетики;
- антибиотики;
- ингибиторы протеолитических ферментов;
- лекарства для ускорения циркуляции крови;
- глюкокортикостероиды.
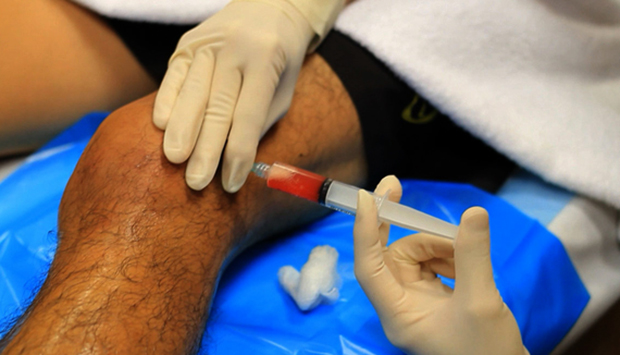
Умеренное воспаление хорошо снимается с помощью лекарств. Большое количество выпота удаляется методом пункции (артроцентез) — сустав прокалывается иглой, жидкость высасывается, а в полость вводятся необходимые лекарства. При хирургической операции (синовэктомии) проводится удаление всей или части пораженного сустава.
Выпот в суставе: что это, причины, симптомы и лечение
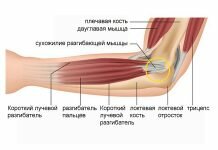
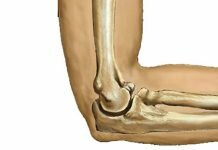
Суставы являются основой опорно-двигательного аппарата. С их помощью конечность может осуществлять сгибания, разгибания, отведения, приведения, вращения. Заболевания суставов приводят к ограничению подвижности соединенных ими костей. Одной из таких патологий является выпот в суставе, о котором и пойдет речь далее.
Что такое выпот в суставе
Сустав — подвижное соединение костей. В верхней конечности имеются:
- Плечевой.
- Локтевой.
- Лучезапястный.
- Межфаланговые суставы.
- Тазобедренный.
- Коленный.
- Голеностопный.
- Межфаланговые суставы.
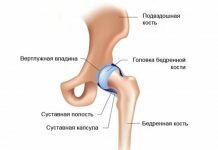
Каждый сустав имеет: суставные поверхности — концы соединяющихся костей капсулу и суставную полость заполненную синовиальной жидкостью. Она является своеобразной смазкой. Именно благодаря ей суставы легко и безболезненно смещаются относительно друг друга, осуществляя движения.
Избыток, так же как и недостаток синовиальной жидкости, является патологией. Чрезмерное ее накопление (выпот) — признак воспалительного процесса. Чаще всего развивается в коленном суставе, поскольку он является одним из самых подвижных и несет высокую нагрузку.
- Травмы сустава: разрывы менисков и связок, ушибы и другие. Особенно часто наблюдаются у спортсменов.
- Заболевания опорно-двигательного аппарата: артриты, артрозы, ревматизм.
- Инфекции.
- Аутоиммунные заболевания.
- Аллергические реакции. Провоцируют увеличение синовиальной жидкости.
- Нарушения обмена веществ.
- Лишний вес.
- Высокие нагрузки на сустав.
Симптомы заболевания
Симптомы зависят от степени развития патологии, ее формы (острая или хроническая), а также от характера синовиальной жидкости. Она может быть:
Чаще всего больные ощущают:
- Боль. На начальных стадиях патологии возникает при движении. Позднее — наблюдается даже в покое. При увеличении гнойного содержимого в суставе боль имеет резкий пульсирующий характер.
- Отек. При острой форме заболевания развивается довольно быстро. Сустав при этом бесформенный, припухлый, болезненный. При хронической — отек возникает постепенно, так как часть жидкости всасывается обратно.
- Покраснение области сустава. Чаще всего наблюдается при острой форме патологии. Может сопровождаться повышением местной температуры. Сустав при этом горячий на ощупь.
- Ограничение подвижности. Выражается в полной или частичной невозможности движений в суставе. Может сопровождаться ощущениями переполненности, распирания.
При хронической форме заболевания все симптомы могут проявляться не в полной мере или частично отсутствовать. Неизменной остается лишь болезненность в суставе, с которой пациенты чаще всего обращаются к врачу. Она может быть легкой или сильной в зависимости от характера полостной жидкости и степени развития патологии.
Последствия выпота в суставе
Выпот — клиническое проявление воспаления. Оно может привести к развитию осложнений:
- Деформация сустава.
- Стойкое ограничение его подвижности.
- Переход в хроническую форму.
Диагностика
При появлении вышеуказанных симптомов необходимо в срочном порядке обратиться к специалисту для постановки диагноза и проведения лечебных мероприятий.
С целью диагностики применяют:
- Первичный осмотр пациента для сбора анамнеза (жалоб).
- Рентген. С его помощью можно заметить травму сустава, смещение коленной чашечки, признаки артрита.
- УЗИ. Помогает определить различные патологии связок и сухожилий.
- МРТ. Самая эффективная диагностическая процедура. Позволяет выявить малейшие изменения в суставе.
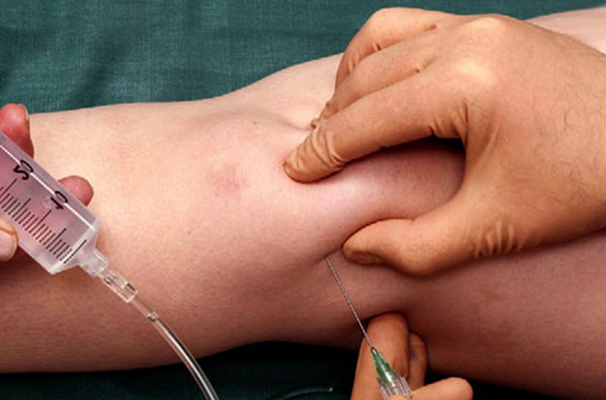
- Пункция. Заключается в откачивании из сустава некоторого количества жидкости с целью ее исследования. Выполняется при помощи шприца, служит для определения состава полостной жидкости, наличия в ней гноя и другого патологического содержимого.
- Анализ крови. Проводят редко с целью выявления инфекций, способных привести к возникновению выпота.
Своевременное проведение диагностических мероприятий позволяет вовремя назначить адекватную терапию.
На начальных этапах патологии применяют консервативные методы. Назначают следующие препараты:
- Антисептики. Часто вводят непосредственно в суставную полость для уменьшения боли.
- Нестероидные и гормональные средства, обладающие противовоспалительным действием.
- Антибиотики. Вводят непосредственно в сустав. Часто применяют при наличии гнойного содержимого.
Больным рекомендуют носить тугую повязку. При тяжелой форме патологии применяют полную иммобилизацию. Однако, оставлять конечность без движения на долгое время нельзя, так как это может привести к потере ее двигательной функции.
При неэффективности медикаментозной терапии прибегают к хирургическому вмешательству. Возможны 3 его разновидности:
- Артроскопия. Применяется для диагностики и лечения. Проводится при помощи специального прибора — артроскопа, который вводится в пораженный сустав. Показана только при отсутствии гноя и кровоизлияния.
- Пункция. Применяется не только с целью диагностики, но и для лечения. При этом жидкость откачивается в большем объеме. Способствует обезболиванию и уменьшению воспаления.
- Протезирование. Необходимо в крайне тяжелых случаях. Пораженный сустав замещается имплантатом.
В качестве дополнительных методов лечения применяются физиопроцедуры, массаж, ЛФК. При острой форме заболевания подобные терапевтические методы возможны исключительно в процессе реабилитации. При хронической форме патологии — в период ремиссии.
Профилактика
Имеет большое значение, так как известно: заболевание легче предупредить, чем вылечить.
Профилактические мероприятия включают в себя:
- Здоровый образ жизни.
- Избегание высоких нагрузок на суставы.
- Правильное питание: отказ от соленой и острой пищи, копченостей и других продуктов, негативно влияющих на суставы.
Выпот — увеличение количества синовиальной жидкости — сам по себе не опасен. Но он является признаком воспалительного процесса в суставе, а потому нуждается в диагностике и лечении. При обнаружении симптомов патологии: боли при движении или в покое, отека и покраснения необходимо срочно обратиться к врачу.
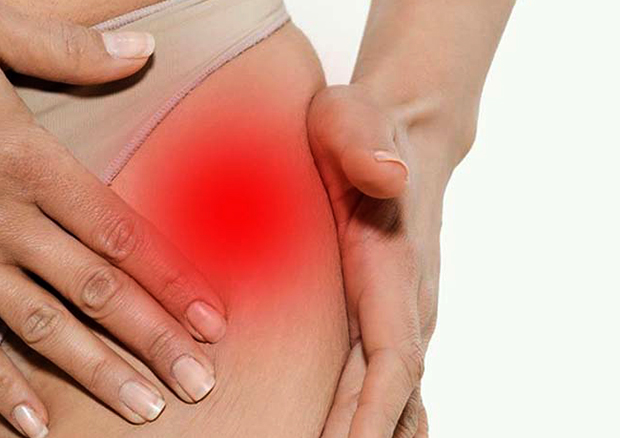
Выпот в тазобедренном суставе
Разнообразные травмы, инфекционные болезни и аллергии способны спровоцировать воспаление в суставной сумке. Синовит тазобедренного сустава важно обнаружить как можно раньше. Болезнь успешно лечат на начальных этапах, а в запущенной стадии она способна привести к полному обездвиживанию пораженной конечности.
Параметры классификации болезни
Воспалительный процесс внутри тазобедренного сочленения редко выявляется у взрослых. Подобный недуг характерен больше для детей. Синовит левого бедренного диартроза встречается так же часто, как и правого, при этом оба сочленения реже воспаляются вместе. Реактивный синовит тазобедренного сустава появляется на фоне аллергических реакций. Заболевание классифицируется по разным критериям. Определение вида патологии поможет грамотно подобрать лечение и предусмотреть возможные осложнения. Классификация синовита тазобедренного сустава подробнее представлена в таблице:
ПараметрыВернуться к оглавлению
Что способствует возникновению тазобедренного синовита?
Начальным этапом развития суставного воспаления становятся хрящевые деформации и раздражение сустава после ушиба, падения, вследствие чрезмерных нагрузок, что характерно для маленьких детей и пожилых людей. В детском и подростковом возрасте патология имеет проходящий характер и является реакцией на какие-либо раздражители. Транзиторный синовит в большинстве случаев проходит самостоятельно. Умеренный синовит часто сопровождает остеоартрит. Болезнь может проявляться в острой форме с ярко выраженной симптоматикой, особенно если присутствует гнойный выпот. Хроническая форма патологии у взрослых протекает почти бессимптомно, периодически обостряясь. Причины воспаления суставной полости:
- травмы, вывихи тазобедренной области;
- аутоиммунные заболевания — ревматизм, васкулит;
- аллергии;
- нарушение метаболизма;
- сбой работы эндокринной системы;
- инфекции и системные болезни — туберкулез, дифтерия, грипп;
- неврологические дисфункции;
- дистрофические изменения в тазобедренном суставе (артрит).
Отсутствие выраженной симптоматики на первых стадиях недуга приводит к запущенности и приобретению хронической формы течения.
Какие симптомы позволяют заподозрить патологию?
Процесс воспаления с образованием выпота развивается постепенно. Сначала человека беспокоят терпимые болевые ощущения в коленях, которые затихают в состоянии покоя, дискомфорт и затруднение в движениях ногой с поврежденным суставом. Позже боли перемещаются в область тазобедренного сустава и становятся все интенсивнее, беспокоят пациента во время ночного отдыха. Часто сочленение полностью обездвиживается. Кроме этого, правосторонний синовит тазобедренного сустава у взрослых сопровождают следующие признаки:
- увеличение размера, изменение формы пораженного сустава;
- местная гиперемия и гипертермия кожи;
- резкие спазмы и гипертонус бедренных мышц;
- недомогание, подъем температуры тела;
- хромота и вынужденное положение — приведение согнутой ноги с больным суставом к противоположной.
Вернуться к оглавлению
Опасность запущенного заболевания
Несвоевременное начало лечения либо вовсе его отсутствие ведет к переходу болезни в хроническую стадию, что сопровождается частыми ноющими болями, затрудненным движением. Попадание бактериальных агентов способствует развитию гнойного артрита. Избыточный выпот не успевает всасываться, а накапливается, вызывая водянку — гидрартроз. Воспаление может распространиться за черту синовиальной сумки, задевая околосуставные ткани, хрящи и даже кости. Это состояние называется панартрит. Прогрессирующий синовит тазобедренного сустава способен привести к такому опасному осложнению, как сепсис.
Диагностика синовита тазобедренного сустава у ребенка и взрослого
При первых симптомах дискомфорта в суставах необходимо обратиться в поликлинику за консультацией и обследованием. Осмотр включает в себя пальпацию болезненной области и диагностические тесты, которые помогают заподозрить заболевание. Например, если больной не может принять позу «лягушки», сесть на корточки, это указывает на высокую вероятность развития синовита тазобедренного сустава. Для подтверждения диагноза врач обязательно назначит исследования:
- общий анализ крови;
- рентгеновский снимок;
- УЗИ;
- определение биохимического состава синовиальной жидкости, извлеченной с помощью пункции;
- артроскопию.
Вернуться к оглавлению
Как лечить синовит?
При гнойной форме заболевания и обострении хронического процесса лучше проводить терапию в стационаре. Лечение синовита тазобедренного сустава принесет результат только при индивидуальном и комплексном подходе. Неграмотно подобранная схема ведет к прогрессированию воспаления и потере подвижности. Применяются следующие терапевтические мероприятия:
- Медикаменты: антибиотики, НПВС, иммуномодуляторы, жаропонижающие, витамины.
- Физиотерапия. Помогает облегчить неприятную симптоматику, усилить эффект от приема лекарств и предупредить рецидивы. Используются магнитные, тепловые процедуры, массаж, рефлексотерапия, электрофорез.
- Народная медицина. Помогут бороться с патологией мази, настойки, компрессы с использованием чабреца, зверобоя, ржи, эвкалипта, тысячелистника.
- Хирургическое вмешательство. Делается санация суставной полости, откачивается экссудат и вводятся антибиотики или гормональные лекарства. При тяжелом состоянии с угрозой обездвиживания конечности проводится операция по иссечению синовиальной оболочки или замена тазобедренного сустава протезом.
Во время лечения важно на несколько недель обеспечить полный покой для больного сустава с помощью накладывания гипсовых шин, ношения бандажа или ортеза, постельного режима.
Прогноз и профилактика суставных воспалений
Умеренный синовит успешно поддается воздействию медикаментов, физиотерапии, народных средств, и имеет положительный прогноз на выздоровление. Запущенные формы, а также двусторонний тип недуга лечит только операция. Чтобы избежать воспаления суставной сумки тазобедренного сустава, его необходимо беречь от травм, перегрузок, вовремя отслеживать и лечить дистрофические изменения, инфекционные заболевания. Во время занятий спортом важно правильно распределять нагрузку на мышцы и суставы. Профилактика обострений хронического процесса состоит в регулярных занятиях лечебной гимнастикой, соблюдении диеты. Желательно периодически проходить курс санаторно-курортного лечения с проведением физиотерапевтических процедур.
Жидкость в тазобедренном суставе
Несмотря на то что синовит тазобедренного сустава встречается реже, чем коленного или локтевого, он также опасен своими последствиями. Это заболевание, сопровождающееся воспалением и скоплением жидкости (выпота или экссудата) в суставном отделе, может стать причиной постоянной хромоты. Двусторонний синовит диагностируют редко, как правило, это патология только левого либо правого сустава.
Причины возникновения
В норме суставной хрящ вырабатывает синовиальную жидкость, количество которой регулирует лимфатическая система. Нарушение баланса в сторону увеличения смазки ведет к растягиванию суставной капсулы, застою и, вследствие ряда пусковых факторов, к острому или хроническому воспалению. Природа синовита тазобедренного сустава имеет 2 ключевых источника происхождения:
- Инфекционный. С кровью в суставную сумку попадают патогенные микробы и бактерии (стафилококк), которые атакуют организм при пневмонии, гриппе, туберкулезе. Чаще всего именно палочка Коха провоцирует тазобедренный синовит.
- Асептический:
- повреждения сустава;
- различные аллергореакции;
- эндокринные патологии (сахарный диабет, болезни щитовидной железы, подагра);
- невриты позвоночника;
- аутоиммунные заболевания.
Вернуться к оглавлению
Виды синовита тазобедренного сустава
По причине возникновения заболевания выделяют:
- Реактивный синовит тазобедренного сустава — это специфическое свойство организма реагировать на разного рода интоксикации либо соматические заболевания.
- Травматический — повреждение сустава вследствие каких-либо механических травм.
- Транзиторный синовит — результат вирусного заболевания или следствие чрезмерных физических перегрузок (бег, прыжки, продолжительная ходьба). В группе риска находятся дети до 10-ти лет в основном мальчики.
- Инфекционный — заражение синовиальной жидкости пневмококками, стафилококками и прочими патогенами, попадающими через кровь и лимфу.
По структуре экссудата синовит может быть серозным, серозно-геморрагический, серозно-фибринозным, серозно-гнойным или гнойным. Последний вид является самым распространенным и опасен осложнениями, поскольку может стать причиной сепсиса. В зависимости от стадии протекания бывает умеренный синовит, острый и хронический.
Согласно клинической статистике, левосторонний и правосторонний синовит встречается примерно с одинаковой частотой как у детей, так и взрослых.
Симптомы и проявления
Этимология синовита бедренного сустава чаще всего вызывает подозрения на туберкулез, а болевые ощущения могут сигнализировать о патологиях желудочно-кишечного тракта, половых органов или воспалениях в поясничном отделе позвоночника. Но можно выделить и некоторые специфические особенности. При синовите неинфекционного происхождения все симптомы проявляются достаточно умеренно:
- болевые ощущения слабые и лишь немного усиливаются при пальпации и во время движения;
- незначительный отек и изменение формы сочленения;
- некоторое ограничение двигательных функций и возможности отведения бедра.
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
При инфекционном поражении характерными являются:
- более выраженные болевые ощущения;
- увеличение отека сустава и его гиперемия;
- значительная скованность движений и хромота;
- гипертермия в области воспаления и озноб и лихорадка;
- симптоматика общего отравления организма;
- появления водянки в пахово-бедренной складке при перетекании заболевания в хроническую форму.
Вернуться к оглавлению
Диагностика синовита тазобедренного сустава
Первичный опрос пациента выявит возможные причины заболевания, а общий осмотр и пальпация позволят оценить внешние признаки и степень болевых ощущений. Для выявления возможных травм и повреждений тазобедренного сустава назначается рентгенография. Основными методами диагностики синовита являются артоскопия, пункция тазобедренного сустава и цитологическое исследование синовиальной жидкости. В результате исследования анализируется качественный состав выпота и присутствие в нем болезнетворных бактерий. В спорных ситуациях собирают консилиум. Только имея полный анамнез, выбирается способ лечения.
Как лечить заболевания?
Комплексная терапия синовита тазобедренного сустава проводится с учетом вида и стадии патологии. При любом проявлении заболевания рекомендован покой, ограничение подвижности сустава и физической нагрузки в целом. Продолжительность терапии зависит от выраженности симптомов. Существует 3 базисных метода лечения.
Традиционная медицина
Консервативное лечение синовита тазобедренного сустава, как правило, продолжается 7—10 дней и включает:
- Курс противовоспалительных средств — «Диклофенак», «Мелоксикам», «Индометацин» и другие.
- Антибиотики группы цефалоспоринов и гликопептидов — при инфекционной форме.
- Иммуностимуляторы, витамины и минералы.
- Пункция синовиальной жидкости. В терапевтических целях такой метод направлен на снятие давления в суставе, путем откачивания лишнего объема. Тем самым снижаются и болевые ощущения.
- Регуляторы микроциркуляции — АТФ, никотиновая кислота, «Трентал».
- Блокады с глюкокортикоидами — «Дексаметазон» и «Кеналог-40» — при повторяющихся синовитах.
- Процедуры физиотерапии — в период реабилитации:
- электрофорез;
- ударно-волновая терапия;
- лечебно-профилактическая гимнастика и массаж.
Вернуться к оглавлению
Оперативное вмешательство
Если в процессе консервативными методами есть положительная динамика, врач может продолжить срок выбранной терапии на 5—7 дней. Если же присутствуют необратимые патологические изменения, назначается операция, во время которой, в зависимости от тяжести заболевания, ликвидируется источник нагноения, частично или полностью удаляется синовиальная оболочка. После операции пациенту в обязательном порядке назначают антибактериальный и противовоспалительный курс. Для реабилитации и восстановления показаны физиопроцедуры.
Народные средства
Если инфицированная жидкость в тазобедренном суставе уже скопилась, то никакие народные методы бороться уже не смогут. Поэтому их применяют только как вспомогательное средство к стандартному лечению. Действенно и результативно лечит последствия оперативного вмешательства по удалению выпота трава окопника, зверобоя, тысячелистника, пижмы, чабреца, душицы. Компрессы, настойки, чаи на их основе особенно полезны в период восстановления и в сочетании с физиотерапией.
Риски осложнений и прогнозы
Острая транзиторная форма заболевания, обыкновенно развивающаяся у ребенка, при адекватной своевременной терапии имеет минимальный риск получить осложнения — выпот полностью ликвидируется, двигательные функции восстанавливаются. А вот перетекший в хроническую форму синовит тазобедренного сустава у взрослых может спровоцировать тугоподвижность. Гнойные синовиты иногда влекут за собой образование контрактуры и не исключают опасного заражения крови.
Меры профилактики
Поскольку главной причиной синовита являются осложнения после вирусных и воспалительных инфекций, лечить их следует до полного выздоровления. Своевременное обращение к доктору при диагностировании отклонений от нормы поможет выявить заболевание на ранней стадии. Не нужно перегружать суставы излишними физическими нагрузками и следует избегать травм и падений. Важно поддерживать и укреплять иммунитет, в том числе правильным сбалансированным питанием и закаливанием.
Выпот в коленном суставе: причины появления, симптомы и лечение
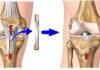
Человек может ходить, бегать и прыгать исключительно благодаря коленным суставам. Именно колени берут на себя основную нагрузку во время двигательной активности. По той же причине эта часть человеческого тела может «выходить из строя» и воспаляться. При этом внутри сустава образуется большое количество воспалительной жидкости – выпота.
Плавность соприкосновения костной ткани колена и прилегающего хряща зависит от состояния синовиальной жидкости. Это вещество обеспечивает нормальное питание коленного сустава. Любое отклонение объема содержимого синовиальной сумки от нормы, говорит о развитии патологии. Нестабильность коленного сустава может быть вызвана как недостатком синовиального наполнения, так и его избыточным количеством – выпотом.
Заболевание сопровождается сильным болевым синдромом и двигательным расстройством пораженного сустава. При этом общее самочувствие человека ухудшается. При отсутствии квалифицированного лечения, болезнь может дать серьезные осложнения вплоть до инвалидности.
Образоваться выпот может по самым разнообразным причинам. Наиболее часто воспалительная жидкость накапливается при наличии следующих факторов:
- Травма колена.
- Лишний вес.
- Подагра.
- Ревматизм, артрит.
- Аутоиммунные заболевания.
- Бурсит.
- Дерматомиозит.
- Болезнь Бехтерева.
По статистике наиболее частая причина появления выпота в колене – травма. Это может быть повреждение мениска, перелом, сильный ушиб и т.д.
Чем это опасно
Если выпот в коленном суставе игнорировать или заниматься самолечением, вполне можно «добиться» тяжелых осложнений. Особенно опасны выпоты со скоплением гнойного экссудата. При отсутствии оперативного лечения, больной может погибнуть от острого заражения крови.
Иные формы выпота могут привести к вывихам и деформациям коленного сустава.
Симптоматика у данного заболевания, несмотря на разные причины возникновения, всегда примерно одинакова. Начинается все с сильной болезненности. При этом боль не отпускает ни на минуту, а ее выраженность не зависит, в движении находится человек, или в состоянии покоя.
Если выпот содержит гнойную жидкость, то есть пульсирующая боль.
Также наблюдается отечность. На начальной стадии болезни она может быть незначительной и время от времени исчезать, однако потом она нарастает. Из-за отека колени становятся асимметричными.
Следующий признак – покраснение и шелушение кожи на месте пораженного сустава. Кроме того, человека может беспокоить зуд в указанном месте.
Диагностика
Своевременная диагностика болезни – это практически половина успеха в лечении. Так, при первых же признаках недомогания, нужно обратиться к врачу. Диагностирование всегда начинается с осмотра и опроса пациента. Далее врач может назначить следующие виды обследований:
- Артроскопия.
- КТ.
- МРТ.
- УЗИ.
- Биопсия и пункция (кроме гнойных выпотов).
Также обязательно проводятся лабораторные анализы самой синовиальной жидкости для определения ее состава и исследование мочи и крови.
Только после получения результатов всех диагностических мероприятий, врач может поставить точный диагноз и назначить лечение.
Бороться с описываемой болезнью можно только при комплексном лечении. Основных направлений воздействия на больное колено четыре:
- Пункция.
- Медикаментозная терапия.
- Иммобилизация колена.
- Операция.
Пункция производится почти сразу после постановки диагноза. В ходе этой процедуры врач специальным инструментом откачивает жидкость из колена. Одновременно часть этой жидкости отправляют на лабораторное обследование.
Медикаментозное лечение производится с участием следующих лекарств:
- Нестероидные противовоспалительные препараты: Индометацин, Диклофенак, Кетопрофен и т.д.
- Инъекции стероидными средствами: Гидрокортизон, Бетаметазон, Преднизалон, Дипроспен.
- Мази и гели: Дип Релиф, Диклофенак-гель, Вольтарен-гель и т.д.
Иногда прописываются компрессы с Ихтиолом или Димексидом. Выполняют их дважды в день по 40-60 минут.
В некоторых случаях назначается прием противоаллергических препаратов: Супрастин, Тавегил, Зодак.
Лечение выпота коленного сустава всегда подразумевает и иммобилизацию сустава. Врач прописывает пациенту покой, отказ от физических нагрузок. В некоторых случаях колено закрепляют при помощи эластичного бинта или лонгета.
На поздних стадиях заболевания врач может назначить проведение хирургической операции, в ходе которой из колена будет устраняться гнойная жидкость. При этом одновременно хирург будет вводить препарат из «семейства» глюкокортикоидов и необходимые антибиотики. Делается это для профилактики сепсиса.
Профилактика
Избежать скопления воспалительной жидкости в коленном суставе можно, если выполнять следующие рекомендации:
- Не переохлаждать колени.
- Следить за своим весом.
- Отказаться от вредных привычек.
- Заниматься спортом только после того, как все мышцы будут «разогреты».
- Укреплять свой опорно-двигательный аппарат, выполняя ежедневные упражнения.
Суставной выпот
Говоря о такой патологии, как суставной выпот, чаще всего имеют в виду поражение колена. Именно этот сустав выдерживает самые большие нагрузки. Внутри него есть специальная жидкость, которая обеспечивает хрящевую ткань необходимыми веществами для нормального функционирования. Чрезмерная нагрузка провоцирует травмирование коленного сустава и развитие воспалительного процесса. При этом количество синовиальной жидкости увеличивается, и в результате нарушения питания хрящевой ткани снижается двигательная функция колена.
От чего возникает?
В результате травмы или чрезмерной нагрузки на коленный сустав происходит избыточное выделение и скопление внутрисуставной жидкости. Повышенный риск развития выпота имеют пациенты с излишним весом, в возрасте, старше 50-ти лет, а также люди с тяжелым родом деятельности. Выделяют такие факторы, способствующие развитию патологического состояния:
- переломы костей;
- травмы у спортсменов;
- разрыв мениска или связок;
- плохая свертываемость крови;
- остеоартроз;
- все виды артрита;
- подагра;
- бурсит;
- образование опухолей.
Вернуться к оглавлению
Как распознать патологию?
Проблемы с суставами не проходят бесследно, так как приносят дискомфорт в виде боли и нарушения двигательной функции. Отличительной чертой выпота является увеличение коленного сустава. Если присутствует инфекционного поражения с образованием гноя воспаление носит реактивный характер. К основным признакам патологии относят такие проявления:
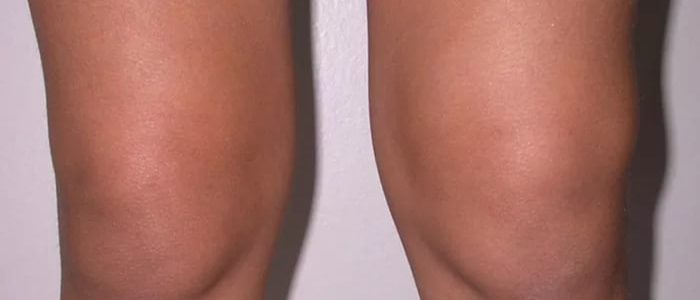
- Отек. Если сравнить здоровое колено с пораженным, то изменения в суставе видны невооруженным взглядом. Умеренное изменение цвета кожи в сторону красного, локальная температура пораженного участка повышается.
- Скованность в движениях. Чрезмерное скопление жидкости в полости сустава не позволяет свободно двигать ногой. Особенно тяжело ее разгибать.
- Болевой синдром. Дискомфорт в колене приводит к ограничению передвижения пациента, становится сложно опереться на больную ногу.
Вернуться к оглавлению
Методы диагностики
При возникновении хотя бы одного из симптомов, необходимо обратиться за консультацией к врачу, который обследует и назначит лечение.
Выпот диагностируется на основании осмотра и опроса пациента. Для получения дополнительной информации о состоянии сустава применяют такие исследования:
- Рентген. На снимке видны смещения в коленной чашечке, перелом. Признаки артрита также можно распознать с помощью этого исследования.
- УЗИ. Диагностика с помощью ультразвука помогает определить болезни связок и сухожилий.
- МРТ. Это исследование способно выявить даже незначительное отклонение в работе сустава.
При необходимости делается клинический анализ крови. С его помощью определяются сопутствующие инфекционные заболевания. Для определения состава скопившейся жидкости проводится пункция коленного сустава. Полученное вещество называется синовиальный выпот. Целью исследования является выявление наличия или отсутствия бактерий, крови, отложений мочевой кислоты. Наличие в синовиальном выпоте каких-либо включений помогает определить сопутствующее заболевание и начать симптоматическое лечение.
Методы терапии при выпоте в полости сустава
Консервативное лечение
Суставные заболевания всегда сопровождаются болевыми ощущениями. Поэтому первый этап лечебных мероприятий заключается в обезболивании. Антисептики можно вводить в полость сустава. В лечебных целях также делается пункция. Для этого с помощью шприца откачивают из пораженного участка жидкость, которую исследуют в лабораторных условиях. Процедура несложная и не требует анестезии. Результаты анализа отобранных образцов дают возможность выбрать правильную тактику лечения. Используют нестероидные препараты, которые имеют противовоспалительный эффект и гормональные средства. Для предотвращения воспаления антибиотики вводят в пораженный коленный сустав. Кроме этого, необходимо носить тугую повязку, а в тяжелых случаях возможна полная иммобилизация. Но не допускается длительное обездвиживание колена, так как возобновить двигательную функцию будет тяжелее.
Оперативное вмешательство
В тяжелых случаях есть показание к проведению операции. Различают 3 вида хирургических процедур:
- Артроскопия. Эту процедуру применяют в лечебных и диагностических целях. Во время операции из полости сустава откачивают жидкость. Проведение манипуляции возможно, когда нет кровоизлияния и скопления гноя.
- Артроцентез. Взятие пункции позволяет снять болевой синдром и снизить давление в пораженном участке. Это снижает риск развития воспалительного процесса.
- Протезирование. Операция проводится только в очень тяжелых случаях. Пораженный участок замещается имплантатом.
Вернуться к оглавлению
Профилактика
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
Здоровый образ жизни снижает риск развития суставных патологий. Если есть склонность к заболеваниям опорно-двигательного аппарата, то рекомендуется следить за правильным питанием, а характер физических нагрузок должен быть умеренный. При возникновении малейшего дискомфорта в колене, необходимо как можно скорее проконсультироваться с врачом. На ранних стадиях патологию легче вылечить и предотвратить осложнения, даже инвалидность.
Источники
-
Лялина, В. В. Грамматика артрита / В. В. Лялина, Г. И. Сторожаков. — М. : Практика, 2010. — 170 c. -
Платонов, Андрей Котлован. Ювенильное море / Андрей Платонов. — М. : АСТ, Астрель, ВКТ, 2013. — 480 c. -
Регистр лекарственных средств России РЛС Доктор. Выпуск 11. Ревматология. — М. : РЛС-2009, 2015. — 512 c. - Ревматические заболевания. В 3 томах. Том 2. Заболевания костей и суставов. — М. : ГЭОТАР-Медиа, 2012. — 520 c.
| Типы | |
| Этиология | Инфекционный |
| Реактивный | |
| Травматический | |
| Транзиторный | |
| Течение | Острый |
| Хронический | |
| Характер экссудата | Септический |
| Асептический | |
| Локализация | Односторонний |
| Двухсторонний | |
| Степень | Минимальный |
| Умеренный | |
| Выраженный |