Содержание
- 1 Ультразвуковая анатомия коленного сустава
- 2 Норма толщины синовиальной оболочки коленного сустава
- 3 Коленный сустав
- 4 Что показывает УЗИ скрининг коленного сустава?
- 5 УЗИ ХАРАКТЕРИСТИКА СТРУКТУР ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА В НОРМЕ
- 6 Норма толщины синовиальной оболочки коленного сустава
- 7 УЗИ признаки патологии суставов
Ультразвуковая анатомия коленного сустава
Продольное и поперечное сканирование вдоль передней поверхности сустава обеспечивает визуализацию сухожилия четырехглавой мышцы бедра, супрапателлярного пространства (супрапателлярной сумки), надколенника, собственной связки надколенника, инфрапател-лярной сумки, жирового тела Гоффа коленного сустава и супрапателлярного жирового тела (рис. 19.116, 19.117). Четырехглавая мышца бедра образована из 4 групп мышечной ткани: vastus intermedius, vastus medialis, vastus lateralis, rectus femoris. Сухожильные волокна этих мышц образуют мощное сухожилие четырехглавой мышцы бедра. Она имеет выраженную фасцику-лярную (волокнистую) эхоструктуру и прикрепляется к верхнему полюсу надколенника. Су-
Рис. 19.116. УЗИ коленного сустава. Супрапателляр-ное пространство коленного сустава.
1— незаполненная жидкостью область супрапател-лярного пространства (бурсы); 2 — надколенник; 3 — сухожилие m. quadriceps femoris; 4 — верхнее жировое тело; 5 — контур диафиза бедренной кости; 6 — контур надколенника.
хожилие не имеет синовиальной оболочки и по краям окружено гиперэхогенной полоской. Для снижения эффекта анизотропии конечность сгибается под углом 30—45° или под колено подкладывается валик. В дистальном отделе позади сухожилия четырехглавой мышцы бедра имеется надколенная (супрапателляр-ная) сумка, в норме в ней может присутствовать небольшое количество жидкости в виде тонкой гипоэхогенной полоски на фоне гиперэхогенного супрапателлярного жирового тела. Сумка расположена между супрапателлярным и префеморальным жировыми телами.
Возможна визуализация надколенника и его собственной связки (рис. 19.129). Собственная связка имеет относительно больший диаметр в области прикрепления к нижнему полюсу надколенника (рис. 19.118). Ее эхоструктура аналогична таковой любого неизмененного сухожилия (рис. 19.125—19.127). При этом оценивается состояние жирового тела Гоффа и наличие заполненной жидкостью поверхностной и глубокой инфрапателлярных сумок. В норме сумки синовиальной жидкостью не заполнены и могут не визуализироваться. У детей
Рис. 19.117. УЗИ коленного сустава взрослого.
Дата добавления: 2014-12-14 ; просмотров: 1388 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Норма толщины синовиальной оболочки коленного сустава
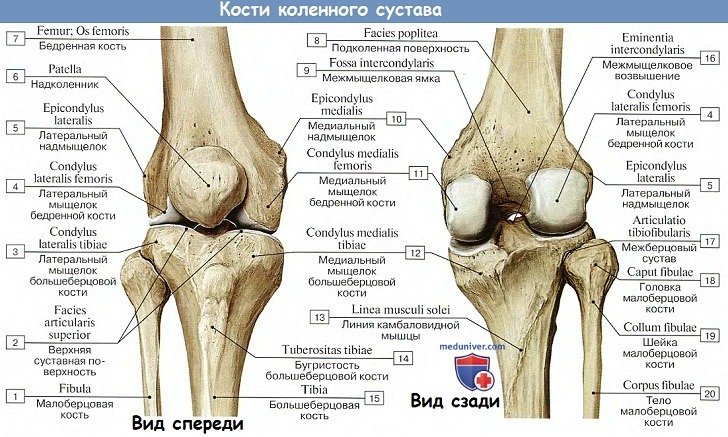
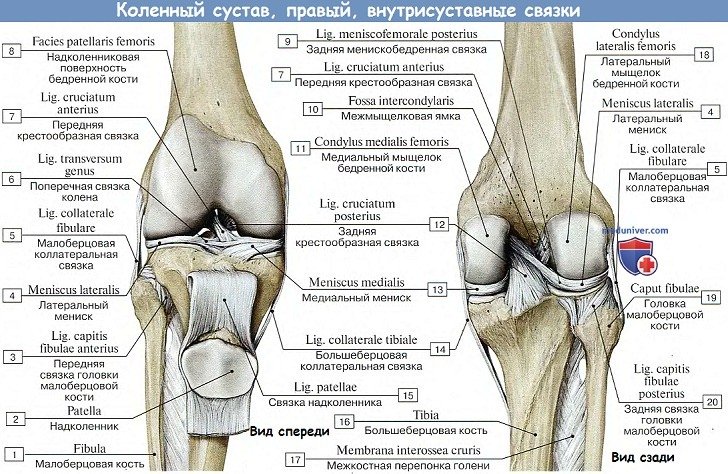
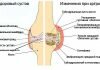
Коленный сустав является самым большим и вместе с тем наиболее сложным из всех сочленений. В его образовании принимают участие три кости: нижний конец бедра, верхний конец болыцеберцовой кости и надколенник. Суставные поверхности мыщелков бедра, сочленяющиеся с tibia, выпуклы в поперечном и сагиттальном направлении и представляют отрезки эллипсоида. Медиальный мыщелок больше латерального.
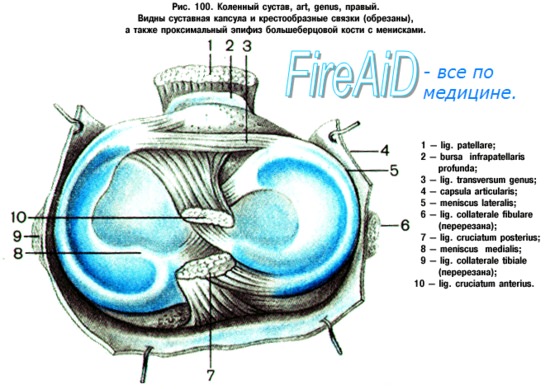
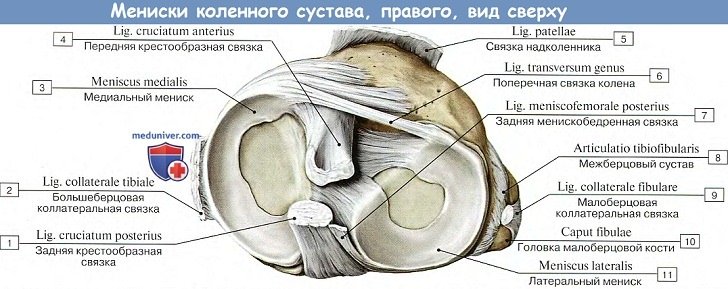
Facies articularis superior большеберцовой кости, сочленяющаяся с мыщелками бедра, состоит из двух слабо вогнутых, покрытых гиалиновым хрящом суставных площадок. Последние дополняются посредством двух внутрисуставных хрящей, или менисков коленного сустава, meniscus lateralis et medialis, лежащих между мыщелками бедра и суставными поверхностями болыцеберцовой кости (рис. 4.20).
Каждый мениск коленного сустава представляет собой трехгранную, согнутую по краю пластинку, периферический утолщенный край которой сращен с суставной сумкой, а обращенный внутрь сустава заостренный край свободен. Латеральный мениск коленного сустава более согнут, чем медиальный; последний по форме похож на букву С, а латеральный приближается к кругу. Концы обоих менисков коленного сустава прикрепляются спереди и сзади к eminentia intercondylaris.
Спереди между обоими менисками коленного сустава протягивается фиброзный пучок, называемый lig. transversum genus.
Капсула коленного сустава. Суставная капсула коленного сустава.
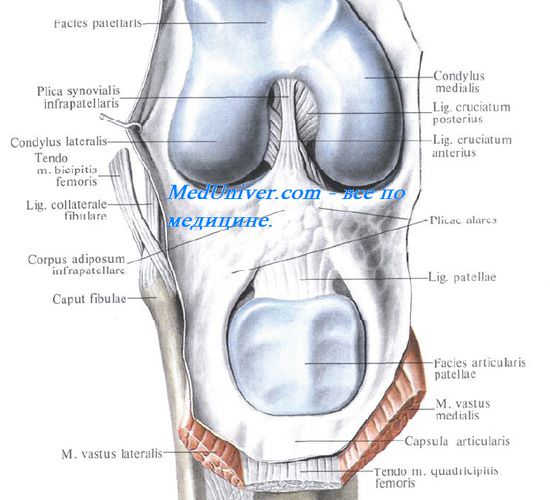
Суставная капсула коленного сустава на бедре спереди поднимается вверх, обходя fades patellaris, по бокам идет между мыщелками и надмыщелками, а сзади опускается до краев суставных поверхностей мыщелков. На болыпеберцовой кости капсула прикрепляется по краю суставных поверхностей мыщелков. Благодаря сращению наружной окружности менисков с суставной капсулой полость коленного сустава делится на больший (бедренно-менисковый) и меньший (больше -берцово-менисковый) отделы. На надколеннике она прирастает к краям его хрящевой поверхности, вследствие чего он оказывается как бы вставленным в передний отдел сумки, как в рамку.
Коленный сустав
Коленный сустав, art. genus, является самым большим и вместе с тем наиболее сложным из всех сочленений. Это обусловлено тем, что именно в этом месте сочленяются самые длинные рычаги нижней конечности (бедренная кость и кости голени), совершающие наибольший размах движений при ходьбе.
В его образовании принимают участие: дистальный конец бедренной кости, проксимальный конец большеберцовой кости и надколенник. Суставные поверхности мыщелков бедра, сочленяющиеся с tibia, выпуклы в поперечном и сагиттальном направлении и представляют отрезки эллипсоида. Facies articularis superior большеберцовой кости, сочленяющаяся с мыщелками бедренной кости, состоит из двух слабовогнутых, покрытых гиалиновым хрящом суставных площадок; последние дополняются посредством двух внутрисуставных хрящей, или менисков, meniscus lateralis et medialis, лежащих между мыщелками бедренной кости и суставными поверхностями большеберцовой кости.
Каждый мениск представляет трехгранную, согнутую по краю пластинку, периферический утолщенный край которой сращен с суставной капсулой, а обращенный внутрь сустава заостренный край свободен. Латеральный мениск более согнут, чем медиальный; последний по своей форме скорее напоминает полулуние, тогда как латеральный приближается к кругу. Концы обоих менисков прикрепляются спереди и сзади к eminentia intercondylaris. Спереди между обоими менисками протягивается фиброзный пучок, называемый lig. transversum genus.
Суставная капсула прикрепляется несколько отступя от краев суставных поверхностей бедра, большеберцовой кости и надколенника.
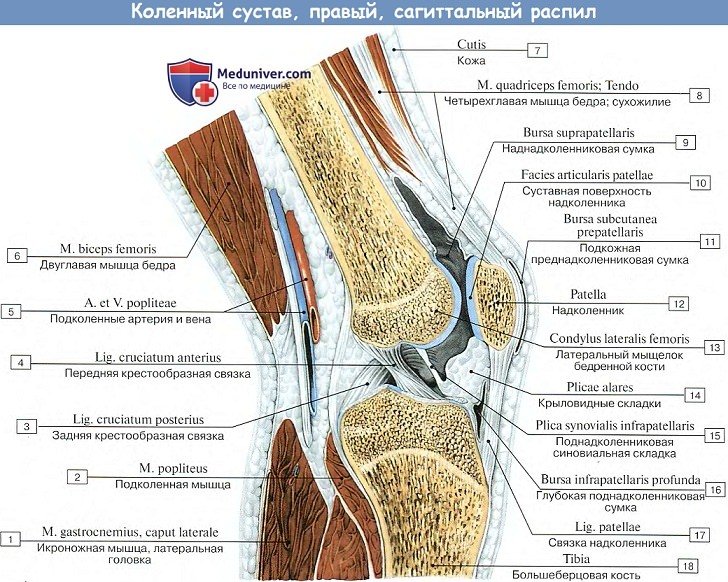
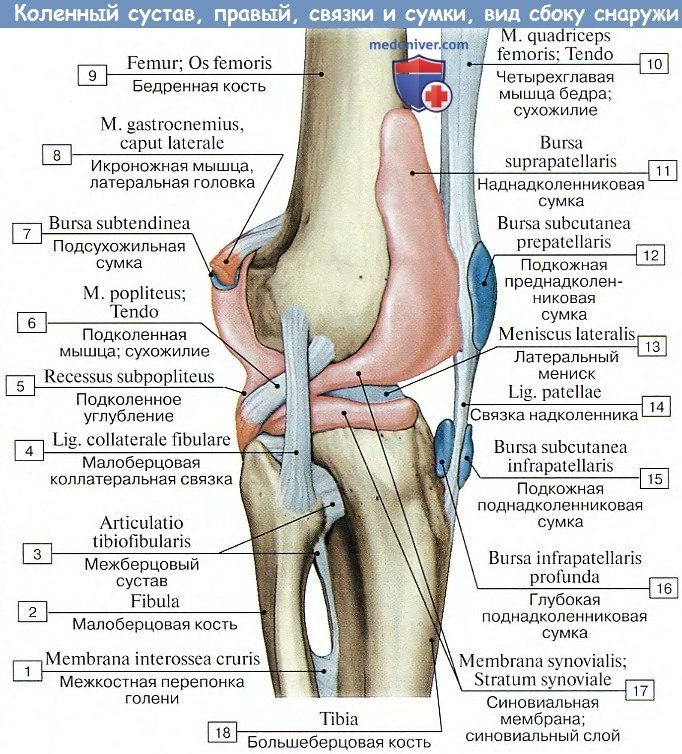
Поэтому на бедре она спереди поднимается вверх, обходя facies patellaris, по бокам идет между мыщелками и надмыщелками, оставляя последние вне капсулы, для прикрепления мышц и связок, а сзади опускается до краев суставных поверхностей мыщелков. Кроме того, спереди синовиальная оболочка образует большой заворот, bursa suprapatellaris, высоко простирающийся между бедренной костью и четырехглавой мышцей бедра. Иногда bursa suprapatellaris может быть замкнутой и обособленной от полости коленного сустава.
На большеберцовой кости капсула прикрепляется по краю суставных поверхностей мыщелков. На надколеннике она прирастает к краям хрящевой его поверхности, вследствие чего он оказывается как бы вставленным в передний отдел капсулы, как в рамку. По бокам сустава находятся коллатеральные связки, идущие перпендикулярно фронтальной оси: с медиальной стороны, lig. collaterale tibiale (от epicondylus medialis бедра до края tibiae, срастаясь с капсулой и медиальным мениском), и с латеральной стороны, lig. collaterale fibulare (от epicondylus lateralis до головки fibulae).
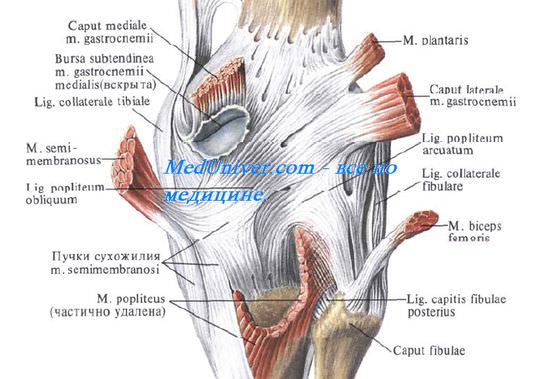
На задней стороне капсулы коленного сустава находятся две связки, вплетающиеся в заднюю стенку капсулы — lig. popliteum arcuatum и lig. popliteum obliquum (один из 3 конечных пучков сухожилия m. semimembranosi).
На передней стороне коленного сочленения располагается сухожилие четерехглавой мышцы бедра, которое охватывает patella, как сесамовидную кость, и затем продолжается в толстую и крепкую связку, lig.patellae, которая идет от верхушки надколенника вниз и прикрепляется к tuberositas tibiae.
По бокам patella боковые расширения сухожилия четырехглавой мышцы образуют так называемые retinacula patellae (laterale et mediate), состоящие из вертикальных и горизонтальных пучков; вертикальные пучки прикрепляются к мыщелкам tibiae, а горизонтальные — к обоим epicodyli бедренной кости. Эти пучки удерживают надколенник в его положении во время движения.
Кроме описанных внесуставных связок, коленный сустав имеет две внутрисуставные связки, называемые крестообразными, ligg. cruciata genus. Одна из них — передняя, lig. cruciatum anterius, соединяет внутреннюю поверхность латерального мыщелка бедренной кости с area intercondylaris anterior tibiae. Другая — задняя, lig. cruciatum posterius, идет от внутренней поверхности медиального мыщелка бедренной кости к area intercondylaris posterior большеберцовой кости.
Выстилающая изнутри капсулу синовиальная оболочка покрывает вдающиеся в сустав крестообразные связки и образует на передней стенке сустава ниже надколенника две содержащие жир складки, plicae alares, которые приспособляются при каждом положении колена к суставным поверхностям, заполняя промежутки между ними.
Крестообразные связки делят полость сустава на переднюю и заднюю части, препятствуя в случае воспаления до определенного времени проникновению гноя из одной части в другую.
По соседству с суставом залегает ряд синовиальных сумок; некоторые из них сообщаются с суставом. На передней поверхности надколенника встречаются сумки, число которых может доходить до трех: под кожей — bursa prepatellaris subcutanea, глубже под фасцией — bursa subfascialis prepatellaris, наконец, под апоневротическим растяжением m. quadricipitis — bursa subtendinea prepatellaris. У места нижнего прикрепления lig. patellae, между этой связкой и большеберцовой костью, заложена постоянная, не сообщающаяся с суставом синовиальная сумка, bursa infrapatellaris profunda.
В задней области сустава сумки встречаются под местами прикрепления почти всех мышц.
В коленном суставе возможны движения: сгибание, разгибание, вращение. По своему характеру он представляет собой мыщелковый сустав. При разгибании мениски сжимаются, ligg. collateralia et cruciata сильно натягиваются, и голень вместе с бедром превращается в одно неподвижное целое. При сгибании мениски расправляются, a ligg. collateralia благодаря сближению их точек прикрепления расслабляются, вследствие чего при согнутом колене появляется возможность вращения вокруг вертикальной оси. При вращении голени внутрь крестообразные связки затормаживают движение. При вращении кнаружи крестообразные связки, наоборот, расслабляются. Ограничение движения в этом случае происходит за счет боковых связок.
Устройство и расположение связок коленного сустава у человека способствует длительному пребыванию его в вертикальном положении. (У обезьян же связки коленного сустава, наоборот, затрудняют вертикальное положение и облегчают сидение «на корточках»).
Коленный сустав получает питание из rete articulare, которая образована аа. genus superiores medialis et lateralis, aa. genus ihferiores medialis et lateralis, a. genus media (из a. poplitea), a. geniis descendens (из a. femoralis), aa. recurrentes tibiales anterior et posterior (из a. tibialis anterior). Венозный отток происходит по одноименным венам в глубокие вены нижней конечности — vv. tibiales anteriores, v. poplitea, v. femoralis. Отток лимфы происходит по глубоким лимфатическим сосудам в nodi lymphatici poplitei. Иннервируется капсула сустава из nn. tibialis et peroneus communis.
Что показывает УЗИ скрининг коленного сустава?
Коленный сустав имеет наибольшее количество структурных элементов (связок, менисков, заворотов и так далее), которые обеспечивают его устойчивость. Поэтому после получения травмы или при наличии какой-либо дегенеративной болезни, достаточно трудно определить поврежденную часть. Оптимальным способом диагностики, в этом случае, является УЗИ коленных суставов.
Что показывает УЗИ коленного сустава? Ультразвук информативен практически при любых поражениях. В настоящее время, это исследование рекомендуют больному при:
- Остеоартрозах;
- Воспалительных, в том числе аутоиммунных, болезнях (синовит, ревматоидный и анкилозирующий артриты, бурсит, тендинит и так далее);
- Травмах колена с подозрением на разрыв связок (внутри- и внесуставных), повреждении менисков, надколенника;
Строение коленного сустава. Он образован бедренной костью и большеберцовой, между которыми находятся 2 мениска (небольшие хрящи, обеспечивающие лучшее соответствие суставных поверхностей). Кпереди от костей располагается надколенник. Снаружи сустав укреплен капсулой и большим количеством связок: 2 подколенные, 2 боковые (коллатеральные), связка надколенника. Внутри сустава расположены три дополнительные связки – 2 крестообразные (передняя и задняя) и одна поперечная. Состояние каждой из них оценивают по УЗИ коленного сустава.
- Хондропатиях – наиболее редкая группа болезней (болезнь Осгуда-Шлаттера, Кенига);
- Опухоли, расположенные в области колена.
Точность метода достаточно высока – количество ложных результатов не превышает 7-11%. Благодаря этому, возможно своевременно предположить правильный диагноз и выбрать адекватную тактику лечения.
Как проводят УЗИ сканирование коленного сустава?
Специальной подготовки больного перед процедурой не требуется. УЗИ коленного сустава, как правило, проводится в двух положениях: «лежа на спине» и «лежа на животе». Также в процессе исследования пациента попросят выполнить полное сгибание ноги в колене для оценки структуры менисков, суставных поверхностей, передних крестообразных связок.
Состояние одного сустава врач-диагност обязательно сравнивает с изображением с противоположной стороны, чтобы учесть индивидуальные особенности строения или диагностировать аутоиммунные болезни (ревматоидный/анкилозирующий артрит).
Как правило, УЗИ коленного сустава выполняется в течение 10-15-ти минут, после чего доктор заканчивает заполнение протокола диагностики, в который занесены все необходимые результаты обследования.
Норма УЗИ сканирование коленного сустава
Расшифровка протокола УЗИ коленного сустава начинается со знания нормальных показателей. Без этого невозможно сделать вывод о наличии/отсутствии патологии. В рекомендациях профессора В.А. Доманцевича, предложены следующие нормы:
| Показатель УЗИ | Норма |
|---|
Что такое эхогенность? Это способность тканей отражать сигнал ультразвука обратно к датчику. Каждая орган/ткань имеет свою нормальную эхогенность. Они могут быть:
- Анэхогенными – сигнал не отражается. На мониторе видно образование черного цвета;
- Сниженной эхогенности – сигнал отражается на 30-40%. Изображение органа темного цвета, на несколько тонов светлее анэхогенного;
- Средней эхогенности (изоэхогенны) – ультразвук отражен на 50-60%;
- Повышенной эхогенности – отражение 70-80% сигнала. Ткань видна на мониторе в виде светлого образования;
- Гиперэхогенное – волны ультразвука максимально отражаются от ткани. Изображение на УЗИ-мониторе белого цвета.
Отклонение этого параметра от нормы свидетельствует об изменении плотность ткани или органа, что показывает УЗИ суставов.
УЗИ сканирование коленного сустава значительно информативнее, чем классическое рентген-исследование, так как оно не позволяет оценить вышеперечисленные структуры. Единственной альтернативой ультразвуковому способу обследования, неинвазивного характера (без повреждения кожи), является МРТ.
Что лучше: МРТ или УЗИ?
«Золотым стандартом» изучения практически любых мягких тканей, без нарушения их целостности, является МРТ. Как и ультразвук, это абсолютно безопасный способ диагностики, который позволяет получать изображение структуры в любой плоскости и на любом уровне. Оно обладает лучшей способностью к визуализации, что дает возможность более точно определять характер и локализацию поражения. Более информативного метода, чем МРТ, в неинвазивном исследовании суставов нет. Расшифровку протокола может выполнить любой врач.
Однако использование МРТ крайне ограничено в России. Это объясняется несколькими факторами:
- Очень высокой ценой, затрачиваемой на одно исследование. В среднем – около 4000-5000 руб. УЗИ-исследование коленного сустава проводится бесплатно в государственных медицинских учреждениях;
- Дефицит МРТ-аппаратов. Это крайне дорогостоящая медицинская техника, которая есть только в крупных городах и региональных центрах. Минимальная его стоимость – 16 млн. руб. УЗИ коленного сустава есть возможность провести практически в любом городе;
- Дефицит специалистов. МРТ-диагностов значительно меньше, чем профильных УЗИ специалистов.
Учитывая эти нюансы, можно однозначно сказать – МРТ лучше, чем УЗИ коленного сустава, однако выполнить его достаточно дорого и проблематично.
УЗИ-исследование коленного сустава – информативное и недорого исследование, протокол которого включает изучение всех необходимых структур. Благодаря этой процедуре, можно достоверно определить локализацию повреждения и своевременно предположить диагноз. В стандартный протокол обследования включены все необходимые показатели. Единственная неинвазивная альтернатива ультразвуку – это МРТ. Однако его применение в России достаточно ограничено из-за высокой стоимости, дефицита аппаратуры и сертифицированных диагностов.
УЗИ ХАРАКТЕРИСТИКА СТРУКТУР ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА В НОРМЕ
УЗИ является достаточно эффективным альтернативным методом диагностики состояния опорно-двигательной системы (ОДС). Получение качественных изображений и, следовательно, расширение диагностических возможностей достигается только при использовании современных УЗ-аппаратов.
При УЗИ суставов рекомендовано использование только высокочастотных линейных датчиков, работающих в диапазоне 7—13 МГц. Такой подход позволяет добиться высокого пространственного разрешения и детально изучить анатомические структуры. Большинство специалистов, как отечественных, так и зарубежных считают, что применение датчика с рабочей частотой 5 МГц возможно только при исследовании тазобедренного сустава у взрослых и других суставов у очень полных пациентов с выраженным слоем подкожно-жировой клетчатки. Однако в последнее время все чаще говорится о положительных сторонах панорамного сканирования и, следовательно, широкого поля видения для визуализации структур на большем протяжении при исследовании суставов.
Правильное положение пациента и соответствующие доступы для сканирования — это второе важное условие для достижения высокого качества исследования. Важны знания анато-мо-топографических соотношений, особенно периартикулярных структур, мест прикреплений мышц и сухожилий к костям. В современных условиях при исследовании костно-мышеч-ной системы и крупных суставов ультразвуковой метод позволяет получить изображение кожи, подкожно-жировой клетчатки, мышц, сухожилий, капсулы сустава, суставной сумки, полости сустава, надкостницы, поверхности кости, лежащей непосредственно по ходу ультразвукового сигнала, выявить расположение и заинтересованность в патологическом процессе прилежащих сосудов, нервов. Исследование всегда многоплоскостное. Обязательным методическим приемом является сравнение изучаемого объекта с аналогичной анатомической
структурой противоположной конечности, изображение которой получено при использовании такого же доступа. Разработаны доступы для исследования крупных суставов в корональ-ной, сагиттальной, аксиальной плоскостях. В отличие от других методов визуализации, при сонографии требуется проводить исследование параллельно и перпендикулярно изучаемой структуре, независимо от ее направления (изогнутая это структура или она имеет косое направление). Связано это с большим количеством артефактов, как стандартных, возникающих при всех ультразвуковых исследованиях, так и специфических, характерных для исследования связок и сухожилий, особенно эффекта анизотропии, реверберации и рефракции.
Мышцыимеют достаточно сложное анатомическое строение, отдельные детали которого визуализируются при УЗ И. Структурной единицей мышцы являются мышечные волокна, разделенные эндомизием, состоящим из распространяющегося рисунка капилляров и нервов. Они сгруппированы в пучки, окруженные перимизием, включающим в себя соединительную ткань, кровеносные сосуды, нервы и жировую клетчатку. Поверхностные листки плотной соединительной ткани, называемой эпимизием, окружают всю мышцу. Слои фасции могут разделять одну мышцу или группы мышц. Внутренняя архитектоника скелетных мышц различна и зависит от их функциональной принадлежности. Мышцы с волокнами, расположенными параллельно ее длинной оси, лучше приспособлены для длительной работы с малыми нагрузками. Прикрепление мышц к костям осуществляют сухожилия и костно-хрящевые соединения. Каждая мышца имеет хотя бы одно брюшко и два сухожилия. Тем не менее мышцы могут иметь большее количество брюшек, разделенных фиброзными прослойками, например m. rectus abdominis. Другой вариант — несколько сухожильных прикреплений у мышцы с единым брюшком, например biceps, triceps и т. д.
Вышеописанные различия скелетных мышц можно достаточно легко дифференцировать при УЗИ (рис. 19.1). Мышечные волокна гипоэхогенны. Фиброзно-жировые межмышечные перегородки визуализируются как гиперэхогенные линии, разделяющие волокна мышц. Эпими-зий, нервы, фасции, сухожилия и жировая ткань также выглядят гиперэхогенными посравнению
Рис. 19.1. УЗИ скелетной мышцы в норме.
а — продольное сканирование; б — поперечное сканирование.
Рис. 19.2. УЗИ коленного сустава в норме.
1 — сухожилие четырехглавой мышцы бедра (умеренно гипоэхогенно); 2 — жировая клетчатка (нормальное супрапателлярное пространство).
| Видео (кликните для воспроизведения). |
 |
История лечения: Как Дмитрий Николаев избавился от боли в суставах |
с мышечными волокнами, создавая характерный «перистый» рисунок мышцы, отчетливо дифференцируемый на продольных ультразвуковых сканограммах в отличие от косых и поперечных (см. рис. 19.1, а). Эхогенность мышц и сухожилий может изменяться в зависимости от направления хода ультразвукового луча. УЗИ-характеристика неизмененной скелетной мышцы у детей и подростков аналогична вышеописанной и при продольном сканировании имеет следующую ультразвуковую картину: ги-
поэхогенная структура с множественной однородной линейной тонкой параллельной исчер-ченностью, создающей «полосатый» рисунок мышцы. Нормальные мышцы характеризуются низкой или средней эхогенностью. Влагалище образовано соединительнотканными фибрино-выми волокнами, имеющими параллельный ход в сторону центрального или периферического апоневроза и заканчивающимися в дистальных отделах сухожилием.
При поперечном сканировании мышцы выглядят как неравномерно расположенные множественные точки и кривые линии (см. рис. 19.1, б). Яркая гиперэхогенная полоска наружной части мышцы — это отражение соединительнотканной фасции. При сокращении мышцы происходит ее утолщение, а ход гиперэхогенных полосок приобретает более косое направление. По ультразвуковым характеристикам мышцы у детей несколько менее эхогенны, чем у взрослых, и имеют меньшее количество гиперэхогенных линейных включений, а также менее эхогенны, чем подкожная клетчатка или сухожилие.
УЗИ-картина сухожилийдостаточно однотипна и независит от локализации. Неизмененные сухожилия имеют однородную эхоструктуру и высокоэхогенны. Направление сигнала при исследовании должно быть строго перпендикулярным или параллельным ходу сухожилия. В противном случае возникает эффект анизотропии с гипоэхогенным изображением сухожилия, что симулирует тендинит. Обязательным методическим приемом является исследова- тние контралатерального сухожилия, что необходимо для сравнения. Высокая эхогенность
Рис. 19.3. УЗИ коленного сустава взрослого (норма).
1 — гиперэхогенная собственная связка надколенника; 2 — инфрапателлярное жировое тело Гоффа.
Рис. 19.4. УЗИ коленного сустава ребенка, 4 года. Продольное сканирование.
1 — хрящевой надколенник (гипоэхогенный); 2 — супрапателлярное жировое тело; 3 — гипоэхогенное сухожилие четырехглавой мышцы бедра.
сухожилий обусловлена их гистологической характеристикой — они образованы продольно ориентированными пучками коллагеновых волокон. На эхограмме сухожилие визуализируется в виде параллельных гиперэхогенных линий при продольном сканировании и овально-округлых гиперэхогенных структур — при поперечном направлении луча, что отображает его фибриллярное строение (рис. 19.2, 19.3).
Связкипохожи на сухожилия (см. рис. 19.3), но имеют более компактную фибриллярную структуру и более гипе-рэхогенны. Они вплетаются между костями, визуализируясь как утолщенные
Рис. 19.5. УЗИ коленных суставов. Продольное заднее сканирование.
1,2 — задние крестообразные связки; 3 — мыщелки большеберцовой кости.
Рис. 19.6. УЗИ коленного сустава ребенка, 4 года. Сканирование вдоль медиальной поверхности бедра.
1 — эпифиз бедренной кости; 2 — зона роста; 3 — метадиафиз бедренной кости и нормальный периост.
участки капсулы, или формируют отдельные структуры. Внесуставные связки образованы плотными коллагеновыми волокнами и перекидываются через сустав от одной кости до другой. Их можно проследить при параллельном ультразвуковом сканировании как гиперэхоген-ныс структуры толщиной 2—3 мм. Тем не менее некоторые связки, например латеральная коллатеральная связка коленного сустава, визуализируются как относительно гипоэхогенные, что обусловлено дополнительными волокнами, идущими в другом направлении. Внутрисуставные связки, например крестообразные в коленном суставе, выявляются как гипоэхогенные структуры (рис. 19.5). Внутрисуставные связки у детей дифференцируются более четко, чем у взрослых. Для того чтобы визуализировать соответствующую связку, необходимо точно знать место ее расположения и направление хода, так как сканировать следует параллельно ее длинной оси. При поперечном ультразвуковом сканировании связки практически невозможно дифференцировать от окружающей гиперэхогенной жировой клетчатки. Поверхностные же связки, такие как передняя таранно-малоберцовая голеностопного сустава или локтевая связка локтевого сустава, визуализируются как гиперэхоген-ные структуры при условии сканирования вдоль их оси.
Место плотного прикрепления фиброзных структур (сухожилий, связок, капсулы) к периосту и кости называют энтезисом.
При УЗИ может быть оценена только наружная поверхность кости. Кость полностью прерывает проникновение ультразвуковой волны. Поэтому проксимальная часть кортикальногослоя костина эхограммах визуализируется как гладкая, ровная гиперэхогенная линия, с полным отражением ультразвуковых сигналов. Кортикальный слой кости выглядит эхогенным, с акустической тенью (рис. 19.5, 19.6). Периостлучше виден при патологических состояниях. В нор-
Рис. 19.7. УЗИ коленных суставов. Поперечное сканирование бедренных костей.
1 — гипоэхогенный суставной гиалиновый
Рис. 19.8. УЗИ. Связки и мениски коленного сустава.
1— гиперэхогенные наружные связки; 2 — ги-перэхогенный (фиброзный) мениск; 3 — мыщелок бедренной кости; 4 — мыщелок боль-шеберцовой кости; 5 — гипоэхогенный суставной (гиалиновый) хрящ.
ме у взрослых он не дифференцируется. Однако у детей до 5—7 лет его удается визуализировать как тонкую гиперэхо-генную линию, идущую вдоль кортикального слоя кости (см. рис. 19.6).
Гиалиновый хрящрасположен у суставных поверхностей костей синовиальных суставов и дифференцируется в виде тонкого гипоэхогенного ободка, параллельного эхогенной суставной кортикальной поверхности (рис. 19.7). Из-за большого содержания воды суставные хрящи определяются при УЗИ как гипоэхогенные зоны, непосредственно прилежащие к суставной поверхности. Неоссифицированный эпифизарный хрящ у детей также гипоэхогенный (рис. 19.10).
Мениски и суставные диски,гистологически представляющие собой фиброзный хрящ, которые достаточно отчетливо можно дифференцировать в коленных суставах, при УЗИ выявляются как гиперэхогенные структуры. Связано это с большим количеством содержания в них коллагеновых волокон и разнонаправленной ориентацией этих волокон. При ультразвуковом сканировании стандартным доступом передний и задний рога мениска коленного сустава имеют треугольную форму (рис. 19.8). При поперечном сканировании можно достаточно хорошо проследить и pars intermedia мениска. Однако если у маленьких детей мениски дифференцируются достаточно гиперэхогенными на фоне гипоэхогенных структур сустава (преимущественно неоссифицированного хряща эпифизов), то у детей с полностью оссифицирован-ными эпифизами мениски несколько более гипоэхогенны, чем у взрослых (рис. 19.9 и 19.10). Капсула сустававыглядит как эхогенная линия. Неизмененная синовиальная оболочка практически не дифференцируется либо определяется как тонкая гипоэхогенная полоска не более 2 мм толщиной. Таким образом, в случае отсутствия признаков патологического утолщения и гипертрофии дифференцировать ее от нормальной синовиальной жидкости практически невозможно (как у взрослых, так и у детей) (см. рис. 19.10).
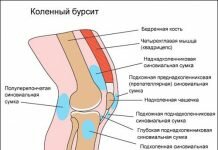
Суставные сумки, или бурсы— это «мешки» и «карманы» сустава, содержащие синовиальную жидкость. Чаще бурсы располагаются в местах прикрепления сухожилий, под сухожилием над костью. Некоторые суставные сумки непосредственно связаны с полостью сустава, как, например, супрапателлярная сумка коленного сустава, поэтому многие авторы обозначают ее как супрапателлярное пространство. Другие такой отчетливой связи с полостью сустава не имеют. Существует список локализаций и оптимальных доступов для ультразвуковой визуализации суставных сумок и их патологических изменений — бурситов. Стенки околосуставной сумки в норме преимущественно гиперэхогенны и их может разделять тонкая (1 —2 мм) гипоэхогенная полоска жидкости. Н.Б.Малахов и соавт. (2002) показали относительно большую величину околосуставных сумок коленного сустава у маленьких детей.
Рис. 19.9. УЗИ коленного сустава взрослого. Продольномедиальное сканирование.
1 — капсула и медиальная коллатеральная связка;
2 — медиальный мениск; 3 — эпифиз бедренной кости; 4 — эпифиз большеберцовой кости.
Рис. 19.10. УЗИ коленного сустава ребенка, 3 года.
Норма толщины синовиальной оболочки коленного сустава
Синовиальная оболочка коленного сустава образует на передней стенке сустава ниже надколенника две содержащие жир складки коленного сустава, plicae alares, которые приспосабливаются к суставным поверхностям, заполняя промежутки между ними при каждом положении колена.
Завороты коленного сустава. Завороты синовиальной оболочки коленного сустава
На местах перехода синовиальной оболочки коленного сустава на кости, составляющие коленный сустав, образуется 13 заворотов коленного сустава, которые значительно увеличивают полость сустава, а при воспалительных процессах могут быть местами скопления гноя, крови, серозной жидкости.
Спереди выделяют 5 заворотов коленного сустава: вверху, над мыщелками бедра, посередине — верхний передний заворот коленного сустава, по бокам — 2 медиальных заворота коленного сустава, верхний и нижний, и 2 латеральных заворота коленного сустава, верхний и нижний.
Сзади располагаются 4 заворота коленного сустава: 2 медиальных, верхний и нижний завороты коленного сустава, и 2 латеральных, верхний и нижний завороты коленного сустава.
На боковых поверхностях мыщелков бедра и боковых поверхностях большеберцовой кости выделяют 4 боковых заворота коленного сустава: 2 медиальных, верхний и нижний, и 2 латеральных, верхний и нижний завороты коленного сустава.
Синовиальные сумки коленного сустава
Снаружи от капсулы коленного сустава залегает ряд синовиальных сумок, некоторые из них сообщаются с суставом. Спереди расположена наднадколенниковая сумка, bursa suprapatellaris, которая в 85% случаев сообщается с верхним передним заворотом коленного сустава.
На передней поверхности надколенника встречаются сумки коленного сустава, число которых может доходить до трех: под кожей — bursa subcutanea prepatellaris; глубже под фасцией — bursa prepatellaris subfascia-lis; наконец, под апоневротическим растяжением m. quadriceps — bursa subtendinea prepatellaris. У места нижнего прикрепления lig. patellae, между этой связкой и большеберцовой костью, заложена постоянная, не сообщающаяся с суставом синовиальная сумка коленного сустава, bursa infrapatellaris profunda.
Сзади снаружи имеется подколенное углубление, recessus subpopliteus, — синовиальная сумка коленного сустава, отделяющая m. popliteus от капсулы коленного сустава. Онапостоянно сообщается с полостью коленного сустава и примерно в 20% случаев — с полостью межберцового сустава, соединяя их.
Сзади и изнутри расположены две сумки коленного сустава, отделяющие капсулу сустава от медиальной головки икроножной мышцы (bursa subtendinea m. gastrocnemii medialis) и от сухожилия полуперепончатой мышцы (bursa m. semimembranosi, или сумка Броди коленного сустава [Brodie]). Обе они сообщаются с полостью коленного сустава в 50% случаев.
Синовиальные сумки коленного сустава имеют значение в распространении затеков при гнойном воспалении коленного сустава (гонит).
УЗИ признаки патологии суставов
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
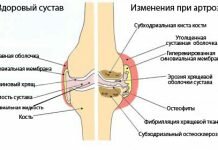
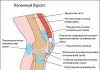
Выпот в полости сустава (синовит). Характеризуется утолщением и отеком синовиальной оболочки. Первым признаком воспаления синовиальной оболочки является увеличение продукции синовиальной жидкости — суставной выпот. Выпот в полости сустава может наблюдаться при различных заболеваниях костно-мышечной системы: дегенеративных, травматических, воспалительных, опухолевых. Характер содержимого может быть установлен только после аспирации жидкости. При ультразвуковом исследовании жидкость в полости сустава различна по эхогенности. Так, при обычном синовите жидкость анэхогенная, при гемартрозе и липогемартрозе — неоднородная, гипоэхогенная, с эхогенными включениями (сгустки крови, дольки жира).
МРТ является методом для выявления синовита. Воспалительные изменения характеризуются утолщением оболочки и повышенным содержанием воды. Поэтому синовиальная оболочка выглядит как утолщенная гиперинтенсивная ткань на Т2 взвешенных изображениях или на изображениях, полученных при последовательности STIR.
Септический артрит. Характеризуется присутствием в полости сустава неоднородной жидкости, которая иногда делится на отдельные уровни. Отмечается также гипертрофия синовиальной оболочки. Этот признак возникает при ревматоидном артрите, воспалительном артрите, синовиальном хондроматозе и других заболеваниях. Неоценимую помощь ультразвуковое исследование оказывает при мониторинге лечения септических артритов.
Травматические повреждения менисков. Наиболее часто приходится сталкиваться с повреждениями менисков коленного сустава. При ультразвуковом исследовании линия разрыва мениска выглядит как гипоэхогенная полоса на фоне гиперэхогенного мениска). Режим тканевой гармоники улучшает визуализацию разрывов менисков за счет лучшей проработки эхоструктур. При трехмерной волюметрической реконструкции возможно получение сопоставимых с артроскопическими изображений повреждений менисков.
Изменения гиалинового хряща могут проявляться в трех видах: истончение, утолщение и обызвествление.
Дегенеративные изменения менисков. Часто наблюдается у пожилых пациентов. Мениск может иметь неоднородную структуру, пониженную эхогенность, выбухать над суставной поверхностью. На артроскопии данные изменения проявляются неоднородным выбуханием поверхности мениска с мукоидной дегенерацией.
Утолщение гиалинового хряща вследствие отека, является наиболее ранним признаком патологических изменений в суставе. Позднее поверхность хряща становится неровной и появляется истончение хряща. Сравнение толщины хряща с контрлатеральной стороной помогает в выявлении этих ранних изменений.
Истончение гиалинового хряща. В норме у пожилых людей гиалиновый хрящ истончается. Аналогичный процесс происходит при воспалительном синовите, септическом артрите. Дегенеративные изменения гиалинового хряща могут быть выявлены при ультразвуковом исследовании в виде его локального истончения или изъязвления. Изменения гиалинового хряща сопровождаются также и изменениями костной ткани, суставная поверхность которой становится неровной.
Суставная мышь. Довольно часто встречающиеся различные включения в полости сустава или в синовиальной оболочке. Размеры могут варьировать от небольших включений до крупных.
Кисты менисков. Возникают в результате постоянной травматизации менисков. Выглядят в виде анэхогенного округлого образования в толще мениска. Чаще наблюдаются кисты наружного мениска. Позади кисты возникает эффект дистального усиления эхосигнала, что способствует лучшей визуализации верхушки мениска.
Остеофиты. Остеофиты первоначально появляются по краям сустава на границе гиалинового хряща и кортикального слоя кости. Они представляют собой хрящевые разрастания (хондрофиты), которые со временем подвергаются энхондральной оссификации и обнаруживаются на рентгеновских снимках как остеофиты. Мелкие краевые остеофиты являются обычной находкой у пожилых людей, так как являются механизмом стабилизации сустава. Крупные остеофиты рассматриваются как часть процесса остеоартрита.
Подагра. Заболевание, обусловленное нарушениями пуринового обмена, приводящее к повышению уровня мочевой кислоты в крови и отложению уратов в тканях. Наиболее яркие проявления подагры — острый артрит, который характеризуется внезапностью появления, локализацией в области плюснефаланговых суставов первых пальцев, ярко выраженной клиникой и быстрым наступлением ремиссии. Обострение острого артрита провоцируют: травма, алкоголь, жирная пища, психоэмоциональная нагрузка, применение мочегонных и др. Длительное течение подагры характеризуется развитием грануляционной ткани в виде паннуса, вызывающего деструкцию суставного хряща, субхондрального отдела кости и, в редких случаях, анкилоз сустава. При ультразвуковом исследовании вокруг сустава отмечается появление гипоэхогенной зоны, окруженной фиброзной капсулой. При УЗ-ангиографии в стадии обострения отмечается выраженная васкуляризация тканей.
| Видео (кликните для воспроизведения). |
|
Доктор С.М.Бубновcкий подтверждает силу препарата... Читать далее >>> |
В субхондральном отделе кости, где откладываются ураты, происходят вторичные изменения по типу микропереломов с образованием фиброзных и костных мозолей, развитием кист и остеосклероза. Значительно реже наблюдается внесуставная локализация: дерматит, теносиновит, бурсит, миозит. При переходе в хроническую стадию у больных постоянно возникают воспаления одного или нескольких суставов. В области пораженного сустава откладываются тофусы, в результате околосуставные ткани утолщаются, нарушается подвижность в суставе. Тофусы могут быть размерами от 2-3 мм до 2-3 см, в виде узловатых образований, располагающихся близко к поверхности кожи. При ультразвуковом исследовании они выглядят как округлые или овальные гипоэхогенные образования различных размеров в толще кожи и подкожной клетчатки. В связи с остеолизом наблюдается грубая деформация суставов. Поражение суставов асимметричное.
Источники
-
Девятова, М. В. Нет — остеохондрозу! / М. В. Девятова. — М. : Комплект, 1997. — 224 c. -
Зоря В. И. , Лазишвили Г. Д. , Шпаковский Д. Е. Деформирующий артроз коленного сустава; Литтерра — Москва, 2010. — 360 c. -
Доктор Боль в руках. Пособие для больных. Артрозы, артриты, воспаление сухожилий, онемение рук, шейный радикулит и другие заболевания / Доктор, Евдокименко. — М. : Столица-Принт, 2005. — 256 c. - Бобрович, П. В. Лечимся дома. Артрит / П. В. Бобрович. — М. : Попурри, 2010. — 208 c.
| Наличие отека мягких тканей | Отсутствует |
| Толщина гиалинового хряща (покрывает все суставные поверхности костей) | В пределах 2,1-3 мм. Равномерно распределен, однородный, поверхность ровная |
| Синовиальная оболочка (располагается на внутренней поверхности суставной капсулы) | Не определяется |
| Синовиальные сумки (складки синовиальной оболочки) | Образование со сниженной эхогенностью, возможно наличие разветвлений. Жидкость в полости синовиальных сумок должна отсутствовать |
| Суставные поверхности костей и надколенника | Без деформации с ровными четкими контурами |
| Наличие остеофитов (патологических выростов на костях) | Отсутствуют |